Documentación e información para imprimir
- Consentimiento informado Internación en tiempos COVID-19
- Consentimiento informado Internación – Tratamiento de pacientes COVID-19
- Consentimiento informado – Lactancia materna
- Consentimiento Informado Banco de Plasma de pacientes convalecientes de enfermedad por COVID-19
- Consentimiento Informado Acompañante de Paciente menor de edad confirmado sospechoso de COVID-19
- Consentimiento Informado Acompañamiento al final de la vida de paciente confirmado sospechoso de COVID-19
- Consentimiento Informado Acompañante de paciente no autoválido confirmado sospechoso de COVID-19
- Consentimiento Informado Transfusión de Plasma convaleciente de COVID-19
- Consentimiento Informado Cuidados de Partos
- Declaración jurada del ingreso al Hospital Universitario Austral
- Declaración Jurada del ingreso de Acompañantes de pacientes ambulatorios al Hospital Universitario Austral
- Declaración jurada y recomendaciones para aislamiento domiciliario (adultos)
- Declaración jurada para aislamiento domiciliario (pediátricos)
- Documento de Rechazo de Indicación Médica – PACIENTE COVID SOSPECHOSO O POSITIVO
- Excepción de permiso COVID
- Ficha de notificación Coronavirus
- Información para el cuidador
- Información para Donación de Plasma convaleciente para COVID-19
- Listado de chequeo de condiciones de aislamiento domiciliario
- Régimen de visitas en tiempos de COVID.
- Precario Paciente COVID
- Consentimiento Informado Acompañante de paciente embarazada y-o puérpera y cuidado del recién nacido
- Consentimiento Informado Visita de familiares-amigos de fallecido sospechoso-confirmado COVID-19
- Información para padres – Resultado COVID-19
Elementos de Protección Personal (EPP)
1. Situación epidemiológica nuevo Coronavirus 2019 (SARS-COV2)
Desde su identificación inicial en diciembre 2019, el agente causal de COVID-19, se ha diseminado ampliamente. En marzo 2020 la OMS designó el estado de pandemia.
A partir de junio del 2020 se han identificado mutaciones en el genoma viral que determinaron el surgimiento de variantes de interés y variantes de preocupación. Éstas últimas asociadas a mayor transmisibilidad y potencial de severidad.
Existen actualmente diversas variantes de preocupación, la última de ellas denominada Omicron y causante del nuevo incremento de casos a nivel global.
Según protocolo MSAL Provincia de Buenos Aires 29/12/2021, la definición de caso sospechoso es:
2. Definiciones (Caso sospechoso / Caso confirmado / Caso descartado / Contacto estrecho)
Definiciones de caso
Para la detección de un caso de COVID-19 se considerará a todo paciente que consulte con un cuadro de presentación aguda compatible con estas definiciones de caso y cuyos síntomas hayan comenzado dentro de los 7 días previos a la consulta.
A) CASO SOSPECHOSO (Adulto y Pediatría)

Disponible en: Definiciones y clasificaciones de caso | Argentina.gob.ar. (revisión 30/12/2021).
B) CASO CONFIRMADO COVID-19 (Adulto y Pediatría)
· Caso confirmado por laboratorio
Toda persona que presente resultados positivos por técnicas moleculares: PCR (RT-qPCR/amplificación isotérmica) para SARS-CoV-2.
Toda persona que presente una prueba de antígenos positiva, en muestras obtenidas dentro de los primeros 7 días del inicio de los síntomas cuando correspondan a casos sospechosos (criterios 1 y 2).
- Caso confirmado por criterio clínico-epidemiológico
CRITERIO 1: Todo caso sospechoso que reúna 2 o más de los siguientes síntomas: fiebre, tos, odinofagia, dificultad respiratoria, vómitos/diarrea/cefalea/mialgias*, rinitis/congestión nasal*, y que en los últimos 14 días previos al inicio de los síntomas haya sido contacto estrecho de un caso confirmado o forme parte de un conglomerado de casos, con al menos un caso confirmado por laboratorio, sin otro diagnóstico definido.
*Los síntomas separados por una barra (/) deben considerarse como uno solo.
CRITERIO 2: Toda persona que en ausencia de cualquier otra causa identificada comience con pérdida repentina del gusto o del olfato.
Se procurará el diagnóstico etiológico por laboratorio a los casos confirmados por criterio clínico epidemiológico que formen parte de los siguientes grupos:
- Pacientes que presenten criterios clínicos de internación.
- Pacientes con factores de riesgo (edad ≥60 años, diabetes, enfermedad cardiovascular o respiratoria crónica, insuficiencia renal, cirrosis, inmunocompromiso, obesidad).
- Personas gestantes.
- Trabajadores y trabajadoras de la salud.
- Personal esencial.
- Personas fallecidas, sin causa conocida.
En caso de resultado por laboratorio negativo se sostiene la confirmación por criterio clínico-epidemiológico.
IMPORTANTE:
Todos los casos confirmados por criterios clínico-epidemiológicos, deben ser evaluados clínicamente para identificar signos de alarma y/o diagnósticos diferenciales, durante toda su evolución.
Las medidas de control a implementar ante un caso confirmado por criterio clínico-epidemiológico, deben ser las mismas que se llevan a cabo frente a casos confirmados por laboratorio (aislamiento y control clínico del caso para identificar signos de alarma y/o diagnósticos diferenciales, así como también, identificación y aislamiento de sus contactos estrechos)
En caso de alta sospecha clínica y prueba de antígenos negativa se indicará aislamiento y continuar el estudio por técnicas moleculares.
En caso de resultados negativos y de alta sospecha, persistencia o despejaría de los síntomas del caso se recomienda sostener el aislamiento, y realizar nueva toma de una muestra a las 48 horas, adecuando el tipo de muestra al cuadro clínico, para estudio por técnicas moleculares.
3. Pautas de aislamiento en casos confirmados y cuarentena de contactos (Actualización 06 enero 2022)
A) Manejo en personal de salud HUA
| Contacto estrecho Asintomático (el contacto estrecho con síntomas, se considera COVID Clínico-Epidemiológico) | No requiere hisopado. |
| Inmunizado*: puede trabajar, pero no en la atención de pacientes inmunocomprometidos. No inmunizado: 7 días de aislamiento + PCR en HUA o 10 días de aislamiento. | |
| COVID+ Asintomático | El HUA hará un 1er llamado de seguimiento e indicará la reincorporación luego del aislamiento. |
| Inmunizado*: 7 días de aislamiento + 3 días de cuidados especiales. No inmunizado: 10 días de aislamiento. No requiere certificado de alta para reincorporarse. | |
| COVID+ o Clínico-Epidemiológico SINTOMÁTICO | Debe tener la consulta médica y confirmarse con hisopado si es clínico-epidemiológico. El HUA realizará el seguimiento telefónico. |
| Inmunizado*: 7 días de aislamiento + 3 días de cuidados especiales. No inmunizado: 10 días de aislamiento. Certificado de alta por seguimiento telefónico HUA. |
*Personas con esquema de vacunación completo (con 3° dosis o menos de 5 meses de la segunda) y/o personas que se han recuperado de un episodio de COVID-19 confirmado por laboratorio en los últimos tres meses.
Recordamos la importancia de que todo el personal esté vacunado. Quien todavía no haya recibido el turno para el refuerzo, debe acercarse sin turno a cualquier centro de vacunación.
Recordar que los contactos estrechos con no convivientes, por no tomar las medidas de prevención como el uso de barbijo y la distancia social en lugares cerrados, incurren en la conducta descripta en el artículo 205 y 202 del Código Penal sobre la propagación de una epidemia, pudiendo ser pasible de sanciones por parte de la institución.
B) Manejo de contactos estrechos en pacientes
Es responsabilidad de cada coordinador/jefe del sector notificar la licencia y motivo de la misma del personal afectado a Medicina Laboral y Presentismo.
- Personal de salud sintomático COVID-19 positivo:
En caso de presentar síntomas, deberá considerarse caso sospechoso y su derivación a ER (UFR).
El seguimiento se realizará telefónicamente, y de requerirse se realizará “Tele-medicina”.
- 1er llamado: Seguimiento telefónico a cargo del Servicio de Infectología.
2do llamado: Alta Epidemiológica.
- Recursos Humanos, Medicina Laboral y Seguridad e Higiene compartirán un único listado de personal con Licencias por exposición a SARS-CoV-2 prescriptas por Infectología o Control de Infecciones.
- El personal NO DEBE CONCURRIR AL HUA, ni a Recursos Humanos ni a Medicina Laboral, sino comunicarse telefónicamente con Medicina Laboral de L a V de 9 a 16hs al INT.: 2376 o a la línea directa 02320-4482376 y enviar certificado vía mail a CasCovidPersonal@cas.austral.edu.ar y CasControldeInfecciones@cas.austral.edu.ar
IMPORTANTE:
Antes de la reincorporación laboral del trabajador, deberán evaluarse los procedimientos incumplidos en todos los niveles, directivo, organizativo, de recursos o personal para que se haya producido la exposición.
4. Seguimiento ambulatorio de casos confirmados
- Primer llamado al diagnóstico para identificar personas de riesgo y no vacunados y brindar pautas de alarma.
- Segundo llamado al alta epidemiológica.
5. Vigilancia genómica de casos SARS-CoV-2
La vigilancia genómica de SARS-CoV-2 es importante para el monitoreo de tendencias y la prevalencia de variantes genéticas de virus circulantes existentes y emergentes; permite detectar de manera oportuna variantes de interés para la salud pública, que puedan ocasionar una mayor transmisibilidad, mayor severidad en el cuadro clínico, fallos de tratamiento, vacunales, etc.
En el marco de esta vigilancia, actualmente se encuentra indicada la caracterización genética de SARS-CoV-2 para el estudio de posibles reinfecciones, introducción de variantes de interés por viajeros, fallo vacunal, infecciones respiratorias agudas graves inusitadas, presentación de elevada proporción de casos graves, de la hospitalización o mortalidad.
- Las muestras de los casos que sean enviadas deberán estar notificadas en el SISA SNVS 2.0 en el Evento “Vigilancia genómica de SARS-CoV-2” derivadas virtualmente al Laboratorio Nacional de Referencia de ANLIS-Malbrán.
- Las muestras deberán estar acompañadas de la Ficha epidemiológica completada en su totalidad. Es necesario que se completen los datos de país visitado y fecha de regreso a Argentina en el caso de viajeros, fecha de inicio de síntomas y fecha de toma de muestra.
- Para el estudio de fallo vacunal es necesario que hayan transcurrido al menos 2 semanas desde la aplicación de la primera dosis y el caso requiera internación. Se debe explicitar la fecha de inicio de los sintomas, fecha de toma de muestra, y fechas de aplicación de cada dosis y la marca de la vacuna aplicada.
- Se aceptarán muestras de HNF o saliva con diagnóstico positivo para SARS-CoV-2 y que hayan desarrollado un Ct menor o igual a 30 en la reacción RT-PCR en tiempo real para los genes E, N o S. El valor de Ct de la muestra deberá estar aclarado en la Ficha Epidemiológica.
- En el caso de posibles reinfecciones se deben enviar las muestras y fichas epidemiológicas de ambos eventos separados al menos por al menos tres meses.
- Las muestras deben mantenerse refrigeradas (4 a 8 °C) y enviarse al laboratorio dentro de las 24 a 48 horas. Si no se pueden enviar dentro de este período, se recomienda congelarlas a ‐70 °C hasta que se envíen, debe asegurarse la cadena de frío. Se debe tratar de evitar el congelamiento y descongelamiento para impedir su degradación.
- El envío de las muestras debe realizarse respetando las normas internacionales para el envío para Sustancias Biológicas. Se enviarán en triple envase correspondiente.
- Indicar en el envase exterior que se trata de MUESTRAS PARA SECUENCIACIÓN.
- Las muestras serán recibidas en la Receptoría de análisis del predio ANLIS-Malbrán:
- Horarios: Lunes a Viernes de 8 a 18 hs. Sábado y Domingo en la Guardia de 10 a 19 hs.
- Dirección: Avenida Vélez Sarsfield 563, CABA.
- Teléfono: 4303-1806.
Estudio por laboratorio en personas asintomáticas sin antecedente epidemiológico conocido
Con el objetivo de sostener un sistema de vigilancia epidemiológica sensible, se incorpora la estrategia de testeo para COVID-19 (prueba de antígenos o PCR) a personas que no presenten síntomas compatibles de COVID -19 en todos los centros de testeo de la provincia: https://portal-coronavirus.gba.gob.ar/puntos-de-testeo-covid-19
De esta forma se amplía la captación de posibles casos asintomáticos en la comunidad, permitiendo implementar las medidas de aislamiento y cuidado pertinentes para evitar la transmisión del virus.
6. Equipo de protección personal (EPP)
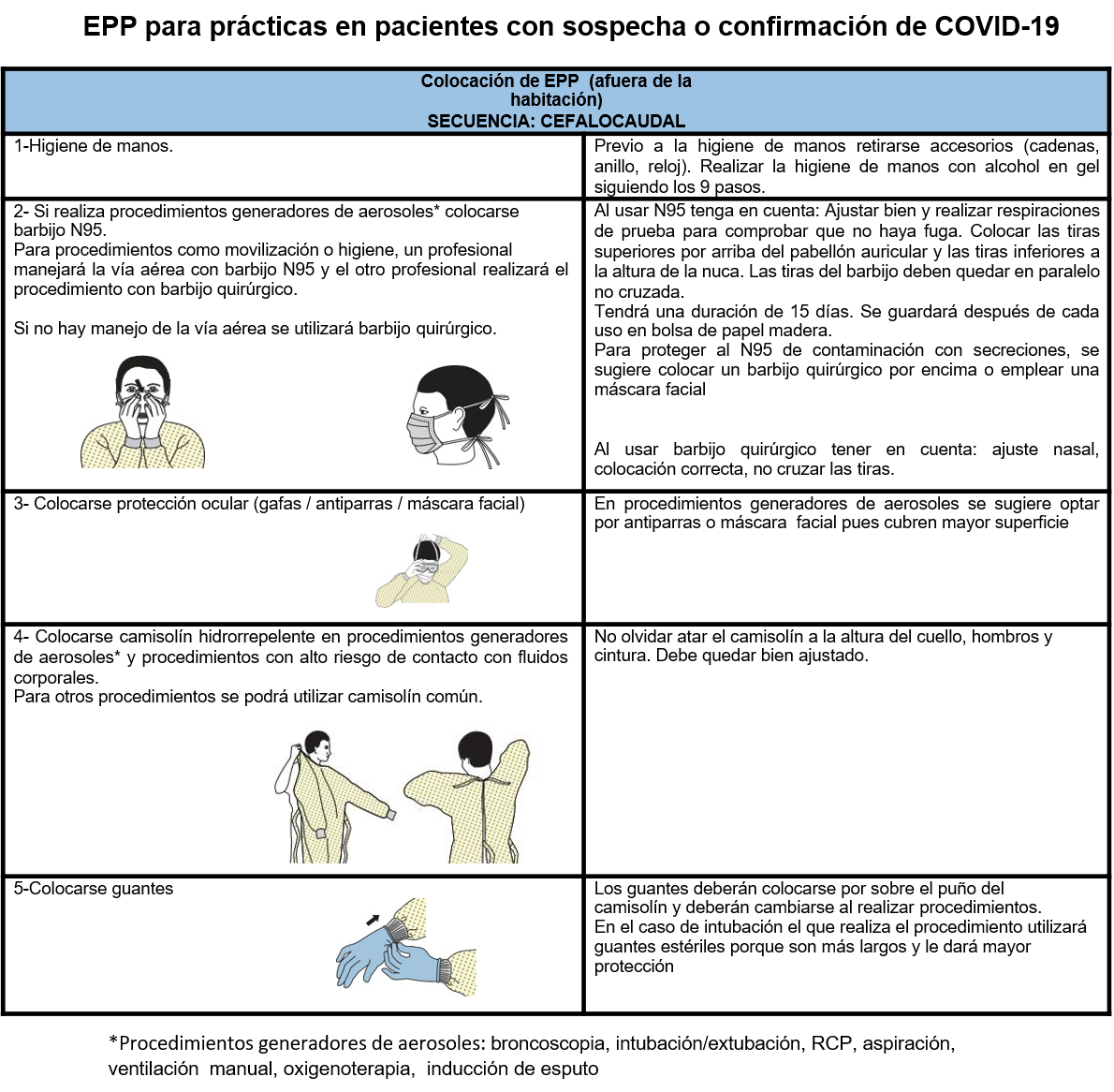
A) PROCEDIMIENTOS GENERADORES DE AEROSOLES
La OMS recomienda el uso de barbijos N95 o de nivel superior para los procedimientos invasivos que pueden provocar aerosolización:
- Ventilación con mascarilla y bolsa autoinflable
- Aspiración orofaríngea
- Toma de muestras respiratorias
- Intubación/extubación endotraqueal
- Traqueostomía
- Broncoscopia
- Endoscopía alta
- Endoscopía gastrointestinal alta con aspiración abierta del tracto respiratorio superior
- Cirugía y procedimientos postmórtem con dispositivos de alta velocidad
- Procedimientos dentales
- Tratamiento con nebulizador
- Presión positiva continua de las vías respiratorias (CPAP)
- Presión positiva bifásica de la vía aérea (BIPAP)
- Reanimación cardiopulmonar (RCP)
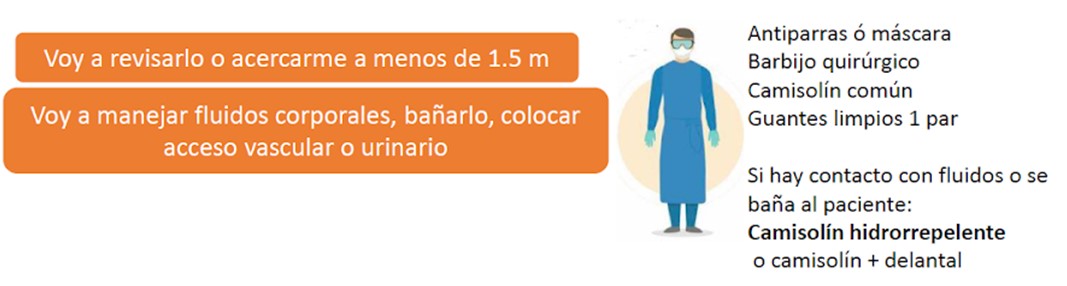
- Oxigeno suplementario (requerimiento de oxígeno). si el paciente recibe O2 por máscara de Venturi (+ de 5 lts) o Cánula de alto flujo (+ de 5 lts).
* Se recomienda camisolín hidrorrepelente en el caso de maniobras que puedan generar salpicaduras. En el resto de las situaciones, sólo indica precaución de transmisión por gotas y aislamiento de contacto.
B) Barbijos Quirúrgicos
- Actividades con exposición a fluidos: Desecharlo (Precaución Estándar).
- Atención paciente Neutropénico: No descartar. Utilizarlo entre paciente y paciente.
- Atención paciente con aislamiento respiratorio gotas: Desechar y cambiar por barbijo personal.
- Emergencias:- Boxes: No desechar ni cambiar el barbijo, usando máscara facial.- Carpa: Desechar una vez que salga del área sucia.
C) Barbijos N95
LOGÍSTICA DE ENTREGA DE BARBIJOS N95
Dada la actual situación crítica de falta de barbijos N95 frente a la pandemia de COVID-19, se establece el presente Procedimiento Operativo de uso de los mismos:
- Uso extendido: se autoriza el uso continuado del mismo barbijo N95 hasta 7 hs.
- Reusos de corta duración (20 minutos): se autoriza el reuso del mismo barbijo N95 hasta 14 días cuando el uso diario es igual o menor a 20 minutos. Guardarlo en bolsa de papel entre usos
- Reusos entre días: si se utilizó el barbijo N95 y quedó guardado más de 3 días en bolsa papel, puede reusarse nuevamente.
1- La utilización de los barbijos N95 debe realizarse con otro barbijo quirúrgico por encima, y máscara facial, para protección del barbijo N95 ayudando a su higiene para posibilitar uso extendido o reusos
2- Evite el uso de maquillaje cuando utilice barbijo N95, pues el mismo quedará manchado/ sucio, no pudiendo higienizarse.
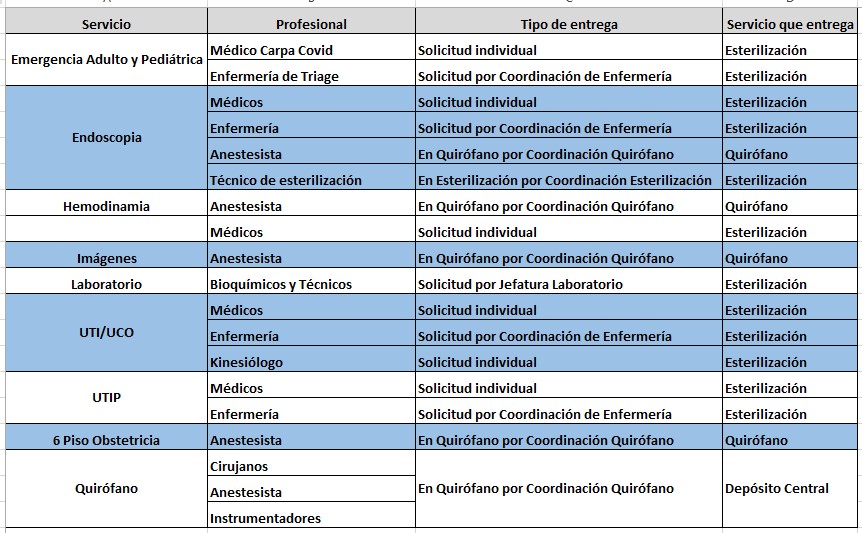
3- La entrega de barbijos N95 se realizará desde el Servicio de Esterilización a los servicios asistenciales según Listado de servicio y personal autorizado por Dirección Médica y Control de Infecciones (ver el listado abajo). Quirófano seguirá recibiendo los barbijos N95 desde Depósito Central.
4- Los barbijos N95 serán entregados en un sobre pouch de Tyvek cerrado con cinta.
a. En el momento de la Entrega, se registra en Baxen la cantidad de barbijos dispensados.
b. HORARIO ENTREGAS BARBIJOS N95:
- Lunes a Domingo 8:00 a 10 hs. 19 a 20:30 hs.
c. Cuando el usuario recibe el barbijo N95 identifíquelo con su nombre, sobre el barbijo y en el sobre/ pouch.

5- Luego de los usos detallados en punto 1 o luego de una guardia de uso, cada usuario debe guardar su barbijo N95 en el sobre entregado, cerrando con doble doblez y cinta el extremo abierto del mismo. No se debe incorporar sobres de papel o bolsas de polietileno dentro del sobre original entregado.
- IMPORTANTE: Este paso se realiza siempre y cuando el barbijo esté en condiciones de continuar su uso, o sea que cumpla con las siguientes condiciones:
- No está sucio o manchado (no se pueden lavar). Evitar guardar el barbijo con cabellos adheridos. No se aceptan con restos de maquillaje.
- No está roto o aplastado.
- Las cintas que lo sostienen mantienen la elasticidad para que el barbijo N95 siga quedando perfectamente ajustado al rostro (realizar prueba de ajuste).
- Se pueda seguir respirando a través del mismo, o sea que no se saturó su capacidad filtrante.
6 – Una vez cumplida la vida útil del respirador el usuario descarta el barbijo N95 en su sector y concurre al Servicio de Esterilización para retirar uno nuevo.
Recomendaciones generales
- El barbijo N95 es personal, de uso INDIVIDUAL y debe estar rotulado.
- Entre usos, el mismo debe ser conservado en una bolsa de papel o material respirable para que no conserve humedad.
- Los 15 días representan un periodo de uso diario continuo. Si el barbijo se utiliza de manera intermitente, pueden considerarse solo los días en los que se usa realmente para sumar 15 días (en lugar de días corridos).
- Es responsabilidad de cada usuario su cuidado y mantenimiento.
- Capacitarse en su colocación y retiro. En caso de no haber sido capacitado dar aviso a su referente.
- Se sugiere controlar junto con su supervisor que el barbijo se encuentre en condiciones de ser utilizado al recibirlo y que cumpla con la función de sellado alrededor de la cara. En caso de identificar alteraciones del mismo o tener dudas al respecto puede consultar con el Servicio de Control de Infecciones.
PONERSE EL BARBIJO N95:

CHEQUEAR EL SELLADO:

Si el aire se escapa alrededor de la nariz, reajuste el ajuste de nariz. Si hay fugas de aire en los bordes, reajustar las correas a lo largo de los lados de tu cabeza hasta que se logre un sellado adecuado.
Si no puede lograr un adecuado sellado debido a fugas de aire, el barbijo N95 no está en condiciones de continuar su uso.
Al extraer el barbijo N95 luego de su uso, prestar atención a las siguientes indicaciones. Se ha demostrado que una retirada inadecuada expone al usuario al riesgo de contaminación:
- Lávese las manos.
- Retire su N95 según las ilustraciones.

3. Inspeccionar el N95; solicite uno nuevo si está dañado o sucio.
4. Almacenamiento
5. Realice higiene de manos nuevamente.
REUSANDO EL N95:
ACLARACIÓN: cuando reuse el barbijo N95, use guantes limpios.
- El N95 pertenece al usuario original, no está permitido el reuso por riesgo de contagio.
- Siga las mismas instrucciones para ponerse y quitarse el N95, usando guantes limpios.
- Chequee el sellado del N95 a su rostro nuevamente. Si no logra un correcto sellado debido a fugas de aire, el N95 no está en condiciones de continuar usándose.
El Servicio de Esterilización llevará el control de entregas por áreas, personas, barbijos entregados, y cantidad de éstos entregados, presentando informe semanal a Dirección Médica.
LISTADO DE SERVICIOS AUTORIZADOS PARA UTILIZACIÓN BARBIJOS N95
D) Camisolín de contacto
Se puede utilizar el mismo camisolín para pacientes en habitación compartida sin exposición a fluidos (Precaución Estándar). Descartarlo antes de salir de la habitación.
Cambiar el mismo en las siguientes situaciones:
- Si se rompe.
- Luego del contacto con excreciones o secreciones.
- Luego del contacto con zonas contaminadas.
En caso de habitación compartida COVID-19, no es necesario el cambio del camisolín
E) Alcohol en gel
- Se prolongará el vencimiento de los alcoholes en gel a 3 meses.
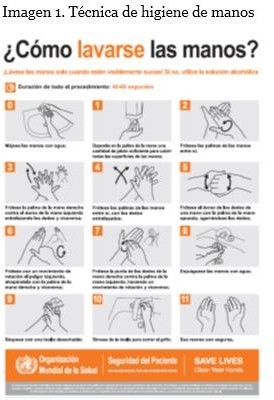
F) Higiene de manos
- Realizar la higiene de manos antes de la colocación y después del retiro de los guantes.
- Realizar la práctica en los 5 momentos según la Organización Mundial de la Salud, incluyendo la técnica correcta.
G) Guantes
- El uso de guantes no reemplaza el lavado e higiene de las manos.
- Se recomienda ingresar a la habitación con 2 pares de guantes para su recambio durante la atención.
- Si usa camisolín, los guantes deben colocarse sobre el puño.
- Higienice sus manos antes de la colocación de guantes y luego de su retiro:
- Debe cambiarlos en las siguientes situaciones:- Si se rompen.
– Luego del contacto con excreciones o secreciones.
– Luego del contacto con zonas contaminadas.
– Contacto entre paciente y paciente.




7. Ingreso de proveedores / visitadores médicos
Sólo se permitirá el ingreso de proveedores / visitadores médicos previa autorización por servicio receptor.
- Acceso por proveedores (subsuelo)
- A su ingreso, el personal de Seguridad procederá a realizar el cuestionario de acceso a la institución. Ante respuesta afirmativa a una de las preguntas NO SE PERMITIRÁ el ingreso.
- Verificación de tapabocas/temperatura/higiene de manos por parte del personal de seguridad.
- Acceso por planta baja
Se contará con un personal de seguridad para la atención de los visitadores médicos que accedan por la entrada principal.
- Realización de cuestionario de acceso a la institución. Ante respuesta positiva a uno o más ítems NO SE PERMITIRÁ el ingreso a la institución.
- Verificación de tapabocas/temperatura/higiene de manos por parte del personal de seguridad.
8. Ingreso de pacientes
Todas las áreas de ingreso de pacientes de la comunidad (admisión consultorio) y emergencia deben ingresar con tapaboca, medida obligatoria, establecida por el Ministerio de Salud de la Nación. El personal de Seguridad tomará la temperatura de quienes ingresen a la institución. También cuentan con un cartel que alerta a los pacientes sintomáticos cambiar su tapabocas por un barbijo quirúrgico y dar aviso inmediato a recepción. Asimismo, se establecerá un cuestionario para identificar posibles casos sospechosos.
Además, en la admisión hospitalaria se ha incluido una declaración jurada para los pacientes que consultan y declaran no haber tenido nexo epidemiológico. (Declaración jurada del ingreso al Hospital Universitario Austral – Ver Documentación e información para imprimir)
En lo que respecta a la internación, se ampliará progresivamente la capacidad de internación en sala general de 3° y 5° piso, y se duplicarán las camas en las habitaciones maternoinfantiles 613, 614, 615 y 616. Dada la elevada circulación viral y la posibilidad de infección asintomática, se procederá a realizar PCR SARS-CoV-2 al ingreso al paciente y acompañante (en el caso de pacientes no autoválidos, niños y mujeres en trabajo de parto). El procedimiento no descarta completamente la infección pues la persona puede encontrarse en periodo de incubación. Por ende, se ha confeccionado una declaración jurada a través de la cual se explican los riesgos, y el paciente y acompañante se comprometen a mantener colocado el barbijo quirúrgico durante la internación.
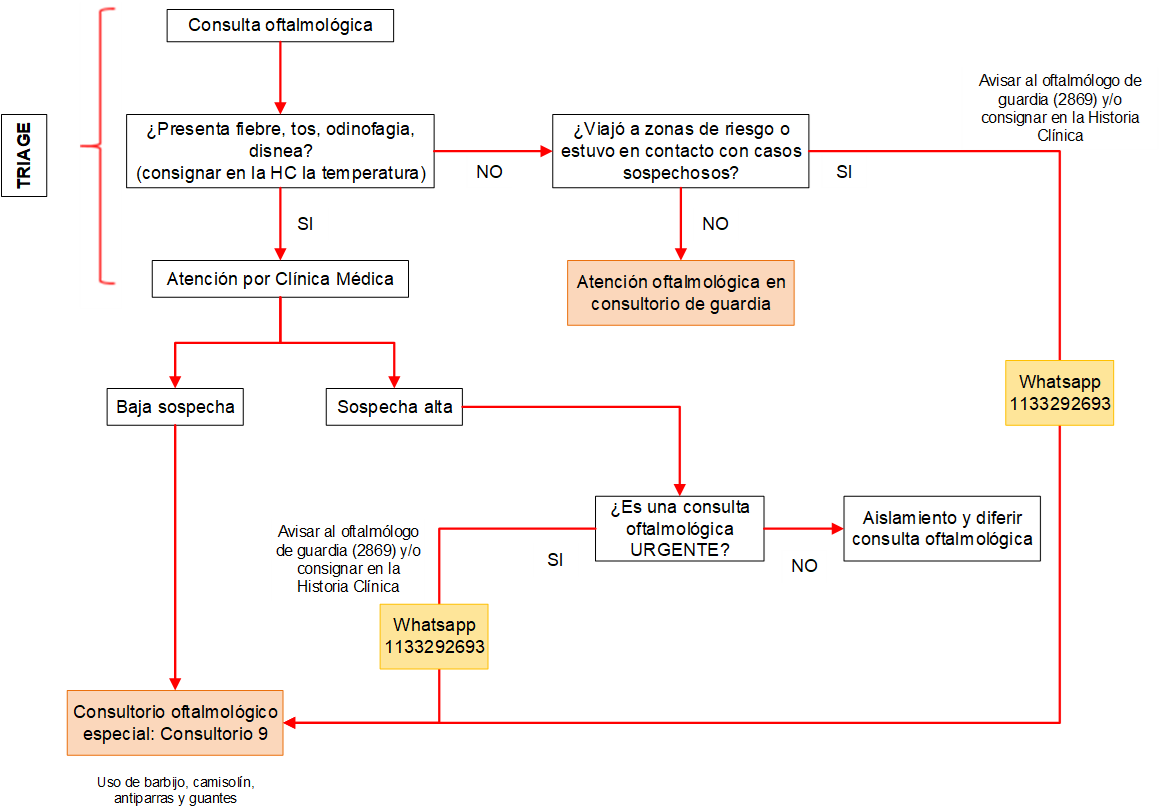
En caso de identificar en admisión de consultorio o internación a un paciente con síntomas compatibles con COVID-19, las recepciones de consultorios derivarán al paciente a triage de guardia.
9. Acceso a Emergencias
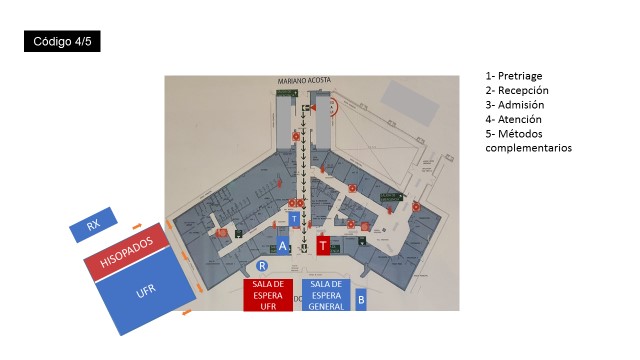
PRETRIAGE (a cargo de estudiante avanzado de medicina). El mismo se realiza a la llegada de los pacientes y se los dirigirá:
- Al triage ante el motivo de consulta que requiere atención inmediata (código 1/2)
- A tótem/QR para admisión ante cuadros leves (código 3-5).
Al momento de la admisión del paciente, se corrobora el uso del barbijo. Para el caso de pacientes febriles y/o sintomáticos respiratorios, se entregará un barbijo quirúrgico provisto por la institución.
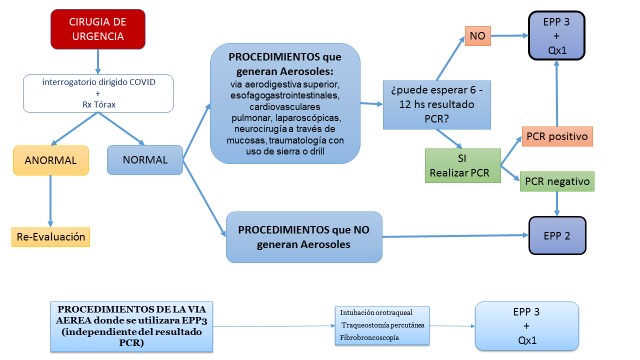
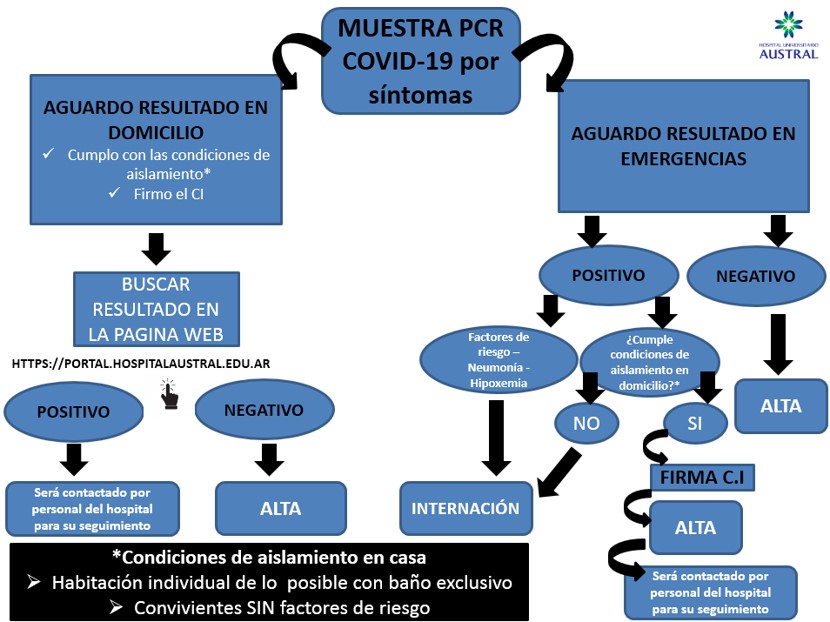
Los pacientes que ingresen por Emergencias y requieran internación se les deberá realizar PCR y aguardar internado en Emergencias en la espera del resultado”.
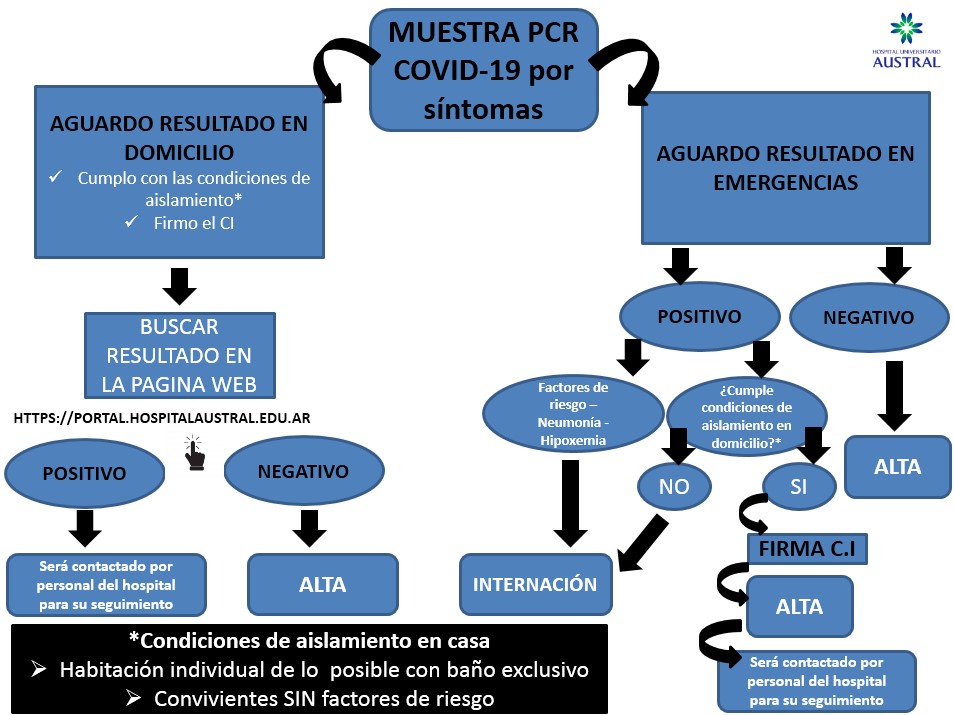
10. Manejo de caso sospechoso
A) EVALUACIÓN INICIAL
1- Pretriage. Personal capacitado recorrerá la fila para detectar pacientes que requieran asistencia e indicar a los a los pacientes que consultan por cuadro febril y/o síntomas respiratorios que realicen la ficha epidemiológica (el código QR los dirigirá a su llenado y se completará asimismo la declaración jurada virtual).
2- Recepción. La misma podrá realizarse a través de la lectura de un código QR o un tótem. En ambos casos, al acceder a la aplicación el paciente ingresará número de DNI y teléfono, seguido del motivo de consulta (febril/respiratorio – no febril/no respiratorio) y podrá, asimismo, identificarse como embarazada o inmunocomprometido.
3- Sala de espera. Realizada la recepción el paciente se dirigirá a la sala de espera en estacionamiento de ambulancias. La misma estará dividida en dos sectores, a saber:
pacientes febriles y/o respiratorios y pacientes sin dicha sintomatología.
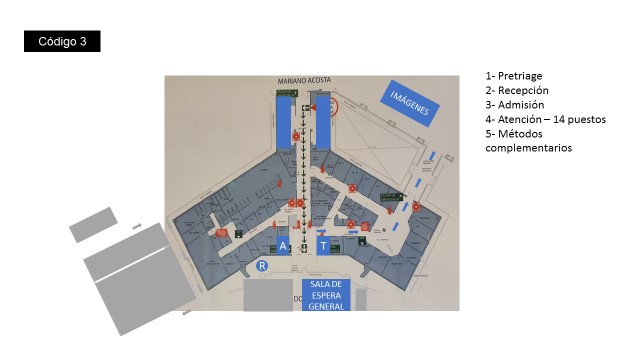
4- Admisión
a. La admisionista recibe la información generada por el paciente y genera un mensaje a aquellos pacientes privados o por cuya obra social sea necesario abonar un copago para que concurran. Caso contrario se realiza la admisión (“atendido”) y el paciente aguarda directamente al triage.
5- Triage
a. Pacientes febriles/respiratorios: El mismo se realizará a través de una ventana exterior (triage 1). Se les asignará un número e-flow y se los dirigirá a la sala de espera para atención de Unidad de ferbiles/respiratorios.
b. Pacientes no febriles/respiratorios: triage no COVID-19 (triage 2- previo triage de pediatría) y direccionamiento a consultorios de área de imágenes (3 consultorios de adultos y 1 consultorio pediátrico). Aquí, de requerirse laboratorio, se realizará en PB en laboratorio.
6- Sala de espera de unidad de febriles/respiratorios (UFR)
a. Los pacientes aguardarán llamado por pantalla para atención en consultorios de carpa.
7- Atención
a. El paciente concurre al consultorio indicado por pantalla. Para esto ha de haber completado la ficha de notificación que se finalizará con los datos aportados por el médico tras el examen físico.
8- Métodos complementarios UFR
a. Laboratorio. Aquellos pacientes que lo requieran, se realizará la extracción en sector laboratorio (fondo de la unidad; 8-19.30 hs) y el paciente aguardará a ser nuevamente llamado por pantalla en sala de espera de UFR. Posteriormente, de 19.30 a 24 hs se realizará extracción en consultorio 11 de demanda espontánea.
b. Radiografía de tórax. Se dispondrá de un conteiner con equipo portátil (a partir de mayo; hasta entonces se empleará equipo portátil del Hospital). Tras su realización el paciente aguarda en sala de espera de UFR a ser llamado nuevamente.
c. Ecografía de tórax. Portátil en box de atención.
d. Tomografía/ecografía de tórax en pediatría. Se realizará en sector de imágenes, acompañado por camillero. Corresponde a un 2% de la atención.
e. Hisopado. Ver procedimiento abajo. En el sector de laboratorio se contará con dos boxes de hisopado. Los pacientes, tras su atención, se dirigirán a la sala de espera secundaria (fondo de la carpa) a la espera del mismo. El horario de hisopado es de 8 a 19.30 hs. Posteriormente, los pacientes evaluados deberán concurrir al día siguiente para finalizar la atención.
9- Alta a la espera de resultado. Una vez finalizado el proceso el paciente se retira pasando por el pasillo exterior entre la carpa y admisión.
1- Recepción.
Al registrarse deberá optar por una tercera opción correspondiente a pacientes COVID-19 que reconsultan.
2- Admisión.
3- Triage febriles/respiratorios (1)
4- Espera/Atención.
a. La misma se realizará en los consultorios de demanda espontánea (14 puestos)
b. Personal de atención
i. Enfermería tomará signos vitales y alertará a los médicos
ii. Médicos de emergencias efectuarán la atención
5- Estudios complementarios
a. Laboratorio. Se realizará la extracción en el consultorio.
b. Imágenes. Se realizará por circuito interno, debiendo alertar a camilleros y limpieza.
6- Internación/derivación/alta
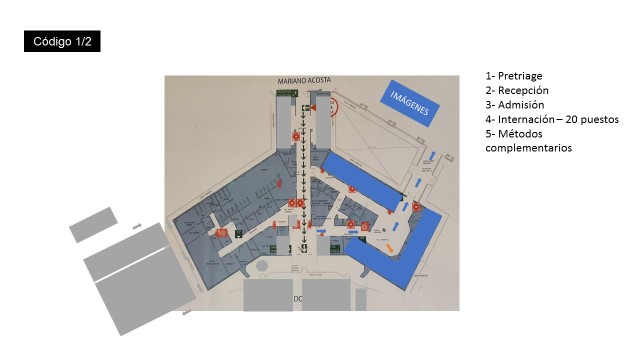
1- Identificación
2- Ingreso a shock room/boxes de internación (20 puestos)
a. Se realizará la admisión y atención en el mismo
b. Hisopado
i. En box de atención o, en caso de encontrarse superada la demanda o ser un box compartido, se dispondrá de un box a designar como hisopadero.
El horario de atención de Demanda Espontánea por Guardia es de lunes a viernes y feriados de 8 a 24 y sábados y domingos de 8 a 22 (fuera de ese horario solo se atienden urgencias). Por otro lado, los hisopados se realizan de lunes a viernes y feriados de 8 a 19:30 y sábados y domingos de 8 a 18.
Para los casos que realizaren aislamiento domiciliario, antes de irse del establecimiento de salud a su domicilio, deberá firmar la declaración jurada para aislamiento domiciliario Declaración jurada para aislamiento domiciliario (adultos) / Declaración jurada para aislamiento domiciliario (pediátricos) (Ver ambos documentos en Documentación e información para imprimir)
Requisitos para el aislamiento domiciliario
- Debe asegurarse la presencia de un conviviente adulto con capacidad para dar la atención necesaria y permanente del paciente.
- El conviviente adulto asignado al cuidado debe ser menor de 60 años, sin comorbilidades y con disponibilidad permanente para el cuidado.
- El paciente y sus convivientes deben ser capaces de comprender y aplicar de forma correcta y consistente las medidas básicas de higiene y prevención.
- Se recomienda que en el domicilio se reduzca al mínimo posible el número de convivientes. Evitando, siempre que sea posible, la convivencia con niños pequeños.
- Asegurar la disponibilidad de un teléfono que garantice la comunicación permanente con el personal sanitario hasta el alta.
- Se informará a los miembros de la familia y convivientes que serán considerados contactos estrechos y deberán cumplir 14 días de aislamiento desde el final del aislamiento del caso.
- Se ha de procurar que, de ser necesario, sea una única persona la que proporcione atención al paciente y deberá extremar las medidas básicas de cuidado.
- Se deberá instruir al paciente y convivientes la comunicación inmediata con el servicio de emergencia, ante la progresión del cuadro clínico.
- Se deberá contar con capacidad para realizar una atención y seguimiento domiciliario, idealmente mediante controles por vía telefónica o presencial cuando se considere necesario.
Permanencia en carpa hasta resultado
Se deberá establecer una separación de 2 metros entre pacientes, emplear barbijo quirúrgico (paciente y acompañante) y respetar las medidas de precaución de transmisión por gota y contacto. Se dispondrá del baño de Demanda Espontánea adultos de emergencias para uso de los casos sospechosos adultos y sus familiares y del baño del personal en la emergencia pediátrica para casos sospechosos de Pediatría.
Se procurará destinar personal exclusivo para la asistencia de estos pacientes. El personal que atiende al paciente debe respetar las medidas estándares de dichos aislamientos. (Ver 4. Equipos de Protección Personal).
En forma diaria, el personal de emergencias confeccionará un listado con los pacientes a los cuales se les tomó muestra para PCR de SARS-CoV-2 en forma ambulatoria para informar el resultado y eventual seguimiento infectológico.
Se dispondrá de las habitaciones para internación en emergencias individuales, con baño de uso exclusivo en lo posible. Si la demanda lo requiere se utilizarán otras habitaciones y se empleará comot (inodoro portátil) para el manejo controlado de excretas.
B) ESTUDIOS COMPLEMENTARIOS
- Imágenes: se dispondrá de equipo de rayos en imágenes y ecógrafo portátil en emergencias para uso de casos sospechosos y confirmados.
- Laboratorio: extracción en el mismo sitio de atención del paciente para limitar la circulación. Se cuenta con Extraccionista en la UFR hasta las 19:30 hs. Posteriormente, se realizarán extracciones en consultorio de demanda espontánea hasta las 0 hs.
C) TOMA DE MUESTRA, PROCESAMIENTO Y RESULTADO
Es indispensable completar y enviar junto con la muestra, la ficha de notificación completa (Ver Ficha de notificación Coronavirus en Documentación e información para imprimir).
SOLO SE PROCESARÁN MUESTRAS RESPIRATORIAS DE CASOS SOSPECHOSOS, Y CON LA FICHA DE NOTIFICACIÓN ACOMPAÑANTE.
Hisopados
Técnica
Recolectar con hisopos con punta sintética (por ejemplo, poliéster o Dacrón) y mango plástico.
No usar hisopos de alginato de calcio o hisopos de madera, debido a que estos pueden contener sustancias que son tóxicas en técnicas como el aislamiento viral en cultivos celulares o inhiben las pruebas moleculares de PCR.
Se recomienda la toma de hisopados nasofaríngeo y orofaríngeo combinados, los hisopos deben colocarse y transportarse en un mismo tubo.
Hisopar fauces con hisopo rígido, y nasofaríngeo con hisopo flexible. Con estas muestras se pueden realizar estudios de PCR e Inmunofluorescencia para virus respiratorios.
Instrucciones:
- Póngase los EPPs.
- Incline al paciente en un ángulo de 45 grados.
- Introduzca el hisopo flexible hasta la marca roja (o hasta donde el acceso lo permite, sujeto a la anatomía nasal de cada paciente). Rote suavemente unos segundos para obtener una buena cantidad de células, y retire de la cavidad.
- Posteriormente el hisopo debe colocarse en el tubo y tapar.
- A continuación, pida al paciente que abra la boca y saque la lengua repitiendo reiteradamente la letra “A” con el fin de mantener la faringe cerrada.
- Con la ayuda de una baja lenguas presione la lengua. La manipulación en este momento de la recolección de muestra es de gran importancia para evitar que la lengua interfiera, y también para evitar la contaminación que de ella se derive.
- Lleve el segundo hisopo (mango plástico rígido) hasta el fondo de la orofaringe y rótelo por la parte posterior de las amígdalas, y a la vez de arriba hacia abajo, con el fin de obtener el mayor número de células.
- Posteriormente el hisopo debe colocarse en el mismo tubo y tapar. Rotule el tubo con la etiqueta que contiene los datos del paciente y coloque en bolsa de bioseguridad.
- Finalmente, coloque en el recipiente para el transporte de la muestra y retire los EPP.
D) NOTIFICACIÓN
Los casos sospechosos de infección por SARS-CoV2 serán cargados a una planilla de Excel. Los datos serán volcados al Sistema de Información Sanitaria de Argentina (SISA), por usuarios del sistema pertenecientes al Servicio de Prevención y Control de Infecciones (Ver Ficha de notificación Coronavirus en Documentación e información para imprimir).
11. Manejo de casos confirmados
A) ÁMBITO DE AISLAMIENTO
- Internación hospitalaria
- Factores de riesgo: ≥60 años, diabetes, enfermedad cardiovascular o respiratoria crónica, insuficiencia renal, cirrosis, inmunocompromiso, embarazo
- Neumonía (ver algoritmo de emergencias)
- Hipoxemia
- Otro criterio de internación
- Aislamiento extrahospitalario
- Casos leves siempre que puedan garantizar el cumplimiento de las condiciones de la lista de verificación de aislamiento domiciliario (Ver Listado de chequeo de condiciones de aislamiento domiciliario en Documentación e información para imprimir).
- Antes de retirarse de la institución el paciente deberá firmar la declaración jurada para aislamiento domiciliario Declaración jurada para aislamiento domiciliario (adultos) o Declaración jurada para aislamiento domiciliario (pediátricos). Ver ambos documentos en Documentación e información para imprimir.
- Se le entregará un kit de protección personal para uso en el domicilio.
- Centros de aislamiento
- Disponible según Obra Social,
B) PREPARACIÓN DE LA HABITACIÓN
La internación será en habitación individual, en lo posible con presión negativa y eventualmente colocar filtro HEPA portátil, con medidas de aislamiento de contacto y respiratorio gotas.
Sitios de internación:
- Sala general. Aquellos pacientes adultos con confirmación de COVID-19 que requieran internación en sala general, se han designado habitaciones del 4° piso.
- Para los pacientes pediátricos, se empleará en primera instancia la habitación 516 que cuenta con presión negativa. Luego, se emplearán otras habitaciones del 5° piso sala general, procurando contar con filtro HEPA portátil. Cuando no haya habitaciones individuales disponibles, los pacientes pueden ser agrupados según condición de sospechoso y confirmado, por laboratorio o nexo epidemiológico (previa verificación de notificación de caso confirmado por laboratorio). Los casos sospechosos agrupados en habitaciones compartidas deben permanecer con barbijo durante la internación y extremar las medidas de contacto. Todas las camas de los pacientes deben colocarse al menos a 1 metro de distancia independientemente de si se sospecha de COVID-19.
- Unidades críticas. Se dispone de 15 camas de Terapia Intensiva, previendo el avance sobre Unidad Coronaria (área hipercrítica y general) en caso que la situación epidemiológica lo requiera. Para pacientes pediátricos, se cuenta con camas de UCIP.
En la puerta de la habitación de los casos se colocará un cartel identificador para alertar a todo el personal de salud sobre la presencia de casos sospechosos, probables o definidos.
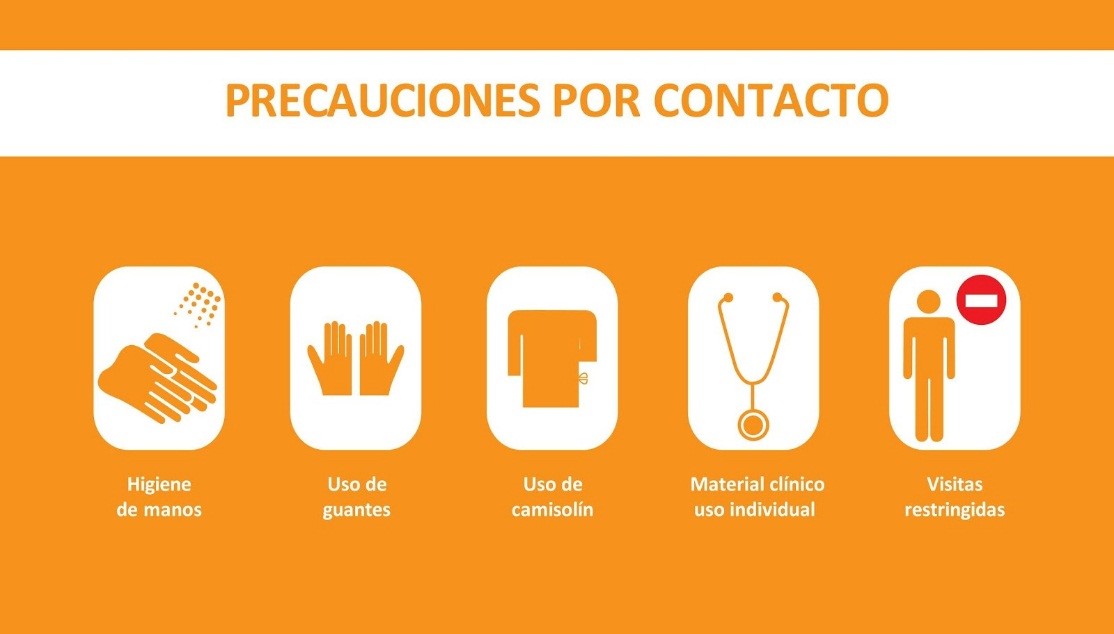
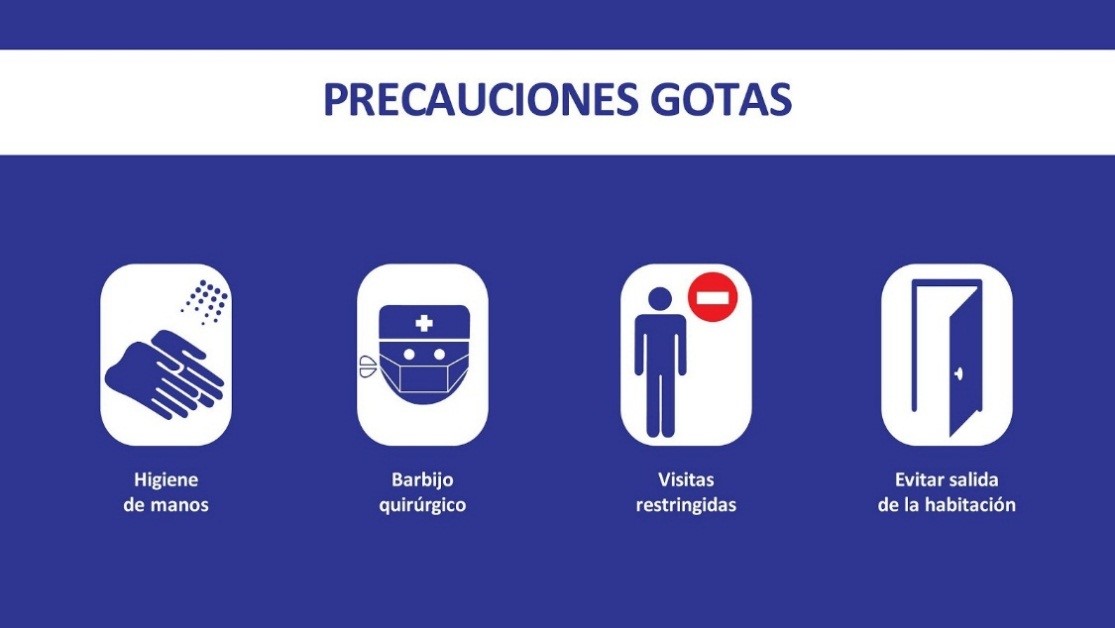
Además, deberán colocarse los carteles de aislamiento de contacto y gotas:
Visitas. No están autorizadas las visitas. En caso de pacientes no autoválidos, se deberá asignar un familiar para su cuidado quien permanecerá en la habitación. Deben realizar la higiene de manos previa al ingreso a la habitación y colocarse barbijo quirúrgico.
Ver Información para el cuidador
Higiene de manos al retirarse de la habitación.
Las visitas están restringidas en toda la Institución. Para aquellas que deban permanecer con motivo justificado, el médico a cargo deberá completar la Excepción de permiso COVID, completando datos del paciente, acompañante y fecha de vencimiento del permiso dentro de las 72hs.
C) MANEJO CLÍNICO EN SALA GENERAL
NOTA: En áreas de atención de pacientes COVID-19 (unidad de febriles/respiratorios, 4° piso sala general, áreas críticas) se habilita al personal el ingreso a las habitaciones manteniendo el barbijo N95 y cobertor facial (o antiparras + barbijo quirúrgico sobre el N95) procediendo a la limpieza/desinfección del protector ocular al finalizar.
Dada la situación actual, se ha definido indicar aislamiento COVID-19 a:
- Casos sospechosos/confirmados de COVID-
- Pacientes provenientes de otra institución.
- Pacientes con internación domiciliaria.
- Pacientes pre quirúrgicos internados.
- Pacientes con patología pulmonar.
- Pacientes con síntomas respiratorios.
Este aislamiento se mantendrá hasta la reevaluación del paciente por parte de los médicos tratantes y el servicio de Control de Infecciones.
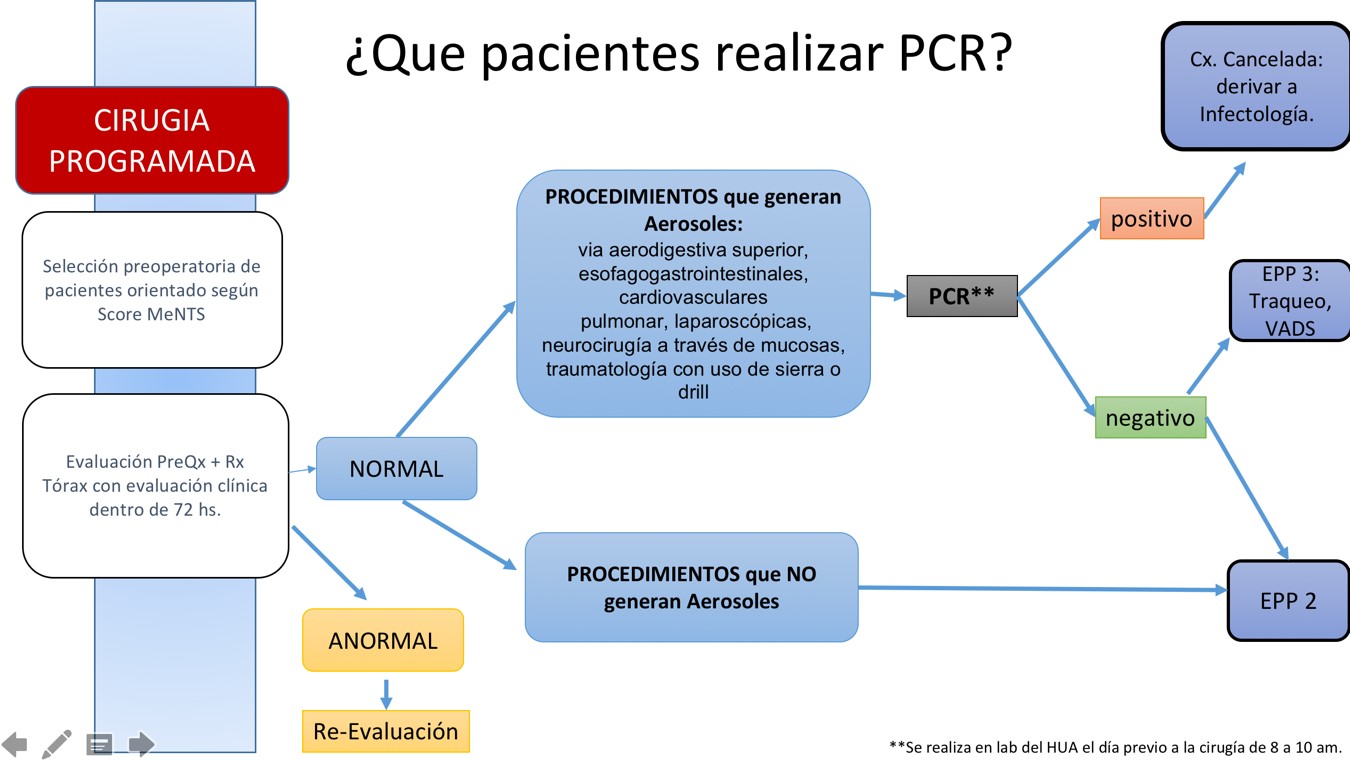
En los casos de pacientes con ingreso programado y que vaya a compartir habitación, se deberá realizar PCR previa.
Para la retirada de las precauciones de aislamiento de cumplir con tres condiciones:
- Tiempo evolutivo desde la fecha de inicio de los síntomas (o desde la PCR positiva) de acuerdo a gravedad del cuadro
- Al menos 72 hs de mejoría o estabilidad.
- Mejora en los síntomas respiratorios.
A todo paciente que se interna con diagnóstico de caso sospechoso o confirmado, se le realizará laboratorio general y, de acuerdo al cuadro clínico, Rx tórax.
Métodos complementarios
- Imágenes (en centro mamario)
- Radiografía de tórax
- TAC de tórax si la clínica lo amerita
- Laboratorio
- Hemograma, hepatograma, creatinina, ionograma, coagulograma, gases en sangre, ácido láctico.
- Dímero D
- Oxígenoterapia
- Según requerimiento
- Reprocesamiento de componentes de cánula nasal de alto flujo
Motivo – tubuladura en falta y alto costo

Procedimiento
SECTOR DE USO
Quitar la tubuladura al paciente e inmediatamente sumergirla conjuntamente con su conector en una solución de detergente enzimático (un push de detergente enzimático, cada 5 litros de agua)
Dejar en remojo ≥5 minutos.
Enjuagar con agua potable
Dejar escurrir.
Colocar en una bolsa roja cerrada, con la leyenda tubuladura de alto flujo.
Trasladar a Esterilización
ESTERILIZACION:
Recepción:
Registrar en el Baxen, controlar que cada tubuladura esté acompañada de su contector.
Lavado:
Personal con EPP (guantes, camisolín, barbijo, antiparras, máscara facial), proceder al lavado de las tubuladuras y su conector.
Dejar sumergido en batea con dilución de detergente enzimático, sin otro material, por ≥5 minutos.
Utilizar cepillo para tubuladura, para limpieza de canal interno.
Enjuagar con abundante agua.
Escurrir. Sumergir en alcohol. Secar con aire comprimido, colocando una compresa en el otro extremo, para evitar esparcir gotas de agua. Finalizar secado en Secadora.
Acondicionado:
Realizar una marca, con marcador indeleble. Se admitirá por el momento solo 1 reuso, pudiendo evaluarse su extensión en caso de necesidad
Acondicionar en simple pouch
DAN:
Ác. Peracético 10 min
Traslado a piletas lavado para enjuague agua canilla
Inmersión tubuladura en alcohol (no el conector)
Escurrido
Aire comprimido
Secadora
Empaque en pouch estéril tamaño adecuado
D) MANEJO EN ÁREA HIPERCRÍTICA (UCI / UCIP / NEO)
Deberá solicitarse PCR multiplex a toda neumonía grave
Deberá solicitarse PCR COVID para todos los pacientes con ingreso programado a las áreas de Terapia Intensiva, Hipercrítica y Sala de Recuperación.
Para el ingreso a la Unidad Coronaria no se solicitará PCR COVID ni se colocarán aislamientos en pacientes provenientes de las áreas de Hemodinamia y Electrofisiología, excepto que compartan habitación.
NOTA: En áreas de atención de pacientes COVID-19 (unidad de febriles/respiratorios, 4° piso sala general, áreas críticas) se habilita al personal el ingreso a las habitaciones manteniendo el barbijo N95 y cobertor facial (o antiparras + barbijo quirúrgico sobre el N95) procediendo a la limpieza/desinfección del protector ocular al finalizar.
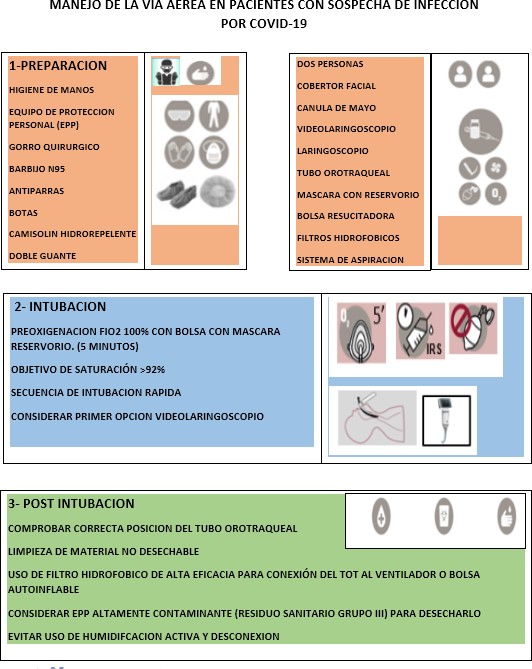
1) MANIOBRA DE INTUBACIÓN – MANEJO DE LA VÍA AÉREA
EQUIPAMIENTO DE PROTECCIÓN PERSONAL (EPP)
- Barbijo N95
- Cofia
- Camisolín hidrorrepelente largo
- Antiparras
- Mascara facial
- Botas
- Doble guante estéril (son más largo y resistentes que las manoplas)
PREPARACIÓN
- Extremar las precauciones de aislamiento por vía aérea y por contacto antes de iniciar la intubación.
- Todo personal a cargo de la vía aérea y del paciente debe contar con el EPP.
- Son necesarias dos personas para la intubación. Limitar el número de asistentes. El equipo tratante definirá la eventual necesidad de mayor cantidad de personal.
- El personal implicado debe estar entrenado en la adecuada colocación y retirada del EPP.
- Preparar un Kit con el material necesario para la intubación y la protección de 2 personas a fin que esté localizado y sea transportable de inmediato a cualquier área del hospital.
- Prepara kits individuales para el personal que se agregue.
- Es IMPRESCINDIBLE que se le avise al personal involucrado sobre la sospecha de COVID- 19, para que pueda adherirse a todas las medidas de EPP.
- Lavado de manos, colocarse antiparras, barbijo N95 y cobertor facial, gorro quirúrgico, camisolín hidrorrepelente, doble guante y cobertor de pies.
- Designar para la intubación a la persona más capacitada para la misma, evitar intubación por gente en formación o poco capacitada.
- Cuanto menor tiempo se manipule la vía aérea mejor. Ej. videolaringoscopios.
- Evitar intubaciones con fibrobroncoscopía y la utilización de lidocaína spray que puede vehicular al virus.
INTUBACIÓN
- Preoxigenar con Fio2 100% con máscara con reservorio. Si no se puede conseguir saturación objetivo usar bolsa resucitadora auntoinflable (AMBU) sujetando la misma con ambas manos para evitar fugas, tratando de realizar solo apoyo y evitar insuflaciones. Objetivo de Saturación > 92%.
- Realizar SECUENCIA DE INTUBACIÓN RÁPIDA para evitar ventilación manual a presión positiva. En caso de requerir ventilación manual aplicar volúmenes corrientes bajos y utilizar filtro HME entre la bolsa resucitadora y la máscara facial o el tubo endotraqueal según corresponda.
- No comenzar ventilación a presión positiva hasta constatar que el balón del tubo endotraqueal se encuentra inflado correctamente para evitar fugas.
- Introducir el laringoscopio y rama en doble bolsa Ziploc para su reesterilización o descartar en caso de ramas de un solo uso.
- Con mucho cuidado removerse el EPP y descartarlo (según protocolo Institucional). Evitar tocarse el cuerpo y proceder al lavado de manos inmediato.
- Evitar las desconexiones innecesarias del circuito ventilatorio. Salvo contraindicación utilizar circuito cerrado de aspiración.
- Evitar traslados innecesarios del paciente. En caso de traslado asegurarse de contar con filtro hidrofóbico entre el tubo endotraqueal y el circuito del respirador.
POSTINTUBACIÓN
- Comprobar, inmediatamente tras la intubación, la correcta posición del tubo endotraqueal. Asegurar la adecuada protección del estetoscopio y la limpieza posterior de todo material no desechable empleado.
- Se debe utilizar un Filtro hidrofóbico de alta eficacia para conectar el tubo al ventilador o a la bolsa resucitadora autoinflable de ventilación manual.
- Considerar todo el equipo usado en el manejo de la vía aérea y el material de protección personal como altamente contaminante (residuo Biosanitario Especial del Grupo 3) para desecharlo adecuadamente al finalizar la intubación en bolsa roja.
- Proceder a la limpieza del área donde se haya realizado la intubación con desinfectantes adecuados según el protocolo habitual del hospital, aguardando al menos 30 minutos luego de finalizado el procedimiento.
- Evitar el uso de humidificación activa durante el tiempo de ventilación mecánica.
- Durante el tiempo en que el paciente se encuentre en ventilación mecánica, se evitarán las desconexiones.
2) CÁNULA NASAL DE ALTO FLUJO
- Reprocesamiento de componentes de cánula nasal de alto flujo
Motivo – tubuladura en falta y alto costo

Procedimiento
SECTOR DE USO
Quitar la tubuladura al paciente e inmediatamente sumergirla conjuntamente con su conector en una solución de detergente enzimático (un push de detergente enzimático, cada 5 litros de agua)
Dejar en remojo ≥5 minutos.
Enjuagar con agua potable
Dejar escurrir.
Colocar en una bolsa roja cerrada, con la leyenda tubuladura de alto flujo.
Trasladar a Esterilización
ESTERILIZACION:
Recepción:
Registrar en el Baxen, controlar que cada tubuladura esté acompañada de su contector.
Lavado:
Personal con EPP (guantes, camisolín, barbijo, antiparras, máscara facial), proceder al lavado de las tubuladuras y su conector.
Dejar sumergido en batea con dilución de detergente enzimático, sin otro material, por ≥5 minutos.
Utilizar cepillo para tubuladura, para limpieza de canal interno.
Enjuagar con abundante agua.
Escurrir. Sumergir en alcohol. Secar con aire comprimido, colocando una compresa en el otro extremo, para evitar esparcir gotas de agua. Finalizar secado en Secadora.
Acondicionado:
Realizar una marca, con marcador indeleble. Se admitirá por el momento solo 1 reuso, pudiendo evaluarse su extensión en caso de necesidad
Acondicionar en simple pouch
DAN:
Ác. Peracético 10 min
Traslado a piletas lavado para enjuague agua canilla
Inmersión tubuladura en alcohol (no el conector)
Escurrido
Aire comprimido
Secadora
Empaque en pouch estéril tamaño adecuado
2) UNIDAD DE CARDIOLOGÍA CRÍTICA
Se habilitó el área para optimizar el uso de recursos humanos y edilicios agrupando pacientes COVID positivos.
Deben cumplirse las siguientes recomendaciones para evitar contagios cruzados con otros pacientes y del personal que los asiste:
- ENTRADA AL ÁREA (no debe entrar al área ninguna persona que no sea indispensable para la atención del paciente).
La puerta del área debe permanecer siempre cerrada, excepto durante el intercambio de personal y elementos.
Quien debe hacerlo usará los siguientes elementos de protección personal:
- Camisolín común
- Barbijo N95
- Antiparras y/o máscara facial
- Guantes
- DENTRO DEL ÁREA
Se considerará el área menos contaminada a la mesada donde se prepara medicación y la zona de computadoras. Usar alcohol en gel para la higiene de manos y solución clorada para la limpieza de superficies frecuentemente.
- CONTACTO CON EL PACIENTE Y SU ENTORNO
Al ingresar al entorno del paciente debe higienizarse las manos y colocarse guantes. En casos de realizar procedimientos de aerosolización o con riesgo de desconexión del ventilador usar N95 y camisolín hidrorrepelente. Lo mismo si hay contacto con fluidos corporales o riesgo de salpicaduras.
- AL ABANDONAR EL ENTORNO DEL PACIENTE
Sólo quitarse el camisolín si ha tenido contacto con fluidos, higienizarse las manos y colocarse par de guantes limpio.
- SALIR DEL ÁREA HIPERCRÍTICA
No salir del área hipercrítica para buscar elementos, pedir que alguien los traiga y tener reservas en el área.
Quitarse los elementos de protección personal, higiene de manos colocarse barbijo quirúrgico.
CERRAR LA PUERTA.
- DESCANSO Y SALIDAS AL BAÑO DEL PERSONAL DE ENFERMERÍA
El referente debe garantizar un tiempo de descanso del personal de 20 minutos cada 3 horas fuera del área. Con adecuado reemplazo si fuera necesario. También tener en cuenta el tiempo de las comidas.
Personal SADOFE: el referente programará dos turnos de 7 horas 7 a 14 y 14 a 21 para asistir al área hipercrítica.
CUMPLIR Y HACER CUMPLIR LOS PUNTOS DEL 1-5 A CUALQUIER PERSONAL QUE INGRESE AL ÁREA GARANTIZARÁ QUE NO NOS PONGAMOS EN RIESGO NI NOSOTROS NI A LOS PACIENTES.
3) MANEJO DE PACIENTES INGRESADOS A UCI / UCc
- El paciente se internará en una habitación/box individual, con medidas de aislamiento por gotas y contacto. En principio será en habitación con presión negativa y en las habitaciones que no cuentan, se colocara HEPA portátil.
- El material utilizado será el imprescindible para su atención, para su uso individual y específico en esa habitación y para ese paciente, preferentemente desechable, y el equipamiento utilizado no desechable deberá ser limpiado y desinfectado según las recomendaciones de los servicios de equipos de prevención y control de la infección.
- Como norma general, se deberían evitar los procedimientos que puedan generar aerosoles ej.: (Aspiraciones de secreciones respiratorias, ventilación manual, ventilación no invasiva, Intubación, toma de muestras respiratorias, aerosolterapia, nebulizacion, lavado broncoalveolar, traqueostomía, resucitación cardiopulmonar). En situaciones de pacientes con previsibles cargas virales altas, con procedimientos invasivos y con maniobras o tratamientos que pueden generar aerosoles es prudente establecer medidas de precaución intensificadas (camisolín impermeable hidrorrepelente de manga larga y botas, N95).
- Durante esos momentos es especialmente importante que solo esté presente el mínimo personal imprescindible y todo el personal presente utilice las precauciones recomendadas.
- En el caso de broncodilatación elegir la Aerosolterapia con PUFF evitando la nebulización.
- Se deben realizar medidas para disminuir el riesgo de aerosolización. Así la aerosolterapia se realizará con dispositivo MDI y cámara espaciadora. En el caso de usar la ventilación no invasiva (VNI), que por el momento no es recomendable, se debe lograr un sellado adecuado de las interfases para evitar las fugas y emplear preferentemente VNI con tubuladura doble rama y filtro. (En el caso del equipo CARINA no utilizar la tubuladura con whisper).
- Durante su ingreso se intentará evitar el traslado del paciente realizando los estudios necesarios (ej. radiología o ecografía) con equipos portátiles en la habitación de aislamiento, si los equipos no pueden ser dedicados de forma exclusiva a estos pacientes deben ser desinfectados según las recomendaciones del servicio de preventiva. El material empleado debe ser, desechable, si no es así, se desinfectará según las recomendaciones establecidas. Los residuos se consideran de clase III y se manipularán y procesarán conforme a las recomendaciones correspondientes (Bolsa roja).
- Se planificará la limpieza diaria siguiendo las recomendaciones del servicio de Control de infecciones, con hincapié en las superficies altamente contaminadas. No se agitará la ropa o sábanas para evitar la generación de aerosoles. El personal de limpieza utilizará los EPP de aislamiento por gotas y contacto correspondientes y manejará los residuos (residuos biosanitarios clase III) según el protocolo establecido por medicina preventiva.
- Si es necesaria la intubación orotraqueal, se deben seguir las recomendaciones detalladas en el MANEJO DE VÍA AÉREA COVID-19.
- Los procedimientos que se vayan a realizar en los pacientes se pueden clasificar según:
| BAJO RIESGO DE TRANSMISIÓN VÍRICA | ALTO RIESGO DE TRANSMISIÓN VÍRICA |
| Colocación de cánula de mayo Desfibrilación, cardioversión, colocación de marcapasos transcutáneo Inserción de vía venosa o arterial Administración de fármacos o fluidos intravenosos Comprobaciones Extracciones Manejo de bombas Cambios en el respirador | Aerosolterapia Cánulas de alto flujo Ventilación manual Ventilación no invasiva Intubación orotraqueal Traqueostomía percutánea Fibrobroncoscopía Aspiración de secreciones Resucitaciones cardiopulmonar |
| EPP de aislamiento por gotas y contacto | EPP de aislamiento por gotas y aerosoles |
BAJO RIESGO: camisolín común, barbijo quirúrgico, guantes y antiparras.
ALTO RIESGO: Barbijo N95, antiparras, cobertor facial, guantes de protección, camisolín hidrorrepelente, botas.
12. Tratamiento
a. TRATAMIENTO EN UCI
- Vigilancia de signos vitales en forma continua
- Reposición Hidroelectrolítica según necesidad: pauta restrictiva intentar no realizar balance positivo de líquidos.
- Control analítico de laboratorio
- Oxigenoterapia y Soporte Respiratorio:
a. No considerar el Soporte de alto flujo y VNI por el momento (Esta recomendación puede modificarse).
b. Considerar de inicio ante Insuficiencia Respiratoria la Intubación y ventilación mecánica invasiva precoz. (Según protocolo de Vía aérea).
c. Ventilación mecánica protectiva para SDRA según protocolo.
d. Considerar Decúbito prono precoz en las primeras 24 hs.
5. Tratamiento Antiviral: Considerar solicitar consentimiento informado al paciente o familia, ya que es un tratamiento experimental.
6. Tratamiento ATB asociado: En casos de neumonía consolidativa ó >10 días de evolución, según normas de neumonía de la comunidad y ante presencia de gérmenes identificados como coinfección de SARS-CoV-2
b. TRATAMIENTO ESPECíFICO
Fuente – Ministerio de Salud de la Provincia de Buenos Aires
Si bien actualmente no existe un tratamiento farmacológico aprobado, las personas con infección por SARS-CoV-2 deben recibir tratamiento de las complicaciones y el sostén adecuado dado que está demostrada que dicha intervención tiene impacto en la mejora de la sobrevida de los pacientes.
La eficacia de los tratamientos antivirales, recomendados en protocolos previos, continuó siendo objeto de análisis durante la progresión desarrollo de la pandemia. Se han publicados diversos ensayos clínicos que evidencian escaso impacto clínico de los tratamientos antivirales. La OMS suspendió las ramas de hidroxicloroquina (HDQ) y Lopinavir/ritonavir del ensayo clínico Solidaridad porque no se ha observado beneficio en términos de mortalidad, internación o mejoría clínica
Dada la incertidumbre respecto a los riesgos y beneficios, de los fármacos antivirales en los pacientes COVID-19, diversas guías coinciden en su utilización debe ocurrir ser en el contexto de ensayos clínicos. En virtud de ello, en el ámbito de la provincia de Buenos Aires, los tratamientos antivirales únicamente deberán administrarse en el marco de estudios de investigación debidamente registrados, aprobados y éticamente aceptados.
En la actualidad, se encuentran en investigación más de 200 opciones terapéuticas o combinaciones en más de 1.700 ensayos clínicos, y el remdesivir ha demostrado algún beneficio, limitado a pacientes hospitalizados con ciertas características. Actualmente tres hospitales de la provincia de Buenos Aires (Htal. Nacional Posadas, Htal. Houssay de Vicente López y Htal. Mariano y Luciano de la Vega de Moreno participan en el ensayo clínico controlado aleatorizado patrocinado por la OMS, Solidaridad, que incluye 3 ramas de tratamiento: remdesivir, interferón y tratamiento estándar. Dicho antiviral no es comercializado en nuestro país. La rama que incluía interferón fue discontinuada por futilidad. En un análisis interino publicado, se ha evidenciado escaso a nulo efecto del remdesivir en pacientes hospitalizados con diagnóstico Covid-19, considerando como outcomes mortalidad, requerimiento de ventilación mecánica y duración de estadía hospitalaria.
TRATAMIENTOS INMUNOMODULADORES
Corticoides
Hasta el momento actual, el único tratamiento que ha demostrado eficacia es la dexametasona, en dosis de 6 mg/día durante 10 días, de acuerdo al estudio Recovery. Como alternativa puede emplearse prednisona 40 mg/d, metilprednisolona 32 mg/d, o hidrocortisona 160 mg/d.
Es relevante señalar que la dexametasona en la dosis mencionada disminuye la mortalidad en los pacientes que se encuentran recibiendo oxígeno a través de cualquier vía de administración (cánula nasal, máscaras tipo Venturi, máscaras –reservorio, y cánulas de alto flujo); y en los que se encuentran en ventilación mecánica, ya sea invasiva o no invasiva. En los pacientes que no requieren aporte de oxígeno, la utilización de dexametasona no sólo no resultó eficaz, sino que incluso podría ser perjudicial; por lo tanto, debe evaluarse cada paciente muy detenidamente.
CRITERIOS DE SELECCIÓN Y DOSIFICACIÓN DE TOCILIZUMAB
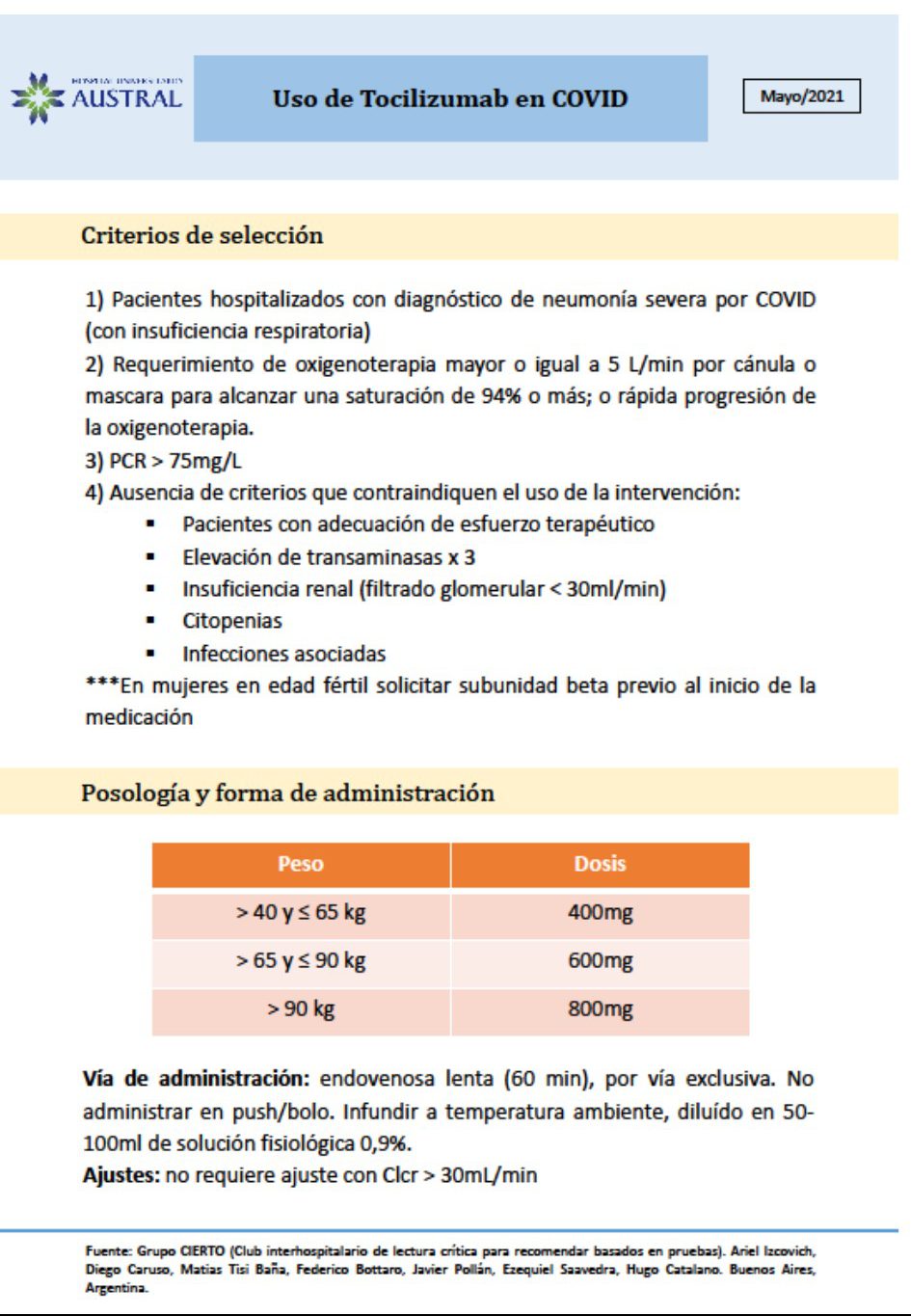
Otros tratamientos
En el ámbito de la provincia de Buenos Aires, tanto los tratamientos antivirales (remdesivir, ivermectina entre otros) como los tratamientos inmunomoduladores (anakinra, sarilumab, tocilizumab, baricitinib entre otros) y los hemoderivados (inmunoglobulinas no especifica, células mesenquimales) deben ser utilizados únicamente en el marco de estudios de investigación debidamente registrados, aprobados y éticamente aceptados.
13. Actuación en emergencias ante pacientes con neumonía por SARS-Cov-2
14. Alimentación
Notificar al personal de Cocina respecto de la presencia del paciente.
La nutricionista no deberá ingresar a esas habitaciones y deberá manejar la dieta por vía telefónica con el paciente. Esa información pasará a Cocina para que se entregue la comida en vajilla descartable.
PROCESO DE ENTREGA DE BANDEJAS DENTRO DE HABITACIONES COVID-19 en UCCO, 4to y Emergencias.
- Verificar que el paciente tenga el barbijo colocado.
- El personal deberá contar con barbijo N95 (protegido por barbijo quirúrgico) y protección ocular.
- Realizar higiene de manos antes y después de la entrega.
- Por su parte, el paciente, una vez finalizada la comida, desechará la vajilla en el interior de la habitación.
RETIRADA
Solo se retiran bandejas de pacientes NO COVID.
- Previo al ingreso a la habitación, verificación que el paciente tiene barbijo colocado. De no ser así, deberá pedirle que se lo coloque.
- Utilizar barbijo y gafas.
- Realizar lavado de manos al salir de habitación.
15. Higiene ambiental
El personal de limpieza utilizará EPP para la limpieza diaria utilizando doble guante. (Ver 4. Equipos de Protección Personal)
- Camisolín hidrorrepelente
- Barbijo quirúrgico
- Antiparras
- Calzado cerrado impermeable
- Único par de guantes
La limpieza y desinfección de la habitación debe realizarse con el equipo de protección descrito con paños descartables y pastillas de ácido hipocloroso 3 en un litro (500-1000 PPM).
- Aguardar 30 minutos desde la salida del paciente.
- Deben desinfectarse con cuidado todos los elementos en la habitación del paciente que puedan haber estado en contacto con sangre, sudor, vómitos, materia fecal y fluidos corporales.
En 4° piso sala de internación general, al considerarse un área de internación exclusiva COVID-19, se realizará 1 limpieza terminal, tras lo cual puede procederse al ingreso del siguiente paciente.
16. Manejo de la ropa sucia
La ropa del paciente, una vez retirada, se colocará en una bolsa blanca. La misma debe anudarse y colocarse en el carro de ropa sucia con tapa cerrada.
El personal de ropería está alertado respecto del manejo de las bolsas anudadas a su llegada al sector.
17. Traslado del paciente
Introducción
El traslado de pacientes con sospecha o confirmación de enfermedad COVID -19 (SARS-CoV-2) supone un alto riesgo de transmisión viral; por lo tanto, debe ser un proceso planificado que reconociendo los mecanismos de contagio minimice los riesgos, con el objetivo de brindar seguridad al paciente y al equipo de salud.
Objetivos
- Desarrollar un proceso homogéneo de traslado intrahospitalario de pacientes con sospecha o confirmación de enfermedad COVID -19 (SARS-CoV-2) a los diferentes sectores del Hospital Universitario Austral.
- Realizar un traslado que sea seguro para pacientes y el personal de salud.
- Evitar contaminación de objetos e insumos, la generación de fómites y la contaminación de áreas comunes hospitalarias (ej. ascensores).
Ámbito de aplicación
- Todas las áreas (emergencias, clínica médica, materno infantil, UCI, UCO, diagnóstico por imágenes y quirófanos) donde se realiza el traslado de los pacientes con sospecha o confirmación de enfermedad COVID-19(SARS-CoV-2).
Traslado intrahospitalario de pacientes con COVID-19:
- El traslado intrahospitalario se divide en tres etapas o fases: preparación, traslado y regreso/estabilización.
Recomendaciones generales para la realización de un traslado intrahospitalario:
- Deben evitarse los traslados innecesarios. Limitar solo para fines esenciales evaluando costo – beneficio de estos.
- Se debe preparar en la habitación del paciente (antes de iniciar el traslado) todo el material necesario, según la situación clínica y la duración del traslado.
- Todo el personal involucrado en el traslado y en la recepción del paciente debe usar EPP apropiado. (Ver Figura 1 y 2)
- En lo posible evitar el traslado con acompañante. En el caso que el paciente lo requiera, el acompañante debe utilizar barbijo/ tapaboca durante el traslado, evitando tocar las superficies.
- El equipo que atienda directamente al paciente debe ser el mínimo indispensable y deberá utilizar el EPP correspondiente. (Ver figura 1 y 2)
- El paciente con ventilación espontanea deberá tener colocado el barbijo quirúrgico durante todo el traslado y permanecer con el mismo en todo momento, utilizándolo siempre que tome contacto con los profesionales de la salud.
- El circuito de traslado no debe ser compartido en forma simultánea para el traslado de otros pacientes ni acompañantes.
- Si se tratara de un paciente pediátrico, será acompañado por uno de sus padres, en silla de ruedas o cama, quien deberá llevar colocado un barbijo quirúrgico, camisolín y guantes.
- Se debe notificar al servicio que va a recibir al paciente y el tipo de aislamiento para que dispongan de los equipos de protección personal (EPP), así como el material y medicación que se pueda precisar (incluyendo depósitos de material contaminado: Tacho rojo, guantes, antiparras, máscaras faciales camisolines barbijos, cofias, botas).
- Uso de ascensor: se emplearán los ascensores internos.
- Tras el regreso del paciente a la UCI o el área de internación, se ubicará al paciente en su habitación y se procederá a la retirada de los EPP por parte del personal de salud según las recomendaciones.
- Tras el traslado del paciente al área de quirófano, el retiro de los EPP se realizará en el área de entrega del paciente.
- El camillero debe comunicar al servicio de limpieza, al finalizar el traslado, para que realice desinfección del ascensor y áreas donde se trasladó el paciente (ej.: Sector de Imágenes).
- Las superficies que entren en contacto con el paciente, sus secreciones o fluidos deben posteriormente limpiarse y desinfectarse, antes de ser utilizada por otros pacientes o miembros del equipo de salud.
ESPECIFICACIONES DE DIFERENTES SECTORES
- Desde Internación a Quirófano: En el sector de recepción del paciente, el personal de salud debe retirarse y descartar camisolín y barbijo quirúrgico. El paciente debe permanecer con barbijo durante el traslado. En el chatero, el camillero, se debe retirar mascara facial, antiparras, realizando la limpieza correspondiente.
- Desde Unidad de Cuidados Intensivos a Imágenes/Quirófano: en el sector, luego de dejar al paciente, el personal de salud debe retirar y descartar camisolín, gorro y botas (en contenedor rojo). Luego retirar mascara facial, antiparras y barbijo N 95, estos elementos se colocarán en una bolsa roja y se regresara con la misma a la UCI donde se colocará en chatero de la unidad para posterior limpieza.
Si se regresa con el paciente se debe realizar el retiro del EPP en la UCI según protocolo.
- Desde el área de Emergencias a Imágenes
- Evitar el traslado del paciente.
- Comunicar al área de imágenes el traslado del paciente para su segura recepción.
- Durante el traslado el paciente deberá permanecer con el barbijo quirúrgico colocado.
- Si se tratara de un paciente pediátrico, será acompañado por uno de sus padres, en silla de ruedas o cama, quien deberá llevar colocado un barbijo quirúrgico, camisolín y guantes.
- El camillero utilizará EPP2 (Figura 1), y deberá esperar al paciente hasta la realización del estudio.
- Luego el paciente se trasladará a emergencia con las mismas normativas de protección personal descriptas anteriormente.
Flujo de circulación ingreso y egreso de pacientes con traslado en Ambulancia
Para asegurar la correcta circulación, utilizando solo ascensores de camilleros, todo paciente que ingrese o egrese del hospital con el personal de la Empresa de Ambulancia, debe cumplir con los siguientes ítems:
- Personal de ambulancia será recepcionado por el personal de vigilancia en el área subsuelo (emergencias).
- El personal de vigilancia se comunicará con la Central Camilleros solicitando el acompañamiento del mismo hasta el área que debe dirigirse.
- En caso de espera, el camillero se retirará, para después volver a ser solicitado por la gestora del sector. Caso contrario, debe acompañar al personal de la ambulancia hasta la salida.
ETAPAS DE TRASLADO
- PREPARACIÓNa. Realizar la solicitud del traslado avisando al sector correspondiente que se traslada un paciente con sospecha o confirmación de COVID-19.b. Reducir al mínimo las personas en la habitación del paciente: Enfermera/o -Medico o Enfermera/o – Kinesiólogo, hasta el momento de salir de la habitación.c. Realizar monitoreo y estabilización del paciente.d. En PACIENTES EN VENTILACIÓN ESPONTANEA: Se recomienda aislamiento de gota y de contacto, por lo tanto, se indicará el EPP#2. Colocar al paciente barbijo quirúrgico.e. En PACIENTES EN VENTILACIÓN MECÁNICA: El traslado será realizado por el médico tratante (uso de EPP #3) y el personal camillero (uso de EPP#2). Ver pacientes con ventilación mecánica.f. Revisar las fijaciones de vías, tubo endotraqueal, drenajes, sondas, para evitar retiros accidentales durante el traslado.g. Utilizar la menor cantidad de bombas de infusión continua (BIC): En lo posible una BIC para la analgosedación (analgésico + un sedante) y una BIC para las drogas vasoactivas.h. Suspender la infusión continua de relajantes musculares.i. Suspender monitoreo de presiones (presión intraabdominal, presión intracraneal, etc).j. Suspender la alimentación enteral y/o parenteral.k. Las heridas deben cubrirse y colocar una sábana sobre el paciente.l. Deben vaciarse los contenedores de los fluidos corporales (drenajes abdominales, tubos de avenamiento pleural, sonda vesical, sondas de alimentación enteral, otros).m. Conectar el paciente al monitor de traslado en pacientes inestables y verificar estado de batería. Llevar fuente de alimentación.n. Llevar pinza Kocher, maletín de traslado y otros fármacos necesarios según la criticidad del paciente (midazolam, propofol 1%, relajante muscular, fentanilo).o. Realizar limpieza de las superficies de la cama y de las BIC.p. Planear de antemano la ruta del traslado (hay que confirmar que las puertas estén abiertas).q. Informar al servicio de destino que se inicia el traslado de paciente para que dispongan de los EPP y contenedores para residuos sanitarios (tacho rojo) así como el material y medicación que se pueda precisar.
- DURANTE EL TRASLADO
- Asegurar disponibilidad de ascensor.
- Elegir la ruta más sencilla y corta
- Evitar contacto con el entorno.
- Llevar un interno para comunicación durante el traslado.
- Suprimir la circulación de personas en la ruta de traslado.
- Informar al servicio de destino que se inicia el traslado.
- Realizar monitoreo según corresponda: monitoreo continuo con monitor multiparamétrico: con control de ECG, frecuencia respiratoria, presión no invasiva y/o invasiva, saturaciónn de oxígeno (SpO2).
- Si el paciente se encuentra ventilando espontáneamente mantener colocado el barbijo quirúrgico durante todo el traslado.
- Si el paciente se encuentra intubado bajo ventilación mecánica invasiva, el traslado se realizará con EPP#3 ante la posibilidad de requerir acceso urgente a la vía aérea o contaminarse con aerosoles (ej: desconexión accidental).
- Conectar el respirador de transporte a una toma de O2 de pared para evitar el agotamiento del tubo de oxígeno durante la prueba.
- Colocar el monitor y el respirador en un lugar visible y si es posible conectarlo a la corriente para evitar consumo de baterías.
- Revisar la posición del tubo endotraqueal, vías, drenajes, tubuladura del respirador, etc.
- El profesional que lo acompañe y reciba usará EPP #2 o EPP#3 según corresponda. (Ver Figura 1 y 2).
- Pasar la información al servicio de destino (datos filiatorios, antecedentes relevantes, situación clínica actual, esquema de analgesia y sedación, tipo y dosis de soporte vasoactivo, ATB o antiviral).
- FINAL DEL TRASLADO
- Recepción del paciente por parte del personal de la unidad
- Realizar monitoreo y estabilización del paciente.
- Realizar conexión al respirador según técnica.
- Reinstaurar infusiones, monitoreo de presiones y, soporte nutricional y todo aquello que se haya suspendido para el traslado
- Limpiar y colocar el equipo utilizado sin olvidarnos de conectarlo a la red para su carga de batería.
- Revisar la posición del tubo endotraqueal, vías, drenajes, tubuladura del respirador, etc.
- Informar a personal de limpieza para el aseo de áreas comunes (en especial ascensores).
- Retirarse EPP según protocolo.El EPP deberá retirarse en forma cuidadosa para no contaminar manos, ojos o boca, seguido de una correcta higiene de manos según las guías hospitalarias.
- Limpiar el equipo utilizado. Una vez finalizado el traslado se procederá a la limpieza del material utilizado (EPP – caja de traslado – respirador – tubo de oxígeno). El resto del equipo utilizado será higienizado por el personal de limpieza responsable del área.
EQUIPO DE PROTECCIÓN PERSONAL #2
Figura 1-EPP#2
EQUIPO DE PROTECCION PERSONAL #3
Figura 2 –EPP#3
PACIENTES EN VENTILACIÓN MECÁNICA
- Aspirar secreciones antes de iniciar traslado para evitar obstrucciones de la vía aérea.
- Conectar el paciente al respirador o “Ambu” (ambos con HMEF). Verificar el nivel de batería del respirador de transporte. Llevar fuente de alimentación.
- Verificar capacidad de los tubos de oxígeno.
- Para Covid-19 se recomienda aislamiento de gota y de contacto, sin embargo, las maniobras de conexión y desconexión de la ventilación mecánica pueden generar aerosoles, con el riesgo de dispersión viral en el aire, por lo tanto, se recomienda EPP#3 para ¨Maniobra con aerosoles o unidades criticas¨ (Ver figura 2) para el médico que opere la vía aérea. El camillero usará EPP#2.
Soporte ventilatorio durante el traslado:
- En pacientes bajo asistencia ventilatoria mecánica invasiva el soporte ventilatorio de elección para el traslado será el respirador de transporte.
- El médico a cargo del traslado podrá optar de acuerdo con la disponibilidad y/o estado clínico del paciente como segunda opción trasladar al paciente bolsa de resucitación (AMBU) con válvula de PEEP y 100 % de FIO
- Ambas opciones deberán permanecer colocado el HMEF inmediatamente posterior al tubo endotraqueal.
Opciones
- Ventilador de Transporte: circuito de doble mangueras con rama inspiratoria y espiratoria (en lo posible). Sistema de humidificación pasiva con filtro: intercambiador de calor y humedad con filtro (HMEF).
- Bolsa-máscara resucitadora (AMBU): con un intercambiador de calor y humedad con filtro (HMEF).
Checklist manipulación de la vía aérea en paciente ventilado
- Previa relajación muscular del paciente colocar en pausa el ventilador (Kinesiólogo o Médico)
- Clampear Tubo oro traqueal (TOT) y dejar colocado HMEF (Kinesiólogo o Médico)
- Colocar Bolsa Máscara (SIEMPRE con HMEF) o mangueras del respirador de transporte y desclampear TOT (Kinesiólogo o Médico)
- Colocar al paciente en camilla de traslado (solo en caso de ser necesario preferentemente trasladar en la cama que está ocupando).
- Posicionar Tubo de Oxigeno verificar carga (tiene que estar en el área verde) y entregar tubuladura de gases
- Colocar sábana limpia sobre paciente (Disminuir contaminación del personal y de áreas comunes). Realizar el traslado. Una vez llegado al área de destino retirar sábana sin sacudir.
- Previa relajación muscular del paciente pausar/apagar ventilador de trasporte o retirar AMBU según corresponda. Clampear Tubo orotraqueal (TOT) y realizar conexión al respirador SIEMPRE con HMEF e iniciar ventilación mecánica. (Kinesiólogo o Médico)
Lista de verificación para traslado de pacientes críticos
Equipo
- Equipo de manejo de vía área (bolsa-máscara, filtro HMEF,pinza Kocher) y caja de traslado.
- Tubo de O2 (lleno completo, en zona verde)
- Drogas básicas para resucitación (en la caja de traslado)
- Drogas sedantes
- Fluidos para infusión EV
- Bombas adecuadas para traslado
- Ventilador de traslado, con la configuración adecuada para el paciente (igual a la que tenía antes del traslado).
- Monitor multiparamétrico con monitoreo de oximetría de pulso, FC y TA.
- Interno de la UCI (2883 o 2898)
Drogas para traslado de pacientes críticos:
Para el traslado disminuir la cantidad de bombas de infusión continua a la mínima posible, según evaluación y requerimiento del paciente.
Dilución
- Noradrenalina 20 mg / 100 ml de SF
- Vasopresina 20 UI / 100 ml de SF
- Adrenalina 20 mg / 100 ml de SF
- Dopamina 400 mg / 100 ml de SF
- Otras: Fentanilo – Propofol 1% – Midazolam – Relajante muscular
Tubo de oxigeno
Debemos tener la precaución de antes de iniciar el traslado comprobar la capacidad y autonomía del tubo de oxígeno, para ello, el manómetro nos indica la presión en bares de la botella.
Cálculo de autonomía
- Litros de O2 en tubo= bares en manómetro x capacidad del tubo de oxígeno (litros).
- Autonomía del tubo (minutos) = Litros O2 / flujo de O2a utilizar (lpm)
Ej.: ¿Tenemos un tubo con una capacidad de 6 litros y el manómetro marca 150 bares, el flujo de oxígeno a utilizar será de 15lpm, qué autonomía tenemos?
Litros de O2 en tubo = 150 x 6 litros de capacidad = 900 litros O2
Autonomía del tubo (minutos): 900 litros de O2 / 15 litros /minuto = 60 minutos
18. Alta definitiva
El alta institucional se evaluará individualmente.
Alta del aislamiento de un caso de COVID-19
En el actual contexto de pandemia de COVID-19, los criterios para el manejo de casos son dinámicos y se adecúan conforme con las actualizaciones de la evidencia disponible y las recomendaciones de la Organización Mundial de la Salud.
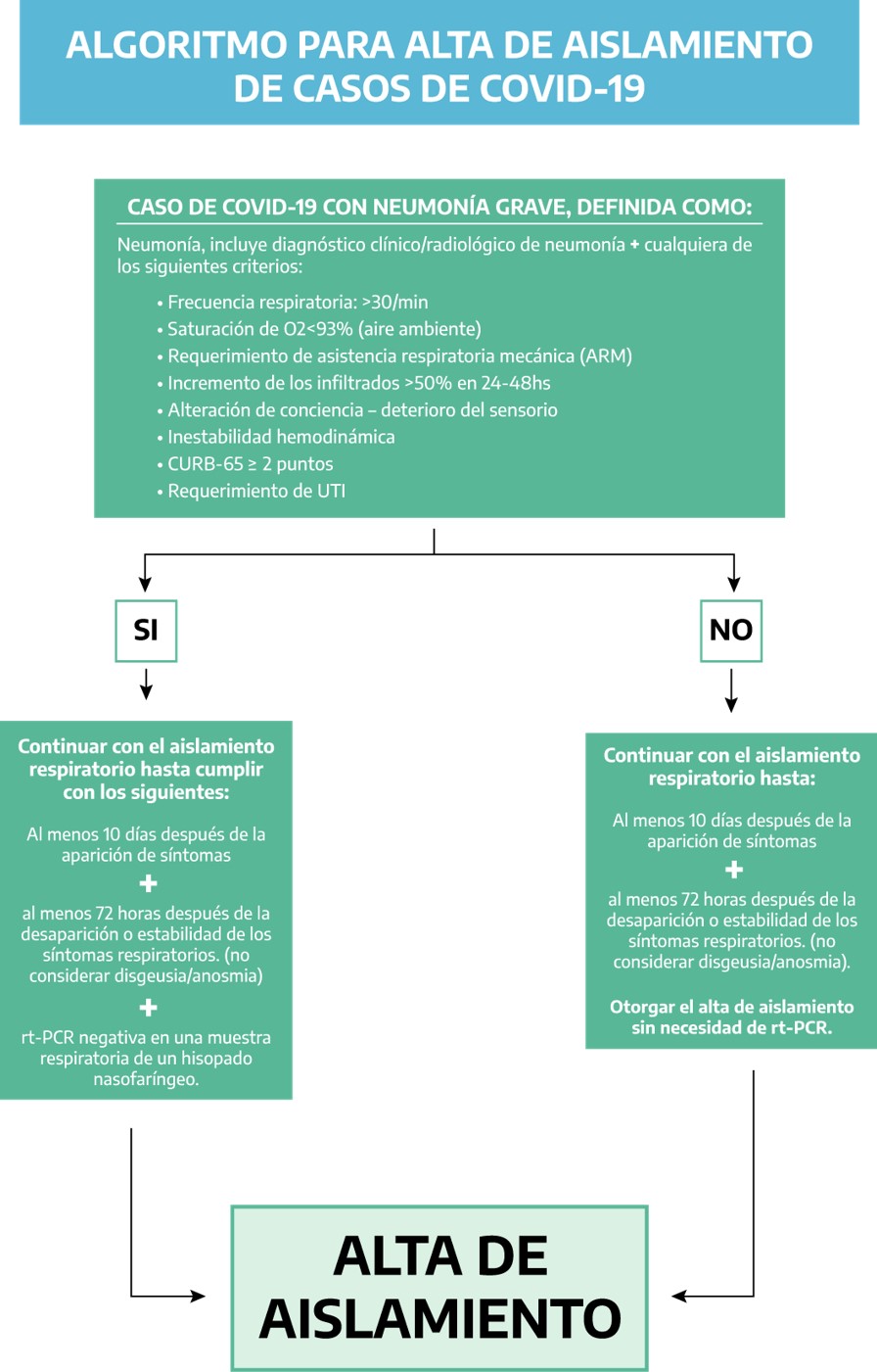
- Casos confirmados de COVID-19 con Neumonía grave, definida como:
- Neumonía, incluye diagnóstico clínico radiológico de neumonía más cualquiera de los siguientes criterios:
- Frecuencia respiratoria > 30/minuto.
- Saturación de O2 <93% (aire ambiente).
- Requerimiento de asistencia respiratoria mecánica (ARM).
- Incremento de los infiltrados >50% en 24 a 48 horas.
- Alteración de la conciencia – Deterioro del sensorio.
- Inestabilidad hemodinámica.
- CURB-65 ⦥2 puntos.
- Requerimiento de UTI.
- Continuar con el aislamiento al menos hasta 21 días desde el inicio de los síntomas, MÁS al menos 72 horas después de la desaparición o estabilidad de los síntomas respiratorios (no considerar disgeusia/anosmia), Otorgar el alta del aislamiento sin necesidad de rt-PCR.
- Casos confirmados de COVID-19 con formas leves o moderadas: Continuar con el aislamiento hasta 10 días después de la aparición de los síntomas, MÁS al menos 72 horas después de la desaparición o estabilidad de los síntomas respiratorios (no considerar disgeusia/anosmia). Otorgar el alta del aislamiento sin necesidad de rt-PCR.
- Casos confirmados de COVID-19 con formas leves o moderadas en huéspedes inmunocomprometidos: Continuar con el aislamiento hasta 10 a 21 días después de la aparición de los síntomas, MÁS al menos 72 horas después de la desaparición o estabilidad de los síntomas respiratorios (no considerar disgeusia/anosmia). Otorgar el alta del aislamiento sin necesidad de rt-PCR.
- En los casos confirmados de COVID-19 en Personal de salud, Residentes y personal de instituciones cerradas o de estancia prolongada, Personal esencial, Residentes de barrios populares y pueblos originarios se otorgará el Alta del aislamiento según los criterios clínicos precedentes.
Los cambios en este criterio de alta se comunicarán oportunamente
19. Manipulación y disposición final de cadáveres
Si bien no existe evidencia sólida a la fecha de transmisión de SARS-CoV-2 a través del manejo de cadáveres de personas fallecidas por COVID-19, de acuerdo a lo observado en otros virus respiratorios y en aplicación del principio de precaución, se considera que estos cadáveres podrían suponer un riesgo de infección para las personas que entren en contacto directo con ellos.
Los cadáveres de personas fallecidas con sospecha o confirmación de COVID-19 deben ser considerados como cadáveres del Grupo II según lo establecido en el documento de Manejo Seguro de cadáveres del Ministerio de Salud de la Nación.
Las recomendaciones se han elaborado en respuesta a la situación epidemiológica actual y con el conocimiento disponible hasta la fecha y podrán ser revisadas ante los cambios que se produzcan en el contexto de la enfermedad o las nuevas evidencias sobre el comportamiento del SARS-CoV-2.
Antes de proceder al traslado del cadáver, debidamente identificado, debe permitirse el acceso de los familiares y amigos, restringiendo a los más próximos y cercanos, para la despedida sin establecer contacto físico con el cadáver ni con las superficies u otros enseres de su entorno o cualquier otro material que pudiera estar contaminado. Garantizar a los mismos, la lectura, explicación y firma del consentimiento informado (Ver ANEXO). Una copia deberá ser entregada a cada uno de los familiares o amigos y otra deberá ser archivada en la institución. El consentimiento informado es de carácter personal e intransferible.
Cada hospital dispondrá de trabajadores/as para un acompañamiento adecuado de los familiares y/o allegados al momento en que estos se despidan del cuerpo de la persona fallecida informando de las condiciones en que ello es posible. Es importante asegurarse de cuál es el nivel de comprensión acerca de la información que se está brindando como así también evaluar el requerimiento de ayuda para llevar adelante el manejo de la situación finalizando la conversación confirmando el compromiso de cuidado por parte de los familiares/ allegados.
El personal designado deberá explicar de manera clara el uso de los elementos de protección y medidas de prevención en términos sencillos y comprensibles, así como el uso y retiro del equipo de protección personal ayudando en su colocación, retiro y descarte.
Es importante informar al familiar o allegado que puede considerarse “contacto estrecho” si hubiera fallas en las medidas de cuidado (en cuyo caso deberá realizar el correspondiente aislamiento).
A su vez, entre el grupo de familiares y allegados podrán ingresar a despedirse quienes cumplan con las siguientes condiciones: tener entre 18 años o más, gozar de buena salud en general, no estar embarazada ni estar incluido en el grupo de riesgo: pacientes con enfermedades respiratorias, patologías oncológicas, crónicas, obesidad mórbida, enfermedades cardíacas, enfermedades que conlleven inmunodeficiencia, diabetes e insuficiencia renal crónica.
Informar que la cremación no es obligatoria siendo esta una decisión de la familia y sus deudos. En caso que se opte por realizar la inhumación del cuerpo, aclarar que está contraindicado que el ataúd contenga caja metálica recordando a su vez que, el riesgo que suponen los velatorios no se origina en el cuerpo del fallecido sino en la reunión de varias personas.
1. Traslado desde la sala o espacio de aislamiento
El tratamiento del cadáver deberá ajustarse a lo actualmente reglamentado por la Ley Nacional 17.132 (Reglas para el ejercicio de la medicina, odontología y actividad de colaboración de las mismas); Ley provincial 14.078 (certificaciones del Registro Provincial de las Personas). Se completará el LIBRO REGISTRO DE DEFUNCIONES y/o LIBRO REGISTRO DE MORGUES, según sea el caso (conforme Resolución Ministerio Salud provincial nro. 1825-2015).
Una vez retirados los familiares y amigos de la sala, el cadáver de la persona fallecida, debe introducirse en una bolsa de cadáver plástica de alta densidad, impermeable y con cierre hermético, que reúna las características técnicas sanitarias de resistencia a la presión de los gases en su interior, estanqueidad e impermeabilidad. La bolsa debe estar debidamente identificada como material infectocontagioso con la etiqueta de la categorización internacional de infecciones tanato-transmisibles “categoría 2” y la leyenda “cadáver fallecido por COVID-19 confirmado” o “cadáver fallecido por COVID-19 sospechoso”, según corresponda.
La introducción en la bolsa se debe realizar dentro de la propia habitación de aislamiento. Esta bolsa, una vez cerrada y con el cadáver en su interior, se deberá pulverizar con desinfectante de uso hospitalario o con una solución de hipoclorito sódico que contenga 5.000 ppm de cloro activo (dilución 1:10 de una lavandina con concentración 40-50 gr/litro preparada recientemente).
Una vez que el cadáver esté adecuadamente colocado en la bolsa, se puede sacar sin riesgo para conservarlo y debe ser transferido lo antes posible al depósito mortuorio, colocarlo en un ataúd para llevarlo al tanatorio, enviarlo al crematorio o realizar el entierro.
Se limitarán al mínimo imprescindible las actuaciones sobre el cadáver, ejemplo extracción de marcapasos.
No se pueden hacer maniobras de embalsamamiento u otras manipulaciones sobre el cadáver.
Se recomienda la participación de dos personas para realizar estas operaciones y así como el traslado del cadáver desde la sala o espacio de aislamiento, minimizando de esta forma los riesgos. Las personas que participen deberán tener la formación suficiente y estar provistas de los equipos de protección personal adecuados (EPP) similares a los establecidos para el personal de salud que atiende a casos sospechosos o confirmados, respecto de quienes manipulan materiales biológicos potencialmente infecciosos.
2. Conservación
Familiares o deudos disponen de hasta 48 horas para realizar la inscripción de la defunción en el Registro Civil y Central de Defunciones. Un solo adulto responsable deberá presentar la documentación que acredita el vínculo y la documentación personal del fallecido.
3. Empresas de servicios funerarios
Tras la correcta introducción del cadáver y desinfección de la bolsa sanitaria estanca, la manipulación exterior de ésta o del ataúd que la contenga no comporta riesgos.
El personal que realice el traslado deberá ser informado previamente de que se trata de un cadáver de una persona fallecida con sospecha o confirmación de COVID-19 así como del procedimiento a seguir en el caso de producirse un incidente. Debe utilizar barbijo quirúrgico, guantes y camisolín.
La empresa funeraria será la responsable de la adecuada gestión de los residuos que se puedan producir en la prestación de los servicios funerarios.
No se deben realizar actuaciones de limpieza ni intervenciones de tanatopraxia o tanatoestética sobre el cadáver.
4. Servicio funerario
Está permitido realizarse velatorio, en tanto que las personas cumplimenten con las medidas dispuestas en el documento “Protocolo para el manejo de cadáveres y ritos fúnebres de casos sospechosos y confirmados de COVID-19” de la Provincia de Buenos Aires.
5. Disposición final
La disposición final de los cuerpos puede tener tres destinos de acuerdo a los ritos religiosos, las costumbres del lugar y/o las disposiciones judiciales emanadas de la autoridad competente, a saber: inhumación, cremación, traslado al extranjero.
La inhumación, que resulta ser el fin más buscado en caso de fallecimientos individuales, múltiples y masivos, debe cumplir con algunas normas básicas, en especial la de identificación y registro de las tumbas, cumplimiento de normas de salud pública y de procedimientos de bioseguridad y respeto a los principios de diversidad y no discriminación.
En el caso de que los familiares directos del fallecido también hayan sido diagnosticados como casos positivos de COVID-19 y no cuenten aún con el alta, se sugiere que la disposición del cadáver sea la “conservación” o la “inhumación” (en un lugar específico y con clara identificación del cuerpo) de forma tal que se permita a los familiares la posibilidad de decidir posteriormente el destino final del cuerpo.
6. Autopsia
No se recomienda la realización de autopsias médico legales de personas fallecidas por COVID-19, ya fuesen casos clasificados sospechosos o confirmados para la enfermedad, salvo indicaciones fundamentadas, estas incluyen fallecimientos en contexto de detención (en comisarías, cárceles o instituciones de salud mental) o en el caso de muertes dudosas (posibles asesinatos o femicidios).
Los pacientes fallecidos por COVID-19, todavía pueden contener virus vivos en los pulmones y otros órganos. La autopsia es considerada un procedimiento generador de aerosoles (PGA), por lo que es preciso tomar medidas de protección respiratoria adecuadas. Si la autopsia se considera realmente necesaria y se puede garantizar que se realizará en un ambiente seguro, se podrá llevar a cabo cumpliendo las recomendaciones sobre el equipo de protección individual y la minimización de la producción de aerosoles.
Se deben seguir los protocolos de descontaminación, mantenimiento y eliminación de residuos utilizados habitualmente para otro tipo de microorganismos con el riesgo de propagación y mecanismo de transmisión similar.
Se debe reducir al mínimo imprescindible el número de personas que van a realizar la autopsia, sin que haya ninguna persona adicional en la sala salvo aquellos que la están realizando. Se debe elaborar un listado de todo el personal, quien debe auto vigilar cualquier síntoma respiratorio en los 14 días posteriores a la última exposición a un caso confirmado para realizar el diagnóstico oportuno y proceder a su aislamiento, si fuera el caso.
Para asegurar un sistema seguro de trabajo se deben seguir los protocolos de descontaminación, mantenimiento y eliminación de residuos utilizados habitualmente para otro tipo de microorganismos con el riesgo de propagación y mecanismo de transmisión similar. Los residuos se consideran residuos de Clase III.
Equipo de protección personal para las autopsias
Todo el personal deberá utilizar un equipo de protección personal para procedimientos que generan aerosoles (PGA) que consistirá en: Camisolín hemorrepelente, barbijo N95, protección ocular, doble guante de nitrilo y látex, cofia y botas altas hasta la rodilla.
El EPP debe colocarse en el vestidor antes de ingresar a la sala de autopsia donde se halla el cuerpo. En el vestidor, reemplazar la ropa y zapatos exteriores de calle por el atuendo completo de protección, y botas. Entrar a la sala de autopsia. Salir de la sala de autopsia al vestidor de salida. Retirarse el equipo de protección personal en el vestidor de salida respetando la secuencia de retiro y eliminarlo conforme las recomendaciones. Realizar higiene de manos. Ver EPP para secuencia de colocación y retiro.
Se debe minimizar la producción de aerosoles durante la autopsia, tomando las siguientes precauciones:
La sala debe contar con ventilación por extracción para contener los aerosoles y disminuir el volumen de los aerosoles liberados en el aire ambiental, y si es posible, se recomienda disponer de presión negativa en el área y filtros HEPA, nunca recircular el aire a otros espacios, y mínimo ventilación de 6-12 renovaciones por hora. Los sistemas de extracción alrededor de la mesa de autopsia deben dirigir el aire y los aerosoles en la dirección contraria al personal que realiza el procedimiento (por ejemplo, extracción hacia abajo).
Con el objetivo de minimizar los riesgos de contaminación del personal que realiza la autopsia, cuando se dé la necesidad de realizar autopsias secuenciales, se intentará realizar primero la de mayor riesgo infeccioso.
Durante la autopsia, un asistente limpio será el encargado de realizar los registros y observaciones y los suministros.
Evitar siempre que sea posible la utilización de motosierras.
Cuando se usan sierras oscilantes, utilizar sistemas de aspiración al vacío.
Evitar las salpicaduras al extraer, manipular o lavar los órganos, sobre todo el tejido pulmonar y los intestinos.
Evitar la aerosolización previa a la toma de muestra para cultivo (al esterilizar mediante el uso de metal caliente una superficie de tejido fresco se pueden producir salpicaduras o plumas de humo). Se aconseja otro método alternativo de esterilización, solución yodada, uso de recipientes de tapa de rosca.
Utilizar dispositivos de contención siempre que sea posible (por ejemplo, gabinetes de bioseguridad durante la manipulación y el examen de las muestras más pequeñas).
No se deben usar sistemas de rociado de agua a alta presión.
Si se ha de abrir los intestinos, se debe hacer bajo el agua.
Fijación inmediata de los órganos / muestras obtenidas para estudio histológico en formol al 10% (3,7% formaldehído) y volumen adecuado (10 veces el volumen del tejido) inactiva los agentes infecciosos más importantes, excepto priones y micobacterias (se aconseja la combinación de formol 10% con alcohol etílico 50%).
Limpieza en la sala de autopsias
Tras la finalización de la autopsia, se deben limpiar y desinfectar las superficies que se han contaminado con tejidos o líquidos y secreciones corporales. Esta limpieza la deben realizar las mismas personas que han realizado la autopsia, para minimizar el número de personas expuestas al posible riesgo. Se recomienda: Eliminar en primer lugar la mayor parte de los tejidos o las sustancias corporales con materiales absorbentes. Realizar limpieza y desinfección con solución de producto clorado. Eliminar los residuos de la forma habitual.
20. Recomendaciones generales
Uso obligatorio de barbijo/tapabocas
- Colocarlo cubriendo completamente la nariz y la boca, extendiéndose hasta el mentón.
- Mantener colocado en todo momento fuera del domicilio.
- En caso de retirar transitoriamente para ingerir bebidas/alimentos asegurar el mantenimiento de la distancia social respecto de otras personas.
Distanciamiento social
- No emplear saludos que impliquen contacto físico.
- No compartir mate.
- No participar en eventos masivos.
- Limitar las consultas médicas a las esenciales.
Mayores de 60 años
- Toda consulta médica que pueda esperar será reprogramada para limitar el ingreso al Hospital.
- Reforzar las recomendaciones de prevención de infecciones respiratorias.
- Minimizar las actividades sociales, fundamentalmente lugares cerrados con concurrencia importante de personas.
- Consulta inmediata ante la presencia de fiebre y síntomas respiratorios (tos, dolor de garganta o dificultad respiratoria), no auto-medicarse.
- Recibir la vacuna antigripal y el esquema secuencial contra el neumococo según recomendaciones nacionales.
- Postergar viajes al exterior.
- Evitar las visitas de personas con síntomas respiratorios y quienes hayan estado en lugares de transmisión viral en los últimos 10 días.
- Todos los pacientes que hayan regresado de áreas de transmisión endémica deben permanecer en su domicilio durante 10 días desde su regreso (ver recomendaciones para el auto aislamiento).
Normativa para viajeros
IMPORTANTE:
Las normativas son dinámicas y pueden variar según situación epidemiológica.
SIEMPRE verificar la información de normas y requisitos establecidos en las siguientes páginas:
- https://www.argentina.gob.ar/justicia/derechofacil/leysimple/covid-19-prohibicion-de-ingreso-al-territorio-nacional
- https://www.argentina.gob.ar/salud/coronavirus/ingresar-egresar-argentina
Riesgo de circulación de variante Delta de SARS CoV-2 en Argentina
Ante la notificación de dos casos confirmados de COVID-19 con identificación de la variante Delta sin nexo epidemiológico conocido con viajeros internacionales por parte de la Ciudad de Buenos Aires y la ocurrencia de casos importados en viajeros y relacionados con la importación en diferentes jurisdicciones, el Ministerio de Salud de la Nación alerta sobre el riesgo epidemiológico de circulación de dicha variante en el país e insta a los equipos de salud a continuar sosteniendo las medidas de vigilancia y control y a la ciudadanía a cumplir con las medidas establecidas en el caso de viaje internacional o contacto estrecho con casos.
Recomendaciones
- Se recomienda posponer los viajes
- Cierre de fronteras terrestres
- Prohibición de ingreso de personas extranjeras no residentes en el país
- Exigencia de una prueba de biología molecular negativa con un máximo de antelación de 72hs. previas al viaje y un test al ingreso al país para personas que ingresen por vuelos internacionales a través de los aeropuertos habilitados (Ezeiza, Aeroparque y San Fernando) y terminal de Puerto de Buenos Aires.
- Aquellos casos con test de antígeno positivo en el arribo al país, deberá realizar aislamiento en hoteles específicos en Ciudad de Buenos Aires.
- Obligatoriedad de guardar aislamiento para todos los viajeros internacionales por el término de 7 días posteriores al ingreso (según las indicaciones de cada jurisdicción)
- Consulta temprana en caso de presentar síntomas durante el período de aislamiento.
- Obligatoriedad de realizar una prueba molecular al séptimo día del ingreso en viajeros y sus contactos pudiendo acudir a los centros de testeo habilitados para viajeros, que puede encontrarlos en el siguiente link: https://portal-coronavirus.gba.gob.ar/puntos-de-testeo-covid-19. (Clickear MUNICIPIOS REGIÓN SANITARIA 5 para: Campana – Escobar – Exaltación de la Cruz – Gral. San Martín – José C. Paz – Malvinas Argentinas – Pilar – San Fernando – San Isidro – San Miguel – Tigre – Vicente López – Zárate).
IMPORTANTE: Los convivientes de las personas que arriben del exterior no tienen indicación de cuarentena. Solo iniciarán la cuarentena si mantuvieron contacto con viajeros que comienzan con síntomas o resultan positivos en los estudios de laboratorio de seguimiento.
Fuente: Ministerio de Salud de Argentina
21. Actividad por área
Ambulatorio
a. Se limitará la atención de pacientes >60 años y/o con comorbilidades en caso de consultas programadas.
b. Se priorizará la atención en sedes periféricas de pacientes con comorbilidades.
c. Pacientes inmunocomprometidos realizarán sus estudios de laboratorio en la sede de Champagnat.
d. Se establecerá un TRIAGE a los pacientes de demanda ambulatoria
- Verificación del ingreso con tapabocas (NO se permitirá el ingreso a la institución sin el mismo) e higiene de manos – Seguridad.
- Registro de temperatura, con derivación al servicio de Emergencias en caso de ser ≥37,5°C – Seguridad.
- La gestora o personal de salud realizará el interrogatorio correspondiente (Ver Checklist) al paciente y acompañante previo al ingreso a consultorio o al área de internación.
En caso de que el turno sea para procedimientos de Endoscopía o Hemodinamia, la gestora acompañará la firma del Consentimiento Informado correspondiente con la Declaración Jurada de Ingreso al Hospital (Ver Declaración jurada del ingreso al Hospital Universitario Austral en Documentación e información para imprimir ).
Checklist COVID-19
4. Se procederá de la siguiente manera:
ATENCIÓN MÉDICA
Utilizar los Elementos de Protección valorando la actividad a realizar previamente a la atención del paciente.
LIMPIEZA y DESINFECCIÓN DE EPP:
La limpieza de la máscara facial, y antiparras se realizará luego de la atención de cada paciente con Surfanios y toallas de papel que se encuentran disponibles sobre estantes en los pasillos para uso exclusivo de todos los consultorios.
- Centro Médico de San Miguel: al no contar con personal de Enfermería, el médico realizará la limpieza y desinfección con amonio cuaternario, luego de la atención, entre paciente y paciente. El producto será provisto por el personal de limpieza.
Anatomía Patológica
- Revisar los procedimientos técnicos, administrativos y médicos para reducir o eliminar pasos que pudieran facilitar el contagio viral.
- Establecer un plan de emergencia y un plan de contingencia.
- Implementar medidas para reducir la cantidad de personal trabajando diariamente y respetar el aislamiento social.
- Seguir las guías de procesamiento de muestras de acuerdo al nivel de bioseguridad de nuestro laboratorio. (Sociedad Argentina de Patología (SAP), Sociedad Argentina de Citología (SAC), WHO, Sociedad Americana de Citología y Colegio americano de patólogos (CAP) (ver abajo).
- Revisar la situación semanalmente y realizar los cambios necesarios, según la evolución de la pandemia.
- Mantener los informes anatomopatológicos y citológicos al día, comunicando a los servicios implicados, las posibles demoras de algunos diagnósticos provocadas por las medidas implementadas.
GUIA DE PROCESAMIENTO DE MUESTRAS
El laboratorio de patología /Citología no cuenta con las medidas de seguridad requeridas para el procesamiento de material sospechoso/confirmado de COVID-19.
Se requiere como mínimo tener laboratorio con bioseguridad nivel 2. (Flujo laminar/ cabina de seguridad biológica).
Por lo tanto, se tomarán las siguientes medidas de seguridad para el procesamiento de las muestras durante la pandemia, que podrán irse modificando según se actualicen las recomendaciones.
BIOPSIAS:
- Las muestras de anatomía patológica provenientes de Quirófano, consultorios externos, etc. que lleguen fijadas en formol 10%, deberán ser entregadas en el servicio en un recipiente plástico cerrado, (cada una en su bolsa o frasco correspondiente etiquetados con los datos del paciente), el cual deberá ser dejado en la sala de macroscopía por la persona que lo lleve al servicio. La secretaria del servicio controlará las muestras, con guantes dobles y barbijo, y les dará ingreso a las mismas en el servicio.
Para evitar la circulación del personal de patología dentro del hospital, durante la pandemia las muestras de endoscopía y dermatología deberán ser traídas al servicio y seguir el mismo el circuito indicado para las muestras de quirófano. - Todas las muestras deben permanecer fijadas en formol 10%, durante 24hs antes de ser procesadas.
- El macroscopista que dé entrada a las muestras fijadas en formol, debe colocarse EPP2 (Ver Equipos de Protección Personal en 18. Documentación e información para imprimir).
Luego de terminado el procesamiento macroscópico se debe lavar la mesada, instrumental y objetos o recipientes utilizados con MediClean Plus (producto clorado), y dejar la sala ordenada.
El camisolín, guantes, cofia y barbijo deben descartarse en bolsa roja. Las antiparras y/o mascara deben limpiarse con el producto clorado. - Las muestras que requieren procesamiento urgente (biopsias de pacientes trasplantados- endoscopías etc.) se recibirán de la misma forma que el resto de las muestras, pero inmediatamente luego de recibida, se enviará el frasco con formol 10% al laboratorio, para su fijación en estufa durante 30´. Luego será entregada al macroscopista quien colocará la muestra en su respectivo cassette para el procesamiento.
- El procesamiento técnico del material se mantiene sin modificaciones ya que la fijación en formol inactiva la acción viral.
- Estudio por congelación (estudios intraoperatorios).
TODOS LOS CASOS SE CONSIDERAN SOSPECHOSOS DE COVID-19
- Se debe disminuir la cantidad de estudios intraoperatorios y evaluar la necesidad de requerimiento en cada caso.
- El patólogo que concurra al quirófano, debe tener la vestimenta usual para entrar al quirófano, CON EL AGREGADO DE MASCARA. NO ingresará al quirófano, si no que la circulante entregará la muestra EN EL BOX DE PATOLOGÍA, desde la puerta posterior del quirófano. La comunicación con el cirujano se hará telefónicamente.
- Luego de realizado el estudio debe limpiarse la mesada y el instrumental con Mediclean Plus (producto clorado).
- El criostato que utilizamos en nuestro servicio no tiene sistema de auto limpieza, por lo tanto, desinfectar con alcohol al 100% luego de su uso. (Se utiliza alcohol 100° por su poder deshidratante, para evitar la formación de hielo dentro del crióstato).
- La muestra debe colocarse inmediatamente en formol 10% para la fijación correcta e inactivación del virus y mantenerse durante 24 hs antes de comenzar el procesamiento. Se procederá a realizar el mismo con barbijo quirúrgico, guantes y cobertor facial.
CITOLOGIA:
- DEBIDO A QUE NO POSEEMOS LABORATORIO CON BIOSEGURIDAD NIVEL 2, NO SE PODRÁN PROCESAR LAS MUESTRAS EN FRESCO.
- Todas las muestras respiratorias y no respiratorias de pacientes internados/ ambulatorios deberán fijarse en el momento de toma de muestras con FORMOL 10% a una concentración del 25% del volumen de la muestra (ej: 75ml de muestra+ 25 ml de formol 10%) ya que no podemos recibir las muestras en fresco.
- Las muestras que son factibles de formar coágulo podrán fijarse en formol 10% y luego procesarse como una biopsia.
- La muestra deberá recibirse en bolsa plástica cerrada y acompañada por la orden de pedido.
- NO SE RECIBIRÁN MUESTRAN DE MÁS DE 120 ml No se aceptarán muestras que lleguen en brocales, en el lugar donde se realice la recolección deberán pasar la muestra a tubos o recipientes de recolección de orina.
- Una vez que llegan al servicio la persona que la trae deberá depositarla mesada preparada para recibir muestras, sin tomar contacto con el personal técnico -administrativo. Luego el personal técnico realizará los controles de datos que correspondan.
- Se rociará la superficie externa del recipiente en que vino la muestra con alcohol 70°, o solución clorada, para desinfectarlo
- Se dejarán fijar durante 24 hs antes de su procesamiento.
- Una vez fijada se realizará el procesamiento habitual de la muestra para su posterior examen microscópico.
El personal técnico se colocará toda la protección para su cuidado personal (Ver Equipos de Protección Personal en Documentación e información para imprimir)
Durante todo el proceso se utilizarán dos pares de guantes siempre cubriendo las manos y reponer el par de guantes que tenga que descartar
Luego de finalizado el procesamiento:
- Se realizará la desinfección de la mesada y el instrumental utilizado.
- Se desechará el camisolín, guantes, y barbijo en bolsa roja.
Pasadas la 24hs de fijación se realizará el procesamiento adecuado de las mismas, para su posterior evaluación microscópica.
- PUNCIÓN ASPIRACIÓN CON AGUJA FINA:Se realizará solo en los casos que estén justificados tomando en cuenta el riesgo/beneficio para cada paciente.No se realizará en los casos en que es posible postergar esta práctica sin perjudicar al paciente.Este tipo de estudio con control por citotécnica/patólogo puede generar aerosoles o gotas, durante la expulsión del aspirado en la aguja o jeringa, secado al aire de extendidos, etc.TODOS ESTOS PASOS DEBERÍAN REALIZARSE EN LABORATORIOS CON BIOSEGURIDAD TIPO 2En casos que fuera indispensable la realización de PAAF con control Citológico en el momento, se deberá usar el EPP3 (Ver Equipos de Protección Personal). Como es muy necesario reservar dichos equipos para tratar a pacientes con COVID-19, puede ser más seguro suspender en la medida de lo posible dichos procedimientos.Estas recomendaciones podrán ir modificándose según la evolución de la pandemia.
Anestesia
FASE INICIAL INTRODUCCIÓN
La siguiente guía tiene como objetivo organizar el servicio de Anestesiología para poder responder de la mejor manera a la pandemia por COVID-19 que se encuentra saturando los sistemas de salud alrededor del mundo.
Una publicación en JAMA, detalla que en el hospital de Zhongnan Wuhan el 29% de los pacientes internados eran trabajadores de la salud[1]. En la provincia Argentina de Chaco, al 14 de Abril hay 199 pacientes infectados de los cuales 105 son médicos, enfermeros y trabajadores de salud (53%)[2].
En una revisión sistemática por el SARS se constató que comparándolos con los trabajadores de la salud que no realizan procedimientos generadores de aerosoles, los médicos que realizan intubaciones tuvieron 6.6 veces más riesgo de infectarse, los que realizan traqueostomías 4.2 veces más riesgo, y los que realizan ventilación manual 2.8 veces más riesgo[3].
En otras palabras, nuestra actividad nos pone en casi 6.6 veces más riesgo de contraer la enfermedad que nuestros colegas de otras especialidades. Por esta razón, la siguiente guía hace hincapié en la protección personal.
RECOMENDACIONES GENERALES
• No utilizar barba porque disminuye la efectividad de los barbijos.
• No utilizar maquillaje. Barbijos con maquillaje no se pueden reprocesar.
• No ingresar a quirófano COVID con teléfono celular.
• No tocarse la cara para acomodarse el EPP. Sepa que el visor se puede empañar y su visibilidad será subóptima. Acomodarlo durante su accionar tiene alto riesgo de contagio.
• No utilizar reloj ni pulseras.
• Lavado de mano en los 5 momentos que recomienda la OMS.
• Disminuir al máximo el ingreso y la salida del quirófano. Para cualquier necesidad tendrá asistencia desde el exterior. Puertas cerradas en todo momento.
• Estar entrenado en colocación y retiro de EPP.
• Estar al tanto de cualquier modificación en guías vigentes.
CIRCULACIÓN DENTRO DEL HOSPITAL
BARBIJO SOCIAL: todo personal debe usar barbijo social al ingresar al hospital, ya que pertenecemos al grupo de trabajadores que no puede tomar aislamiento de 2 metros entre sí por nuestra dinámica de trabajo. Esto evita la transmisión del virus entre el personal de salud. El barbijo social se entrega a todo el personal al ingresar al hospital. En caso de deterioro del mismo puede solicitar uno al día siguiente.
HABITACIONES PARA MÉDICOS DE GUARDIA: El objetivo es evitar la aglomeración de personal en las habitaciones. Por esta razón se designan más áreas para distribuir el personal.
- El anestesiólogo de quirófano utilizará la habitación de anestesia del 4to piso.
- El anestesiólogo de obstetricia comparte habitación con los obstetras. En la habitación hay 4 camas en una superficie de 2m2. Para evitar riesgo de contagio se habilitan las siguientes habitaciones para que el personal no conviva a tan poca distancia.
- Habitación 6to piso para personal de guardia habitual
- Despacho del Dr. Berutti
- Dilatantes que se encuentren vacíos.
- Consultorio de demanda espontánea de obstetricia que de noche permanece cerrado.
VÍAS DE COMUNICACIÓN y ENTRENAMIENTO PRESENCIAL
Quedan suspendidas las reuniones presenciales. Se realizarán reuniones virtuales para compartir experiencias y problemas.
Entrenamientos para grupos pequeños en colocación y retiro de EPP. Entrenamiento a médicos de otras especialidades en intubación orotraqueal.
RECURSOS HUMANOS
Listado de médicos anestesiólogos y técnicos de anestesia disponibles en planilla Excel en donde se indique si se encuentra ACTIVO o AISLAMIENTO y en caso de AISLAMIENTO diga fecha probable de retorno a actividad. Casillero adicional que indique si tiene responsabilidad asistencial en hospitales públicos o en hospital de campaña COVID austral en quantum.
SEGUIMIENTO DE INSUMOS PARA GARANTIZAR CORRECTO EPP
Uno de los problemas que preocupan a los países afectados es la falta de insumos. El CDC recomienda se realice un análisis continuo de insumos para garantizar a todo momento un EPP completo. Para esto el CDC generó una herramienta (ver pie de página[4]) que calcula la tasa de consumo promedio también conocida como “burn rate”. Esta información, según el CDC sirve para estimar cuánto van a durar los insumos de acuerdo a la tasa de consumo actual. Permite poder proyectar futuras necesidades y avisar cuándo se crea que estamos cerca de tener faltantes con tiempo suficiente para hacer pedidos o evaluar alternativas.
Debe existir EPP suficiente para cubrir necesidades de procedimientos realizados a todo horario. No se realizarán procedimientos sin el EPP correspondiente SIN IMPORTAR EL GRADO DE URGENCIA. Es por este motivo que debe valorarse la cantidad correcta de EPP disponible en el hospital periódicamente y anticiparse a posibles faltantes futuros.
SELECCIÓN DE QUIRÓFANO EXCLUSIVO COVID
Inicialmente, se selecciona quirófano número 1 para COVID (por presentar presión negativa con filtro HEPA y tener una antesala que denominamos prequirófano).
En zona la antesala del quirófano 1 que se encuentra sectorizada se realizará zona de colocación de EPP y zona de retiro en el otro compartimento.
ARMADO DE QUIRÓFANO COVID
Según protocolo de intubación publicado por la AAARBA, se armarán dos mesas.
MESA 1:
- Batea con detergente enzimático en parte superior
- Limpiador de superficie (10ml de lavandina 46g/l en 1 litro de agua o 20ml de lavandina 22g/l en 1 litro de agua)
- Alcohol al 70%
- En repisa inferior, bolsa para elementos reutilizables (laringoscopio, mascara facial, bougie).
MESA 2:
- Barbijo para colocar al paciente en la extubación. Nota: el paciente debe ingresar con barbijo colocado a quirófano y sale con un barbijo quirúrgico nuevo. Reutilizar el mismo barbijo pone en riesgo al que lo manipula.
- Gasas compresas para cubrir boca, ojos y orificios nasales del paciente.
- Cinta cortada para fijación de tubo (o cinta hilera en cabecera del paciente para fijar tubo) y oclusión ocular.
- Drogas para realizar inducción y secuencia rápida:
- Inductores: Propofol al 1%, Midazolam, etomidato y ketamina. La elección del mismo depende de la estabilidad hemodinámica del paciente a criterio del anestesiólogo.
- Atropina 1mg en 10ml de solución fisiológica
- Fentanilo 50mcg/ml
- Succinilcolina 100mg en 10ml de solución fisiolófica.
- Rocuronio 2 ampollas. (dosis de 1.2Mg/Kg para secuencia rápida por lo que a partir de los 41kg del paciente se requieren 2 ampollas. Siempre dejar dos ampollas cargadas).
- Noradrenalina 8mcg/ml o fenilefrina 40mcg/ml. Evaluar con el anestesiólogo la necesidad de bomba de infusión con vasopresores.
- Guantes para reemplazar el 2do par luego de intubar y tomar contacto con el paciente.
- Importante: no dejar guantes en caja en quirófano COVID. Tiene que haber buena cantidad de guantes para que el equipo pueda cambiarlos cuando toma contacto con el paciente. Los mismos deben permanecer sueltos. Si por error queda una caja de guantes abierta en quirófano se debe considerar contaminada.
LEBRILLOS
- Reducir número de lebrillos. Todos con bolsas rojas, remover lebrillos de bolsas verdes.
- Asegurarse que las bolsas estén cerradas antes de retirarse el EPP. Precaución al cerrarlos para evitar aerosoles/salpicaduras.
PROTECCIÓN DE LA MESA ANESTÉSICA FRENTE A LA CONTAMINACIÓN
Es importante saber que existen tres tipos de dispositivos.
- Los intercambiadores de calor y humedad (HME) que no filtran partículas. Por favor no usar estos porque no son filtros. (Azules en marca intersurgical)
- Los filtros HEPA que filtran partículas virales y bacterianas. Los hay de diferentes tipos y eficacias. (Amarillos en marca intersurgical)
- La combinación de ambos, filtrado y humidificación (HMEF). Verdes en la marca intersurgical.
Configuración de los filtros en la mesa de anestesia:
- IDEAL: Ver foto. Filtro HMEF entre el tubo endotraqueal y el circuito respiratorio. Filtro sin humidificación en salida de rama espiratoria.
- ALTERNATIVA: En caso de no tener HMEF se puede usar también dos filtros sin humidificación, siempre y cuando mantengamos el flujo de gases frescos por debajo de 1- 2 litros
- Siempre y cuando el filtro proximal colocado entre el tubo endotraqueal y el circuito respiratorio no se dañe o se tape con secreciones del paciente, la mesa de anestesia se mantiene protegida de contaminación.
- Es importante entender que la linea de muestreo de gases (la guía capnográfica) debe estar colocada en el filtro. Para evitar errores, dejar el codo próximo al filtro.
- Pese a que con un filtro se protege la mesa, las recomendaciones generales son utilizar un segundo filtro respiratorio (sin humidificador) entre la rama espiratoria y el respirador para proteger la mesa en caso de falla en el primer filtro. En caso que el primer filtro falle, las trampas de agua de las mesas dräger tienen un microfiltro. Se encuentra pendiente por la empresa el informe de eficacia de filtrado de ese microfiltro.
- El filtro idealmente tiene que ser un HMEF efectivo para particular desde los 0.1 micrones, los de alta eficacia.
- No es necesario cambiar la trampa de agua de la capnografía si se utilizó correctamente el filtro.
- El circuito respiratorio se tira junto con el filtro luego de cada uso.
Configuración de filtro con sistema Mapleson D para traslados:
- Mantener siempre el filtro HMEF colocado y clampear el tubo en caso de desconexiones.
CONSIDERACIONES EN NEONATOLOGÍA
Utilizar HMEF pediátrico apto para pacientes de 5kg entre el paciente y el circuito y agregar filtro en rama espiratoria. Los envoltorios de los filtros indican el VT mínimo al que se pueden usar y el espacio muerto que representan. El uso de estos filtros pueden complicar la ventilación de pediátricos de muy bajo peso, por lo cual llegado el caso será decisión del anestesiólogo de cómo proceder.
Realizar todos los tests de la mesa de anestesia con el corrugado estirado y los ambos filtros colocados. El test debe contabilizar la compliance de esos componentes para luego entregar el VT correcto al paciente. Además, es la única manera de evaluar la posible fuga en los componentes respiratorios incluidos en los filtros.
EN CASO DE HABER FALTANTES EN FILTROS
- En caso de recursos escasos, desechar solo el HMEF y dejar el filtro viral de la rama espiratoria colocado para reutilizar en de un paciente. La APFS no asegura que sea una técnica segura, y aclara que no se sabe cuántas veces se puede reutilizar. Por lo que se reserva esta conducta para casos de faltantes.
- Limpiar toda la superficie de la mesa de anestesia según protocolos e limpieza de quirófano y todo el material reutilizable (cables de ECG, oxímetro, manguitos de presión arterial, bolsa reservorio, y línea capnográfica).
EN CASO DE CONTAMINACIÓN DE LA MESA DE ANESTESIA POR COVID 19 POR EL NO USO O MAL USO DE FILTRO
- La recomendación de Dräger:
- Se debe cubrir la mesa de anestesia junto con todos los componentes reutilizables con una cobertura plástica por un tiempo específico (entre 21 a 28 días) a temperatura ambiente o superio Asegurarse que todo el equipo se encuentre apagado para evitar el daño de las baterías.
- Remover la cobertura plástica y descartarla
- Limpiar la superficie y desinfectarla con cuidado. Dejarla secar. Y recién ahí el dispositivo está listo para reutilizarlo.
- Frente a necesidad por urgencia máxima de usar la mesa se recomienda alternativa sugerida por la APSF:
- Adicionar a la configuración filtro en rama inspiradora y mandar a esterilizar los componentes internos de la mesa.
CÓMO SE ESTERILIZAN LOS COMPONENTES INTERNOS DE LA DRÄGER PRIMUS
Ver documento original
Luego de rearmar los componentes internos esterilizados se debe proceder a corroborar el correcto funcionamiento de la mesa de anestesia ejecutando las pruebas diagnósticas.
INGRESO DEL PACIENTE A QUIRÓFANO Y FIRMA DE CONSENTIMIENTO
Habitualmente el anestesiólogo se acerca al hall de camilleros para la firma del consentimiento informado. En situación COVID, él mismo se encontrará con EPP colocado y su desplazamiento por el hospital tiene que ser limitado.
El consentimiento informado, permanece en manos de la gestora con la que se coordina la firma del mismo.
Una vez que ingresa el paciente a quirófano se saca la cama del mismo al pasillo sucio. La misma debe ser descontaminada por limpieza de forma inmediata (utilizando EPP sugerido para esa tarea), cambiando sabanas fundas y limpiando barandas, etc.
INTUBACIÓN
Durante la inducción anestésica solo estará presente el médico anestesiólogo y el técnico de anestesia.
Ambos deben conversar el plan de acción antes de comenzar la anestesia para evitar inconvenientes.
Un asistente externo para el equipo de anestesia estará disponible y atento para asistir pasando insumos desde el exterior en caso de necesitarse por urgencias.
Luego de la intubación el personal aguardará tiempo prudencial para ingresar a quirófano por los aerosoles que se pueden haber generado en la maniobra. El tiempo real depende de la velocidad de filtrado de la presión negativa del quirófano 1.
En caso de encontrarnos con paciente COVID en quirófano sin presión negativa (por extenderse su uso a todos los quirófanos), es importante que no esté encendido el sistema de ventilación (aire acondicionado y calefacción) durante la intubación y la extubación.
La intubación se realizará siguiendo las recomendaciones AAARBA para pacientes COVID. Evitar desconectar innecesariamente tubo endotraqueal. Si se hace dejar filtro conectado y clampear tubo hasta volver a cerrar el sistema.
Tareas de asistente a intubación:
- Corroborar que el médico se encuentra con el EPP bien
- Corroborar permeabilidad de acceso venoso.
- Administrar dosis de droga que el anestesiólogo indique para la inducción con secuencia rápida de intubación.
- Recordarle al médico que apoye máscara facial en bolsa roja para evitar contaminar.
- Alcanzar el tubo endotraqueal con jeringa conectada al balón. Aguardar orden para inflar balón.
- Recordarle al Médico que deje laringoscopio en bolsa roja para evitar contaminar.
- Conectar corrugado CON FILTRO HMEF en el tubo endotraqueal y encender respirador que ya se encuentra configurado por el anestesiólogo.
- Fijar tubo endotraqueal.
- Ocluir ojos.
- Colocar gasas húmedas rodeando mucosas.
- Cambiarse los guantes externos.
- Inspeccionar signos de contaminación visible (secreciones) en el médico.
Tareas del Anestesiólogo:
- Discutir plan de acción con el técnico para que no haya dudas.
- Si nos encontramos en quirófano que no tenga presión negativa pedir que se apague la ventilación a mantenimiento.
- Corroborar que el técnico se encuentra con el EPP bien colocado.
- Configurar respirador de anestesia.
- Sostener máscara para preoxigenación evitando fugas.
- Indicar drogas para secuencia rápida.
- Dejar máscara en bolsa roja.
- Intubación del paciente. En lo posible evitar apertura de boca utilizando la mano derecha. Al ver pasar el tubo y encontrarse en posición indicar al técnico que infle el balón de inmediato.
- Colocar laringoscopio en bolsa roja.
- Sostener tubo en posición y no tocar nada más. Recordar que sus guantes se encuentran altamente contaminados.
- Cambiarse los guantes externos.
- Inspeccionar signos de contaminación visible (secreciones) en su compañero.
- Mantenerse con el EPP colocados.
EXTUBACIÓN
En quirófanos carente de presión negativa, pedir a mantenimiento que apague la ventilación.
Según normas AAARBA para COVID-19 (ver video[5]).
Al igual que para la intubación, solo dos personas presentes.
Considerar uso de drogas como el remifentanilo, dexmedetomidina o lidocaina para reducir la tos durante la extubación.
Colocar barbijo quirúrgico al paciente luego de extubarlo. En caso de necesitar aporte de O2 con máscara administrarlo con el barbijo colocado.
Recordar higiene de manos al retirarse los guantes.
RECUPERACIÓN ANESTÉSICA Y TRASLADO DE PACIENTES CON SOSPECHA COVID
Pacientes que vuelven a sala general: la recuperación anestésica se realizará en el quirófano donde fue operado el paciente. El traslado será a cargo del camillero que vendrá a buscar al paciente al quirófano.
Paciente que vuelve a habitación con cuidados intensivos: el traslado será realizado por el anestesiólogo con EPP completo teniendo en cuenta las normas AAARBA de traslado COVID (ver video[6]) y las siguientes indicaciones:
1) Dar aviso a seguridad del recorrido que se va a seguir. Se debe despejar los ascensores y los pasillos por donde se va a circular con el paciente.
2) Colocarse camisolín de contacto por sobre el camisolín hidrorrepelente correspondiente al EPP3 y cambiarse guantes externos. Esto es para evitar caminar por el hospital con el EPP con el que intubamos al paciente.
3) En caso de paciente que requiere ventilación por ARM, cubrir al paciente durante el traslado. A su vez recordar que tiene que tener filtro HMEF colocado y se debe ventilar con volumen minuto reducido y frecuencia mínima.
4) El camillero tiene la llave del ascensor exclusivo COVID y va a ser él el encargado de llamar al ascensor, marcar el piso y abrir las puertas. El anestesiólogo a cargo de la vía aérea se mantendrá sin tocar nada durante el recorrido.
5) El EPP se retirará, de ser posible, en la habitación donde se dejó al paciente. Caso contrario se realizará en zonas asignadas en quirófano repitiendo paso 1 y 2.
6) Se dará aviso a limpieza para que proceda a limpieza en zonas de ascensor COVID y manijas de puerta del recorrido.
ESCRITURA DE HISTORIA CLÍNICA
Se releva al personal de Anestesia de realizar la historia clínica en el momento del procedimiento quirúrgico. El anestesiólogo reconstruía lo acontecido y lo administrado posterior al procedimiento. Esto cumple dos funciones:
- Evitar disponer de una computadora dentro de quirófano que es difícil de descontaminar.
- Relegar de actividad administrativa en el momento en que tiene que concentrarse en el cuidado del paciente y evitar contaminarse o contaminar elementos del quirófano.
Colocar computadora inalámbrica en el exterior del quirófano.
Una persona estará asignada al quirófano COIVD para asistir al mismo desde afuera. Ella ordenará laboratorios o transfusiones de sangre en nombre del anestesiólogo que corroborará la indicación por teléfono como dicta el protocolo habitual de hemoterapia y laboratorio.
ASISTENCIA DESDE EL EXTERIOR DEL QUIRÓFANO
Todo procedimiento de paciente COVID positivo requiere para el equipo de anestesia un tercero desde el exterior para asistir en todo momento. Esta persona tiene que ser independiente de la circulante que asiste al equipo quirúrgico. El mismo estará encargado de:
- Realizar los pedidos de hemoderivados y laboratorios en la HC del paciente con la computadora del lado de afuera de quirófano.
- Alcanzar cualquier insumo que inicialmente no se encontraba dentro de quirófano.
- Comunicar al personal dentro del quirófano de cualquier información considerando que la gente dentro de quirófano no va a tener su teléfono consigo y va a tener colocado el EPP.
- La puerta debe permanecer cerrada en todo momento. La comunicación se hace a través del vidrio.
- El asistente externo, utilizará barbijo e higiene de manos para protección personal.
INFORME OBLIGATORIO DE SOSPECHA DE COVID
Todo paciente con sospecha de COVID debe ser informado al profesional encargado del paciente. Si el paciente con sospecha de COVID fue intervenido quirúrgicamente o intubado dentro de los últimos 14 días, se debe dar aviso de inmediato. En caso de ser posible, se visualizarán las cámaras de seguridad para corroborar posibles fallas en el protocolo de seguridad durante el tratamiento del paciente.
Sugerimos incorporar etiqueta poblacional a la HC de los pacientes con sospecha de COVID positivo.
CIRUGÍAS PROGRAMADAS
Según recomendaciones internacionales y en conjunto con Control de Infecciones y Departamento Quirúrgico se restringe actividad quirúrgica programada según guías vigentes.
Se busca concentrar la actividad en el menor número de quirófanos posibles.
PROTOCOLO DE ACCIÓN PARA PACIENTES SIN SOSPECHA DE COVID
Todo paciente anotado para cirugía programada seguirá un protocolo impuesto por Control De Infecciones que involucra lo siguiente:
- Llamada telefónica para pesquisar síntomas.
- Cuestionario con carácter de declaración jurada que debe llenar el paciente.
- Consulta con clínica médica.
- Radiografía de tórax.
Siguiendo recomendaciones internacionales, se indica el uso de EPP3 completo para todo anestesiólogo expuesto a un procedimiento generador de aerosoles[7] [8].
Esto no reemplaza la necesidad de dar aviso obligatorio de sospecha de COVID al equipo de Anestesiología.
En la fase inicial, estos pacientes se realizarán en quirófanos habituales, no en el exclusivo.
COVID. EQUIPO DE PROTECCIÓN PERSONAL
Concepto importante: el EPP a utilizar depende de si el procedimiento que vamos a realizar es generador de aerosoles y de si podemos o no estar a más de 2 metros de ese procedimiento. Esto puede explicar porque en un mismo quirófano con mismo paciente puede haber personas con EPP3 y otras con EPP2 colocado.
COLOCACIÓN
Antes de colocarse el EPP tomar agua, dirigirse al baño, retirarse pulseras relojes y otros accesorios y lavarse las manos. Tener en cuenta que retirárselo en medio de un procedimiento largo está desaconsejado por dos motivos: 1) Se pone en riesgo su salud cuantas más veces se retira el EPP y 2) Hay que cuidar los recursos al máximo.
EPP 3 para procedimientos generadores de aerosoles (PGA).
1. Barbijo n95/p95 o superior (FFP3 o P100)
2. Antiparras.
3. Mameluco con protección química costura termosellada y capucha
4. Cubrecalzado X2
5. Cofia X2
6. Barbijo quirúrgico cubriendo el n95, en caso de este poseer válvula espiratoria.
7. Primer par de guantes
8. Camisolín hidrorepelente
9. Segundo par de guantes
10. Cobertor facial
EPP en los cuales no se realiza procedimiento generador de aerosoles o se mantiene distancia de más de 2 metros frente al PGA.
1. Barbijo quirúrgico
2. Antiparras.
3. Cubrecalzado X2
4. Cofia X2
5. Primer par de guantes
6. Camisolín hidrorepelente
7. Segundo par de guantes
8. Cobertor facial
ZONA DESIGNADA DE RETIRO Y DE COLOCACIÓN DE EPP
En fase inicial esta zona será en la antesala del quirófano 1 COVID. Siguiendo las recomendaciones del CDC, se designa zona para retiro del EPP separada del quirófano[9] separada de la zona de colocación. El área debe ser lo suficientemente grande como para poder permitirle al personal el retiro seguro del EPP. Entrarán al área 2 personas por vez (pareja de retiro de EPP).
El espacio debe contar con el material necesario que se detalla a continuación:
1. 10 pares de guantes sueltos (no en caja, para evitar meter mano contaminada en caja y contaminar toda la partida de guantes).
2. Alcohol en gel para higiene de manos
3. Spray con amonio cuaternario para desinfección inicial del EPP
4. Bolsa para descarte roja
5. Bolsa para colocar material reutilizable (protector facial) para llevar a descontaminar.
6. Checklist de retiro de EPP pegado en la pared. Corroborar que sea la última versión disponible.
7. Cubrecalzado y cofia para colocarse nuevamente.
8. Silla
RETIRO de EPP 3 EXPUESTO A AEROSOLES
Requiere mucho entrenamiento para evitar contaminarse. Se realizará en zona designada de retiro de EPP.
NOTA: Difiere del retiro del EPP no expuesto a aerosoles ya que tiene otros componentes. El retiro del EPP 3 expuesto a aerosoles es más detallado y consume más tiempo, se agrega sistemática de acuerdo a normas del CDC.
| INDICACIÓN A SEGUIR CON SU PAREJA DE RETIRO DE EPP | |
| 1 | Evaluar si la zona de retiro de EPP se encuentra libre. No entrar a la misma si otra pareja se encuentra en la zona actualmente. |
| 2 | Identificar presencia visible de contaminación o rotura del EPP. Si presencia visible de contaminación, rociarla con Surfanios y remover con compresa. |
| 3 | Reemplazar guantes externos por nuevo par con cuidado para no contaminar ni romper guante interno. |
| 4 | Removerse camisolín hidrorepelente / delantal con técnica envolvente de atrás hacia adelante retirándose en esta maniobra el segundo par de guantes. Descartarlo en bolsa roja. |
| 5 | Inspeccionar guantes internos |
| 6 | Removerse cobertor facial y colocarlo en bolsa para descontaminar. |
| 7 | Asistente procede a rociar mameluco con desinfectante en spray y se deja actuar. |
| 8 | Luego de rociado, retirarse mameluco con técnica adecuada, colocarlo en bolsa para luego descontaminar. |
| 9 | Removerse cubrecalzado y cambiarse guantes internos |
| 10 | Retirarse barbijo quirúrgico en caso de estar utilizando barbijo para cubrir el n95 con válvula. |
| 11 | Retirarse antiparras y rociarlas con Surfanios. |
| 12 | Retirarse barbijo n95 desde atrás sin tocar el frente del mismo. |
| 13 | Desinfectar calzado |
| 14 | Retirarse último par de guantes y lavarse las manos hasta el codo. |
| 15 | Revisar presencia de contaminantes |
| 16 | Recolocarse nuevamente cofia y botas y barbijo si continuara circulando por planta quirúrgica. |
RETIRO EPP no expuesto a procedimiento generador de aerosoles
Según normas generales.
DESCONTAMINACIÓN DE MATERIAL REUTILIZABLE
En zona comúnmente conocida como “chatero” que se encuentra dentro del sector de quirófano.
Se siguen recomendaciones de limpieza y descontaminación de la AAARBA. Material necesario:
Protocolo de descontaminación pegado en la pared.
Spray SURFANIOS
Spray con lavandina
Compresas para secado y papel para limpieza Equipo de protección personal.
Procedimiento: con equipo de protección personal colocado se procede a:
A. Rociar con SULFANIOS
B. Dejar actuar 2 minutos
C. Secar con compresa
Alternativa en caso de faltante de SURFANIOS, se procederá a la alternativa con sulfa safe SH. Este último si requiere lavado previo con detergente enzimático.
A. Lavar con detergente enzimático.
B. Enjuagar
C. Secar con compresas.
D. Rociar con Sulfa Safe SH.
E. Dejar actuar 2 minutos
F. Secar con compresa.
CONSIDERACIONES DEL BARBIJO N95
La clasificación NIOSH de Estados Unidos, involucra una letra y dos números. La letra es importante en seguridad industrial ya que hay ciertos aceites industriales que pueden sacarle eficacia de filtrado a los barbijos.
N: No resistente a aceites R: algo Resistente a aceites
P: Resistente a aceites (oil Proof)
El número de dos dígitos indica el porcentaje de partículas filtradas. Si el barbijo tiene otras letras corresponde a otra región. Ejemplos: KN95 – China
FFP2/3 – Europa
P2- Australia y Nueva Zelanda
Los barbijos con válvula espiratoria no son aptos para ambiente quirúrgico estéril. La alternativa es cubrir los mismos con un barbijo quirúrgico por encima.
Recomendación del CDC sobre el uso extendido y la reutilizaron de los barbijos[10]
- Minimizar el uso de individuos que requiere este tipo de protección.
- Usar alternativas a los barbijos n95 cuando sea posible[11] (pieza elastomérica facial de media cara o cara completa con filtros P100 reutilizables cubiertos por barbijo o los PAPRs con filtro HEPA).
- Implementar prácticas de uso extendido y/o reutilización de los respiradores n95 cuando sea aceptable.
- Priorizar el uso de respiradores n95 al personal con mayor riesgo de infección. Es decir, limitarlo al personal expuesto a procedimientos generadores de aerosoles.
Procedimientos generadores de aerosoles (PGAs)
Como estrategia inicial para cuidar el recurso del barbijo N95, se recomienda priorizar el uso al personal que esté expuesto a procedimientos generadores de aerosoles. Adjuntamos listado de los PGAs publicados por el NHS de Inglaterra[12]:
- Intubación, extubación, ventilación manual
- Traqueotomia o traqueostomía
- Fibrobroncoscopia y procedimientos en vía aérea
- Endoscopía digestiva alta cuando hay aspiración abierta
- Cirugías que involucren el uso de dispositivos de alta velocidad (cierras oscilantes, fresado, etc.)
- Algunos procedimientos odontológicos con perforaciones de alta velocidad.
- Ventilación no invasiva (Bi-level y CPAP)
- Ventilación de alta frecuencia oscilatoria.
- Inducción del esputo.
- Ventilación con cánulas nasales de alto flujo de oxígeno (HNFO).
Para cirugías generadoras de aerosoles (PGA) el equipo quirúrgico debe utilizar barbijo n95, siempre y cuando se encuentre dentro de los 2 metros del PGA.
Para cirugías no generadoras de aerosoles, se siguen las prácticas habituales de control de infecciones con el agregado de barbijo quirúrgico y protección ocular si el paciente es sospechoso o confirmado COVID[13].
Siguiendo este lineamiento, los anestesiólogos utilizaremos N95 en casos de realizar procedimientos generadores de aerosoles (Intubación, extubación, ventilación con máscara manual, ventilación no invasiva). Tener en cuenta que si el cirujano va a realizar un procedimiento generador de aerosoles (ej.: fresado para retirar espaciador infectado) al no poder tomar más de 2 metros de distancia por asistir al paciente, amerita el EPP3. A su vez, el anestesiólogo evaluará la necesidad de un EPP3 en casos de anestesia regional con riesgo de conversión a anestesia general o con necesidad de asistir con ventilación manual.
Uso extendido del N95
Hace referencia al uso continuo del barbijo sin retirarlo entre paciente y paciente. La recomendación habitual es de un uso de 4hs continuas. Se extiende su uso a 8hs. El uso extendido se prefiere por sobre la reutilización porque involucra menos manipulación de la superficie del barbijo y por ende menos riesgo de transmisión de contacto.
En caso de proceder al uso extendido la CDC recomienda:
- Descartar el barbijo si fue expuesto a procedimiento generadores de aerosoles.
- Descartarlo si está contaminado con sangre, secreciones respiratorias o nasales o fluidos del paciente.
- Considerar el uso de un protector facial y otras protecciones adicionales para reducir la contaminación de la superficie del barbijo N95 (ponerle al paciente un barbijo, acrílicos separando el paciente del usuario, etc).
- Lavado de manos con aguas y jabón o alcohol en gel antes y después de tocar o ajustarse el barbijo N95 (evitar tocarlo, pero al reutilizarlo es necesario para mantener la hermeticidad ajustarlo a la cara nuevamente).
Luego de un uso extendido de 8hs se procederá al reprocesamiento del barbijo N95 (ver más adelante).
Reutilización
Se refiere a la práctica de utilizar múltiples veces el barbijo, pero retirándoselo luego de su uso y volviéndoselo a colocar posteriormente. No hay forma de determinar cuál es el número de reutilización seguras del barbijo N95.
Considerar al barbijo como una alta fuente de contagio. Cubrirlo con protector facial y barbijo quirúrgico para evitar la contaminación de la superficie.
Entrenamientos y recordatorios (pegar anuncios) para minimizar el contacto con el barbijo n95 innecesario, recordar lavado de manos frecuente, y recordar correcta técnica de colocación y retiro del mismo.
Luego de retirarlo, inspeccionarlo. Si está apto guardarlo en bolsa de papel madera. Colgarlo en un recipiente ventilado y colocarlo en bolsa de papel madera durante idealmente 3 días.
En caso de proseguir a la reutilización de barbijos la CDC recomienda lo siguiente:
- Descartar el barbijo si fue expuesto a procedimiento generadores de aerosoles.
- Descartarlo si está contaminado con sangre, secreciones respiratorias o nasales o fluidos del paciente.
- Considerar el uso de un protector facial y otras protecciones adicionales para reducir la contaminación de la superficie del barbijo n95 (ponerle al paciente un barbijo, acrílicos separándose del paciente, etc.).
- Colgar los barbijos en área designada o mantenerlos en un recipiente limpio que permita la ventilación que puede ser una bolsa de papel madera. Para minimizar la contaminación cruzada los barbijos N95 no deben tocarse unos con otros y deben estar correctamente identificados con el nombre del usuario. Los recipientes o bolsas de papel deben descartarse o limpiarse frecuentemente.
- Lavado de manos con aguas y jabón o alcohol en gel antes y después de tocar o ajustarse el barbijo N95 (evitar tocarlo, pero a veces puede ser necesario para mantener la hermeticidad ajustarlo a la cara nuevamente).
- Usar par de guantes limpios cuando se coloque el barbijo N95 y cuando realice la prueba de sellado. Luego descarte los guantes luego de haberse colocado el barbijo o haber realizado ajustes del mismo a su cara.
Reprocesamiento/Descontaminación:
En caso de que la demanda de barbijos exceda los disponibles, la institución puede proceder a descontaminar los barbijos teniendo en cuenta las siguientes recomendaciones propuestas por el CDC.
Los principios generales para el reprocesamiento son los siguientes.
- El método elegido debe poder inactivar la carga viral del barbijo.
- El barbijo tiene que ser seguro para la persona que lo usa.
- El método de esterilización no debe alterar la capacidad de filtrado, ni las cargas electroestáticas del barbijo.
- El método no debe comprometer el ajuste de la máscara (la hermeticidad)[14].
METODOS NO RECOMENDADOS POR EL FABRICANTE 3M (revisión 4 abril 2020)[15]
- 3M no recomienda óxido de etileno
- 3M no recomienda radiación ionizante
- 3M no recomienda microondas
- 3M no recomienda temperaturas altas, autoclave y vapor
MÉTODO RECOMENDADO
Luz ultravioleta: UVC (254nm) 1-2J/cm2 por lado. Xenon pulsado 200-280 nm por 5 minutos.
Peróxido de hidrogeno VAPORIZADO: Al momento de escribir esta guía es el único aprobado por la FDA para descontaminar los N95[16].
En el Hospital Austral se procederá a la descontaminación STERRAD®. Por lo cual se admiten hasta dos ciclos de reprocesamiento. El control de la cantidad de procesos es responsabilidad del usuario.
Entrega de barbijo
La entrega del barbijo n95 quedará documentada con fecha y firma de la persona que lo recibe.
Cuándo descartar barbijo
Los siguientes casos requieren que el barbijo sea descartado:
A. Signos de deterioro
B. No ajusta a la cara, no pasa test de sellado.
C. Se encuentre contaminado con sangre u otros fluidos del paciente o se encuentre visiblemente sucio.
D. Sea más difícil respirar a través del mismo.
Cuándo y cómo mandar a reprocesar
En caso de uso extendido (ver definición).
Si el uso diario que le da al barbijo es muy limitado, se admite que lo continúe reutilizando por un período de 15 días para luego reprocesar.
El barbijo N95 debe estar claramente identificado con nombre y fecha del usuario, para evitar contaminación cruzada entre personas. Tenga en cuenta que el barbijo no pude ser lavado, sólo recibirá un proceso de descontaminación para que sea microbiológicamente seguro para nuevo uso.
A. El servicio de esterilización entregará sobres específicos a los servicios usuarios de estos barbijos.
B. Escriba con tinta indeleble (birome o marcador punta fina) su nombre en el barbijo y fecha.
C. En caso de que el barbijo esté en condiciones de seguir su uso, pero pueda estar con alta contaminación, al final del día dejar el barbijo en el sobre. Pueden ubicarse varios barbijos en el mismo sobre. Escribir el nombre del sector por fuera del sobre.
D. Cerrar el sobre con doble doblez y cinta adhesiva.
E. Entregar el sobre cerrado en esterilización
F. En el servicio de esterilización lo procesaremos por STERRAD.
G. Debe quedar 1 hora aireando luego del proceso de STERRAD, para liberar el agua oxigenada absorbida por el respirador.
H. Esterilización devuelve la bolsa cerrada con los barbijos descontaminados al servicio y entrega de los respiradores a los dueños de los mismos según identificación de los mismos.
I. Al recibir el barbijo, realice una verificación del nombre del usuario y del sello del barbijo al rostro.
Aclaración: el proceso realizado en el servicio de esterilización no alarga la vida útil del barbijo en relación a partículas que lo tapen, sino que lo hace microbiologicamente más seguro para nuevo uso.
Se puede procesar 2 veces, o sea serán factibles 3 usos.
El personal usuario debe controlar que fue entregado 2 veces a esterilización, pues el servicio de esterilización no controlará la cantidad de procesos de cada barbijo. luego de 2 procesos, el barbijo disminuye su eficacia de filtración
Los barbijos son personales, por ello es importante el nombre en el mismo. no pueden ser lavados, por lo tanto, el barbijo procesado no se considera estéril. se considera descontaminado para nuevo uso microbiológicamente seguro.
Manejo del barbijo N95 reprocesado/descontaminado
Siempre lavarse las manos antes y después de manipular el barbijo n95.
Tener en cuenta que el proceso de descontaminación puede alterar la eficacia del barbijo y la facilidad para respirar a través del mismo. Si recibe un barbijo descontaminado porque hay faltantes, se debe corroborar lo siguiente:
1) la integridad del mismo y signos visibles de deterioro.
2) la adherencia del mismo a la cara
3) la fuerza de las bandas elásticas que lo adhieren a la cara. Si el barbijo no tiene hermeticidad pierde su eficacia.
4) Realizar autochequeo de sellado (ver video[17]).
Dado que el riesgo de contaminarse luego de reutilizar los barbijos n95 en procedimientos con aerosolización es alto, se cubrirá el mismo con un cobertor facial y/o barbijo. Nótese que la recomendación del CDC sigue siendo: “Discard N95 respirators following use during aerosol generating procedures” Por lo que el reprocesamiento debe ser exclusivo para casos de extrema urgencia.
ALTERNATIVAS A LOS BARBIJOS N95
En caso de falta de barbijo n95 el CDC aprueba el uso de máscaras faciales elastoméricas reutilizables comúnmente utilizadas para seguridad industrial, equipadas con filtros P100.
Llegado el caso de necesitar su uso se tapará la zona de los filtros y la válvula espiratoria con barbijo quirúrgico. Al cubrir la zona de los filtros se los protege de los aerosoles. Los mismos luego se retiran y se procede a la descontaminación de la máscara según recomendaciones del fabricante. Se ampliará esta sección en breve.
El PAPR también es aceptado como alternativa, pero se sugiere dejar este insumo para el Equipo de intubación de fase de emergencia. Tener en cuenta que el PAPR debe contar con un filtro HEPA funcionando, caso contrario debe utilizar concomitantemente barbijo N95.
[1] Wang, D, et al. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus–infected pneumonia in Wuhan, China JAMA 2020[Epub ahead of print]. DOI:10.1001/jama.2020.1585 [2] Ministerio de salud de la Provincia de Chaco. 14/04/2020 [3] Intubation and Ventilation amid the COVID-19 Outbreak: Wuhan’s Experience. Anesthesiology Newly Published on March 26, 2020.https://doi.org/10.1097/ALN.0000000000003296 [4] Spreadsheet para realizar el PPE BURN RATE: https://www.cdc.gov/coronavirus/2019-ncov/hcp/ppe-strategy/burn-calculator.html [5] https://youtu.be/MkkAVBSer7Q [6] https://youtu.be/U9tI00hNQKE [7] UPDATE: The Use of Personal Protective Equipment by Anesthesia Professionals during the COVID-19 Pandemic. https://www.asahq.org/about-asa/newsroom/news-releases/2020/03/update-the-use-of-personal-protective-equipment-by-anesthesia- professionals-during-the-covid-19-pandemic [8] https://www.ouh.nhs.uk/working-for-us/staff/covid-staff-faqs-ppe.aspx
[9] https://www.cdc.gov/vhf/ebola/healthcare-us/ppe/guidance.html. Sección 5: Designación de zona para colocación y retiro del EPP.
[10] https://www.cdc.gov/niosh/topics/hcwcontrols/recommendedguidanceextuse.html [11] https://www.cdc.gov/niosh/npptl/pdfs/UnderstandingDifference3-508.pdf [12] COVID-19 personal protective equipment (PPE) UK Goverment. Aerosol Generating Procedures. https://www.gov.uk/government/publications/wuhan-novel-coronavirus-infection-prevention-and-control/covid-19-personal-protective- equipment-ppe#ppe-guidance-by-healthcare-context [13] COVID-19 personal protective equipment (PPE) UK Goverment. 8.6 Operating theater and Operating Procedures. https://www.gov.uk/government/publications/wuhan-novel-coronavirus-infection-prevention-and-control/covid-19-personal-protective- equipment-ppe#ppe-guidance-by-healthcare-context [14] https://www.sages.org/n-95-re-use-instructions/ 03/04/2020 [15] 3M Descontamination Methods for 3M N95 respirators version 4. https://multimedia.3m.com/mws/media/1824869O/decontamination- methods-for-3m-n95-respirators-technical-bulletin.pdf [16] Coronavirus (COVID-19) Update: FDA Issues Second Emergency Use Authorization to Decontaminate N95 Respirators https://www.fda.gov/news-events/press-announcements/coronavirus-covid-19-update-fda-issues-second-emergency-use-authorization- decontaminate-n95 [17] https://www.youtube.com/watch?v=pGXiUyAoEd8
Cardiología y Terapéutica Cardiovascular
Las personas con enfermedad cardiovascular subyacente se encuentran entre las más altas personas de riesgo de enfermedad grave y muerte. La medición de enzimas de daño miocárdico como las Troponina I o Troponina T puede ayudar a predecir gravedad clínica en pacientes con COVID-19.
En distintos estudios realizados se encontró que los valores de Troponinas aumentaron significativamente en pacientes con COVID-19 y evolución grave que en aquellos sin evolución grave.
Datos recientes de la literatura han demostrado que la concentración de Troponinas aumenta sólo marginalmente en todos los pacientes con infección por SARS-CoV-2, con valores superiores al 99 del percentil en el límite superior de referencia (URL), observándose en el 8-12% de los casos, lo cual demuestra un daño miocárdico de valor pronóstico no determinado aún.
PROTOCOLO:
En todo paciente con sospecha de infección con COVID-19 según decisión y protocolos del Servicio de Infectología, realizar:
1- ECG de 12 derivaciones.
2- Solicitar en laboratorio;
- a- Troponina US
- b- b- NT-proBNP
3- Comunicarse vía llamado telefónico o mensaje de WhatsApp con el Nicolás Atamañuk (Jefe de Insuficiencia Cardíaca) y proveer; nombre completo del paciente, edad, fecha de ingreso al Hospital.
4- Guardar copia del ECG.
Cirugía Torácica
COLOCACIÓN DE DRENAJE PLEURAL
La colocación de Drenaje Pleural es un procedimiento con riesgo probable de aerosolización durante su colocación, así como a través del sistema de drenaje. Se utilizará EPP3 (Ver Equipos de Protección Personal en Documentación e información para imprimir).
- Colocación de Drenaje
- Presencia de Personal necesario para la colocación.
- Lugares de colocación: Shock room, Quirófano 1, UCO, UCI.
- En caso de pacientes con Ventilación Mecánica: Colocar drenaje en apnea.
- Colocación de Drenaje tipo Argyle y clampeo del mismo antes de ingresar a cavidad.
- Manejo del sistema de drenaje
- Colocación de filtro de drenaje pleural.
- Se puede adaptar fácilmente con tubo orotraqueal cortado.
- Identificar al drenaje como sitio de posible eliminación de aerosol al ambiente.
Ecografía
REALIZACIÓN DE ULTRASONIDO
Escenario 1: examen de ultrasonido realizado en un paciente ambulatorio SIN síntomas respiratorios
- El paciente utilizará un tapaboca.
- El médico empleará barbijo social.
Escenario 2: examen de ultrasonido realizado en un paciente externo con síntomas respiratorios
- El paciente debe usar barbijo quirúrgico
- Para el médico está indicado EPP2 (Ver Equipos de Protección Personal en Documentación e información para imprimir).
Escenario 3: examen de ultrasonido realizado en un paciente hospitalizado SIN síntomas respiratorios
- El paciente utilizará tapaboca.
- El personal empleará barbijo social.
Escenario 4: examen de ultrasonido realizado en un paciente hospitalizado con síntomas respiratorios
- El paciente debe usar un barbijo quirúrgico.
- Para el médico está indicado EPP2 (Ver Equipos de Protección Personal en Documentación e información para imprimir).
Limpieza y acondicionamiento de equipos y transductores de ultrasonido
Otro punto es la limpieza y antisepsia de equipos de ultrasonido y transductores. El coronavirus está rodeado por una cápside lipídica que lo hace particularmente sensible a los desinfectantes para uso rutinario. Existe evidencia de que el virus se inactiva de manera efectiva con procedimientos apropiados que incluyen el uso de desinfectantes comunes en clínicas de diagnóstico y en entornos hospitalarios. La Organización Mundial de la Salud (OMS) sugiere que «la limpieza completa de las superficies del medio ambiente con agua y detergente, seguida de la aplicación de desinfectantes comúnmente utilizados a nivel hospitalario» son procedimientos efectivos y suficientes para inactivar el nuevo coronavirus.
El dispositivo se puede limpiar con un apósito con alcohol 70%.
Para la limpieza y desinfección de los transductores se pueden utilizar los siguientes productos:
- Basado en hipoclorito de sodio como líquido de Dakin (solución de hipoclorito de sodio activo 0.5%);
- Basado en el amoníaco cuaternario (QUAT), cuidando que la concentración total para el uso debe ser inferior a 0.8%;
- Basado en peróxido de hidrógeno acelerado a un máximo de 0.5%;
- Basado en alcohol o alcohol y amoníaco cuaternario (QUAT). El contenido de alcohol no puede exceder 70%;
Debe tenerse en cuenta que no todas las soluciones de limpieza son compatibles con los transductores. Por lo tanto, se recomienda consultar los manuales de mantenimiento y limpieza de cada dispositivo, que contienen información sobre qué productos se pueden utilizar para garantizar la seguridad del paciente sin dañar el equipo.
Gel conductivo
Para evitar la contaminación del gel de ultrasonido, se recomienda cubrir la botella, el tubo o la lata de aceite después de cada uso. Al aplicar el gel, no permita que el recipiente del gel toque la piel del paciente o la superficie del transductor.
Salas de informes
La limpieza adecuada de encimeras, teclados y ratones en las salas de informes se puede hacer con productos comunes, incluido el alcohol a 70%.
Para los casos sin sospecha de COVID-19, sin epidemiología y sin síntomas respiratorios, se realiza la desinfección habitual y la sala (y el equipo) se libera para los exámenes, poco después. Después de realizar pruebas en pacientes con alta sospecha y / o con COVID-19 confirmado, es necesario proceder con la desinfección recomendada anteriormente y la habitación (y el equipo) solo se pueden usar nuevamente después de 2 horas.
GUIA PARA PROTECCIÓN DEL PERSONAL DE SALUD Y EQUIPAMIENTO ULTRASONOGRÁFICO EN SERVICIO DE EMERGENCIAS
- ¿A quién ECOGRAFIAR?
Los estudios a realizar deberán ser aquellos que aporten un beneficio específico al paciente y estrictamente necesario para el diagnóstico clínico del emergentólogo.
Los estudios ecográficos en pacientes sintomáticos y con sospecha o confirmación de Covid-19 serán solicitados en caso que cambie la conducta diagnóstica o terapéutica al paciente.
Determinar si los estudios son de dos tipos:
A. Electivos: deben posponerse inmediatamente
B. No electivos: o urgentes, deberán realizarse bed-side en su box de aislamiento.
- ¿Dónde ecografiar?
La portabilidad de la ecocardiografía ofrece una clara ventaja en la obtención de imágenes de los pacientes sin tener que moverlos disminuyendo el riesgo de transmisión del virus en el hospital. Todas las formas de las ecografías (incluidos los doppler) se pueden realizar en la sala de emergencia en su box de aislamiento y de esta forma prevenir el transito innecesario a otras áreas evitando el riesgo alto de exposición.
Nota: El médico ecografista no debe sentarse en la cama del paciente para la realización del estudio, deberá realizar el estudio ecográfico parado con el contacto mínimo necesario para la realización del mismo.
- ¿Qué casos ecografiar?
Examen físico asistido por ultrasonido (UAPE), ultrasonido en el punto de atención (POCUS), pueden desempeñar un papel en el cuidado de paciente con sospecha o confirmación de COVID-19.
La evaluación hemodinámica ecocardiografía del paciente críticos (EHPC) debe limitarse, ya que es uno de los estudios que demanda mayor tiempo en contacto con el paciente. Las imágenes obtenidas por los profesionales de los UAPE, POCUS y EHPC, a menudo se pueden guardar para permitir asistencia interpretativa de otros ecografistas.
Se podrán realizar ecografías abdominales, doppler y de partes blandas cuando esté plenamente justificado el estudio y obtención de rédito por el paciente y médico tratante. Se realizarán las ecografías para guiar procedimientos críticos invasivos, como colocación de vías venosas centrales.
Independientemente del tipo de estudio (UAPE, POCUS, EHPC o ecografía clínica), la exploración prolongada puede exponer estos médicos al riesgo agregado. Estos estudios no deben ser realizados por un fellow de ecografía, residente de emergencias o cualquier otro practicante inexperto para minimizar el tiempo de exploración mientras se obtiene las imágenes de la mejor calidad posible.
Ecografía torácica:
En los cuadros clínicos leves, en los que predomina un patrón “en vidrio deslustrado” según la tomografía computada (TC), la ecografía presenta una interpretación más compleja y requiere una gran experiencia del médico que realiza el estudio. Presenta típicas imágenes de líneas B con borde pleural irregular y pequeñas consolidaciones subpleurales bilaterales.
No parecería útil en la evaluación inicial de los pacientes a no ser que la radiografía de tórax no muestre lesiones o no se encuentre disponible.
Se considera que la ecografía torácica puede ser más útil en el seguimiento de estos pacientes. En el contexto actual, no se planta como una alternativa a la TC torácica.
- Protección
Personal:
Las imágenes deben realizarse de acuerdo con las normas locales para la prevención de la propagación del virus. El lavado meticuloso y frecuente de las manos es crucial. Entraremos a la habitación o box de emergencias con precauciones para gotas y contacto. Estas incluyen camisolín de contacto, guantes no estériles, barbijo quirúrgico y protección para los ojos (antiparras o cobertor facial).
Equipamiento:
Aunque el SARS-CoV-2 es sensible a la mayoría de las soluciones desinfectantes estándar, se debe tener cuidado al limpiar. Los estándares locales varían, pero las máquinas y transductores deben limpiarse en la habitación del paciente y nuevamente en el pasillo.
Los instrumentos médicos se dividen en críticos, semicríticos y no críticos.
Los instrumentos «semicríticos» son los que entran en contacto con membranas mucosas, como los endoscopios de fibra óptica, sectoriales endocavitarios y requieren desinfección de alto nivel (DAN) en vez de la esterilización como los críticos.
Los instrumentos «no críticos» entran en contacto con la piel intacta pero no las mucosas de las membranas. Estos serían los transductores ecográficos convexos y planares. Estos requieren limpieza y desinfección de bajo nivel (DBN)
Tipos de Transductores:
- Transductores externos: solo entran en contacto con la piel limpia e intacta son considera dispositivos no críticos y requieren limpieza y desinfección de bajo nivel (DBN) después de cada uso como se describe abajo.
- Transductores de procedimiento percutáneo intervencionista: que se utilizan para colocación percutánea de aguja o catéter, como acceso vascular, toracocentesis, paracentesis, artrocentesis, pericardiocentesis, punción lumbar, anestesia regional / local guiada por ultrasonido y otros procedimientos percutáneos deberán utilizar una cubierta del transductor estéril y posteriormente limpiar y realizar desinfección de bajo nivel (DBN)
- Los transductores endocavitarios, como los endovaginales o transesofágicos, deben cubrirse con una cubierta de un solo uso cuando sea factible. Estos transductores se clasifican como dispositivos semicríticos y requieren desinfección de alto nivel (DAN)
*Recomendaciones específicas para la limpieza y preparación de todos los transductores de ultrasonido:
Limpieza y desinfección de bajo nivel (DBN):
- Los transductores deben limpiarse con guantes después de cada examen con amonio cuaternario tipo Anios® dentro de la habitación del paciente (frasco en el carro del ecógrafo). Use una gasa u apósito embebida en amonio cuaternario para limpiar el transductor y cable sin desconectarlo de su slot. También repase suavemente por el teclado.
- No limpiaremos la pantalla ya que no debe ser tocada por ningún motivo. Si se hiciese involuntariamente repasar con apósito embebido con agua y jabón.
- Repita esta misma operación con otro frasco de amonio cuaternario fuera de la habitación del paciente (pasillo) luego de haberse lavado las manos y utilice nuevos guantes. Dejar actuar 10 minutos.
- Al finalizar el procedimiento, las manos deben lavarse con agua y jabón o alcohol gel.
Nota: Nunca se utilizará alcohol para la limpieza de los transductores. Ninguna empresa de fabricación lo recomienda.
Desinfección de alto nivel (DAN):
- Todos los transductores internos (p. ej., vaginal, rectal y transductores transesofágicos), así como los transductores para procedimientos intraoperatorios requieren DAN antes de que puedan usarse en otro paciente. En emergencias no se utilizan estos transductores.
- Gel ecográfico
No ingrese con el frasco de gel a la habitación del paciente con sospecha o confirmación de Covid-19.
Se utilizarán jeringas prellenadas de gel de 10 o 20 ml para aplicarlo sobre el tórax u abdomen del paciente y así evitar la transmisión del virus a través del mismo. Se descartará la jeringa dentro de la habitación del paciente una vez finalizado el estudio.
Esterilización
Recomendaciones Generales:
- Trabajo sin guantes, excepto proceso de lavado y descontaminación de productos médicos donde se especifica lo contrario (ver abajo).
- Limpieza general de áreas: si bien los sectores se limpian en forma diaria, se recomienda intensificar las mismas, priorizando las áreas de mayor exposición y contacto entre personas: teclados, mouse, teléfonos, celulares, escritorios, mesadas, equipamiento de oficina, equipamiento técnico. Todas las superficies de trabajo y superficie de apoyo de los carros de traslado deben ser descontaminadas PREVIO al inicio de las actividades con alguna de las siguientes desinfectantes nivel medio recomendados:
– Alcohol 70°
– Amonios cuaternarios
– Agua Oxigenada
– Hipoclorito de sodio 0,1 a 5% de concentración
– Otro antiséptico aprobado por la Institución con acción anti viral.
Tener en cuenta que este virus es muy lábil (o sea, muere fácilmente a 56° C, igual que sucede con el virus HIV), pero altamente contagioso por aire (igual que los de Hepatitis), por lo cual el contagio podría producirse por ingreso del virus por nariz, ojos o boca.
- Limpiezas de carros de traslado: las normas internacionales recomiendan lavar los carros en su totalidad, incluidas los rodajes y todas las superficies., al menos una vez por mes. Ante el contexto actual se recomienda realizar la misma con mayor frecuencia.
- Frecuencia de lavado de manos: se deben lavar las manos cada vez que regresen al servicio después de cumplir con sus funciones externas al mismo: entregas de carros, de medicamentos, materiales, etc. Todas las personas que van a realizar las acciones que se describirán abajo como críticas, deberán higienizarse las manos PREVIO a realizar las mismas. Del mismo modo, al concluir las acciones se debe NUEVAMENTE HIGIENIZAR LAS MANOS con agua y jabón o alcohol en gel según se disponga, siguiendo la técnica de la OMS- ver imagen 1.Asimismo, deberán lavarse las manos con agua y jabón posteriormente a concurrir al baño, antes y después de comer o si visiblemente están sucias.Se debe preservar el gel alcohólico solo para cuando circulan y no tienen disponibilidad de bacha cerca y priorizar el uso de agua y jabón con la técnica adecuada de OMS.
- Acceso al servicio: no está permitido el acceso de personas ajenas a los servicios mencionados, ya sea personal interno o externo de la institución (proveedores).
Los Servicios de Esterilización Hospitalaria son áreas de contaminación controlada, por lo tanto, para ingresar debe realizarse con ambo de uso exclusivo dentro de la misma.
Ingreso y egreso del personal al área de contaminación controlada de la CE Cambio uniforme.
El personal de Esterilización, al comienzo de la jornada laboral, cambia la ropa de calle por el ambo. El mismo es de uso exclusivo dentro de la Central de Esterilización, Dentro de la misma no se puede ingresar con ropa de calle. Debe colocarse EPP –elementos de protección personal-: cofia o gorro y cubrecalzado.
Lavarse las manos con agua y jabón según técnica OMS, repasar con alcohol en gel.
Al trasladarse fuera de la CE por dentro del hospital se debe retirar los EPP y colocarse un cobertor sobre el ambo, ya sea un guardapolvo blanco que cubra el ambo de trabajo. O un camisolín.
Al volver a la CE, volver a lavarse las manos.
Al egresar del hospital, el personal de Esterilización cambia su ambo por la ropa de calle, no debiendo circular por la calle con ambo. Lavarse las manos.
Ingreso al Área de Lavado de la CE
Para realizar su actividad de recepción de los productos médicos y su posterior lavado, el personal debe utilizar los elementos de protección personal (EPP):
a. Cofia o gorro
b. Camisolín de manga larga impermeable o resistente a fluidos
c. Antiparras, Protección ocular
d. Barbijo triple capa, cubriendo nariz y boca
e. Guantes resistentes protectores
Traslado desde el lugar de uso y entrega en la CE
Los productos médicos utilizados en pacientes deben tener un prelavado en el lugar de uso y ser trasladados en envases cerrados (bateas tapadas o bolsas impermeables cerradas).
Cuando los PM hubieran sido utilizados en pacientes con enfermedades infectocontagiosas o aislamiento respiratorio, será conveniente que estén identificados para extremar los cuidados.
Todos los PM deben considerarse contaminados y se debe proceder con igual cuidado y protección.
Mantener limpias las superficies de trabajo, repasando con alcohol 70°C
Lavarse las manos cada vez que se retiran los guantes, con técnica adecuada (ver imagen 1), cada vez que se toque superficie o productos no limpios, cada vez que usen el baño, cada vez que ingresen o se retiren de la CE.
Reuso de Productos médicos de un solo uso
No se recomienda reusar productos médicos de un solo uso utilizados en pacientes con enfermedades infecto-contagiosas (HIV, Hepatitis B, Hepatitis C, Coronavirus Covid 19) especialmente por el riesgo al operador.
Se insiste en el correcto uso de los elementos de protección personal y que los productos médicos lleguen a la Central de Esterilización en bateas o bolsas cerradas, y lo que llegue de Quirófano será totalmente sumergido.
Higiene y Descontaminación protectores oculares:
En relación a antiparras y máscara facial, lavar en solución detergente enzimático, con esponja, suficiente enjuague con agua potable y luego desinfección con amonio cuaternario -pues el alcohol resquebraja el acrílico de estos insumos-. Dejar actuar 2 minutos, luego enjuagar con agua potable y secar con paño (NO EN ESTUFA).
Farmacia y Depósito
Definiciones
Servicios Farmacéuticos Hospitalarios:
- Servicio de Farmacia
- Depósitos Centrales de Insumos Médicos
- Servicio de Esterilización
Insumos médicos: medicamentos, producto biomédico y materiales de diagnóstico.
Recomendaciones Generales
- Servicio de Farmacia y Depósitos: trabajo sin guantes, excepto proceso de manipulación de medicamentos donde se especifica lo contrario (ver abajo)
- Servicio de Esterilización: trabajo sin guantes, excepto proceso de lavado y descontaminación de productos médicos donde se especifica lo contrario (ver abajo).
- Limpieza general de áreas: si bien los sectores se limpian en forma diaria, se recomienda intensificar las mismas, priorizando las áreas de mayor exposición y contacto entre personas: teclados, mouse, teléfonos, celulares, escritorios, mesadas, equipamiento de oficina, equipamiento técnico. Todas las superficies de trabajo y superficie de apoyo de los carros de traslado deben ser descontaminadas PREVIO al inicio de las actividades con alguna de las siguientes desinfectantes nivel medio recomendados:
– Alcohol 70°
– Amonios cuaternarios
– Agua Oxigenada
– Hipoclorito de sodio 0,1 a 5% de concentración
– Otro antiséptico aprobado por la Institución con acción anti viral.Tener en cuenta que este virus es muy lábil (o sea, muere fácilmente a 56° C, igual que sucede con el virus HIV), pero altamente contagioso por aire (igual que los de Hepatitis), por lo cual el contagio podría producirse por ingreso del virus por nariz, ojos o boca.
- Limpiezas de carros de traslado: las normas internacionales recomiendan lavar los carros en su totalidad, incluidas los rodajes y todas las superficies., al menos una vez por mes. Ante el contexto actual se recomienda realizar la misma con mayor frecuencia.
- Frecuencia de lavado de manos: se deben lavar las manos cada vez que regresen al servicio después de cumplir con sus funciones externas al mismo: entregas de carros, de medicamentos, materiales, etc. Todas las personas que van a realizar las acciones que se describirán abajo como críticas, deberán higienizarse las manos PREVIO a realizar las mismas. Del mismo modo, al concluir las acciones se debe NUEVAMENTE HIGIENIZAR LAS MANOS con agua y jabón o alcohol en gel según se disponga, siguiendo la técnica de la OMS- ver imagen 1.Asimismo, deberán lavarse las manos con agua y jabón posteriormente a concurrir al baño, antes y después de comer o si visiblemente están sucias.Se debe preservar el gel alcohólico solo para cuando circulan y no tienen disponibilidad de bacha cerca y priorizar el uso de agua y jabón con la técnica adecuada de OMS.
- Acceso a los servicios de farmacia, depósitos y esterilización: no está permitido el acceso de personas ajenas a los servicios mencionados, ya sea personal interno o externo de la institución (proveedores).
Medidas de protección en el personal de servicios farmacéuticos
Uso de elementos de protección: se proveerá al personal de las áreas un barbijo “social”, el cual deberá ser utilizado durante toda la jornada de trabajo (excepto que en el área donde esté desempeñando sus funciones no esté en contacto con otras personas). Dicho barbijo deberá ser descartado y reemplazado si se rompe, ensucia o humedece.
- El uso de barbijo “social” será obligatorio al momento de realizar las siguientes acciones:
– Dispensa de medicación a pacientes en planes de salud / módulos de trasplante, internacionales, etc.
– Preparación o control de carros de medicación en el área de dispensación
– Entrega de carros y/o pedidos a áreas de internación
– Recepción de proveedores
– Técnico del área de Farmacia de Guardia
– Profesional o técnico que entrega la medicación en hospital de día
– Circulación por espacios comunes del HUA - Uso de guantes solo para manipular los productos en el momento de recepcionar proveedores (aplica a depósitos, farmacia central y/o esterilización). En acciones que se requiera el uso de guantes deben lavarse las manos al retirarse los mismos.
Ingreso y egreso del personal: Cambio uniforme
Al ingresar, el personal de los SFH debe cambiarse la ropa de calle por el ambo, el cual será de uso exclusivo para toda la jornada de trabajo y dentro de la institución. No se puede circular con el mismo por la vía pública.
Toda acción que pueda realizarse desde la farmacia deberá trasladarse a la misma. LAS ACTIVIDADES DE FARMACIA CLINICA QUEDAN CENTRALIZADAS EN EL SERVICIO, evitando en lo posible la circulación de los profesionales por la institución.
DEPÓSITO (RECEPCIÓN DE PROVEEDORES):
Personal que realiza la recepción:
- Recibir a los proveedores en el área acondicionada para tal fin: carpa externa al área de depósitos, con el objetivo de reducir la circulación de personas y de conservar la distancia social obligatoria de al menos 1,5 metros
- Con manos visiblemente limpias, lavado con alcohol en gel.
- Colocación de guantes, solo para el momento de recepción de las cajas (ver imagen 2).
- Descarte del par de guantes en recipiente con bolsa roja.
- Lavado con alcohol en gel
No se rociarán las cajas con solución de Alcohol 70.
SERVICIO DE FARMACIA Y DEPOSITO DE INSUMOS
INTRODUCCIÓN
Se consideran como puntos CRÍTICOS para el proceso logístico de insumos en centros hospitalarios los siguientes:
- Recepción en depósitos o farmacia de un hospital
- Dispensa de depósitos centrales a servicios periféricos (farmacia es un servicio periférico)
- Recepción en el servicio de farmacia
- Dispensa de farmacia a pacientes internados
- Dispensa de farmacia a pacientes externos
- Ingresos de terceros: préstamos, donaciones, devoluciones, etc.
- Recepción en depósitos o en farmacia: desde los proveedores al almacenamiento en depósitos.Se establecieron las siguientes áreas físicas para poder realizar acciones de control de contaminación de los insumos que ingresan a la institución:- Área de Recepción de proveedor: área externa a los depósitos destinada a la descarga de insumos de los proveedores y verificación de los remitos (gazebo)- Área de Transferencia: área interna con doble puerta donde se procede a sacar y descartar el material de embalaje, envases secundarios si correspondiera, conservadoras de telgopor, etc. NO se realizará la higiene de cada envase secundario en forma individual.
- Dispensación de depósitos a los servicios periféricos. Depósito traslada a las áreas periféricas los insumos ya acondicionados previamente en el área de almacenamiento. El traslado de los mismos se realizará en carros. Se recomienda la limpieza y descontaminación de los mismos con los antisépticos mencionados en el apartado de “Recomendaciones Generales” del presente documento.
- Recepción en un servicio de farmacia
Se recomienda agregar las siguientes áreas físicas (en caso de no disponer de las mismas) para poder realizar acciones de control de contaminación de los insumos por traslado interno dentro de la institución:
Área de Transferencia: área interna donde se procede a controlar el pedido y a sacar y descartar el material de traslado ya limpio. Si el mismo es un material descartable se debe desechar en este acto. Si se trata de un material reusable (cajas plásticas), se deben descontaminar antes de proceder a su apertura. (1)
(1) Técnica de apertura de caja de traslado:
- Apertura de caja
- Higiene de manos con gel alcohólico
- Retirar los insumos limpios
- Cerrar la caja y devolverla al depósito para su nueva higiene
- Lavado de manos con gel alcohólico.
- Dispensa a pacientes en internación
En los servicios de farmacia que realizan la identificación univoca de las distintas formas farmacéuticas es recomendable el uso de elementos de protección como cofia, barbijos y guantes. Los mismos son recomendaciones de buenas prácticas para la prevención de la contaminación de las unidosis y no de personas.
Se deben seguir las recomendaciones generales de este documento en relación a limpieza de áreas de trabajo, carros de traslado y equipamiento tanto técnico como de trabajo.
Es importante, la higiene de manos previa al armado de la medicación de cada uno de los pacientes para evitar contaminación de la misma. De la misma forma, se debe realizar la higiene de manos posterior para minimizar el riego de contagio del operador: técnico de farmacia y técnico de depósito.
Las normas internacionales recomiendan el doble control de la medicación al momento de la entrega de la misma, la cual se realiza entre un miembro de farmacia (quien entrega la misma) y un miembro de enfermería (quien recibe la misma). Dicha acción se realiza para minimizar los posibles errores de medicación que puedan llegar al paciente. En el contexto actual, se decidió reemplazar este proceso por un control por parte de Farmacéuticos en el Servicio de Farmacia; de este modo, se reducen los contactos entre personas de diferentes áreas del hospital. Luego del control, un técnico trasladará el carro al área de internación correspondiente y lo entregará a un responsable de Enfermería (sin realizar nuevo control en el Office).
- Dispensación a pacientes externos o ambulatorios
Dado que el Covid-19 tiene una gran capacidad de transmisión, hay que tomar medidas “para minimizar la exposición y riesgo de contagios” en los servicios farmacéuticos hospitalarios (SFH).
- Limitar la presencia de pacientes dentro del Servicio de Farmacia y mantener al menos un metro de distancia entre ellos.
- Colocar un dispensador de gel alcohólico para los pacientes, preferentemente afuera de la farmacia.
- No permitir el acceso del paciente al SFH; si tuviera que hacerlo, se le pedirá que higienice sus manos previas al Podrá ingresar solo el paciente y se limitará el acompañamiento a solo una persona en caso que el paciente por su patología/edad, lo requiera.
- Ingreso de insumos de terceros
Se encuadran en esta definición: préstamos, devoluciones de los pisos y donaciones
- Donaciones: no se aceptarán las mismas en este periodo
- Devoluciones: Las devoluciones de pacientes que procedan de áreas de internación deberán colocarse en bolsas cerradas e identificada El técnico de Farmacia que lleve las devoluciones al SFH, las colocará en una bolsa colorada precintada y rotulada con la fecha y el día de la semana correspondiente. Dichas devoluciones serán almacenadas en una jaula cerrada en el Servicio de Farmacia y se mantendrán en cuarentena por 7 días para mitigar el riesgo de contagio por manipulación de unidosis potencialmente contaminadas. Luego de transcurrido dicho período, un técnico del turno noche las clasificará y almacenará para su posterior re-circulación.
- Préstamos a y de terceros: en caso de urgencia y préstamos entre centros, se procederá de la misma forma que en la recepción de proveedores externos.
Gastroenterología y Endoscopía Digestiva
RECOMENDACIONES GENERALES
- Espaciar los turnos, un paciente cada hora.
- Confirmación telefónica para determinar factores de riesgo de infección por SARS- CoV-2 (Ver Checklist COVID-19)
- Una vez recepcionado el paciente, y completados los consentimientos informados, ingresará a la zona de ingreso/recuperación de paciente, para prepararlo para el procedimiento.
- Minimizar tiempos de espera antes o después del procedimiento en la zona de espera.
- Sólo el personal imprescindible debe entrar y permanecer en la sala.
- Considerar los procedimientos que impliquen la manipulación de la vía aérea y/o esofágica de muy alto riesgo.
- Paciente: barbijo quirúrgico.
- Médico y enfermera: lavado de manos, camisolín hidrorrepelente, doble par de guantes, antiparras y/o cobertor facial, cofia y barbijo N95. Se admitirá la colocación de camisolín de contacto sobre el hidrorrepelente de manera de poder (en caso de no haber grandes salpicaduras) prolongar la vida útil del camisolín hidrorrepelente.
- Enfermera asistente: guantes, cofia, camisolín hidrorrepelente y barbijo N95.
INDICACIONES DE PROCEDIMIENTOS
Urgencias endoscópicas
- HDA o BAJA
- Ingesta de Cuerpo Extraño
- Colangitis
- Pacientes oncológicos que requieran tratamientos endoscópicos
Procedimientos prioritarios no urgentes, se evaluará riesgo – beneficio del procedimiento.
- Dilatación endoscópica
- Disfagia
- Estatificación y/o sospecha de neoplasia
- Obstrucción biliar sin colangitis
- Erradicación de varices esófago-gástricas
- Estudios colónicos por síntomas compatibles con neoplasia colónica, pacientes con antecedentes personales de pólipos de colon, sospecha de enfermedad inflamatoria intestinal o enfermos con EII severa o que no responde al tratamiento, diarreas de causa no determinada.
PACIENTES CON SOSPECHA O CASOS CONFIRMADOS DE COVID-19
Los procedimientos se realizarán sólo por urgencia, preferentemente al finalizar los estudios agendados, teniendo en cuenta las recomendaciones dictaminadas por el Servicio de Control de Infecciones para pacientes que se realizan procedimientos de Hemodinamia. (Ver Hemodinamia).
Hemodinamia e Intervencionismo
RECOMENDACIONES GENERALES
- Espaciar los turnos, con no menos de 1 1/2 hs entre pacientes.
- Solicitar la presencia de 1 solo familiar por paciente.
- Limpiar zona de recepción de los pacientes, teléfonos, teclados, picaportes, cambiadores con una frecuencia de 30 minutos utilizando las diluciones recomendadas por MSN de compuesto clorado a 500 a 1000 PPM.
- En cirugías programadas se realizará un listado de verificación telefónico (Ver Checklist COVID-19) en el llamado del día previo a la cirugía para determinar factores de riesgo de infección por SARS-CoV-2. En caso de presentar una respuesta afirmativa, comunicarse con el Jefe del servicio.
- Será requisito sin excepción para cirugías de guardia y programadas (ambulatorias y con internación), realizar en el prequirúrgico radiografía de tórax y evaluación por médico clínico, esto sumado a la política institucional de evaluación prequirúrgica que no pierde vigencia. Se procederá de acuerdo a los hallazgos:
- Rx normal – se procederá con la cirugía
- Rx patológica –se suspenderá la cirugía hasta descartar COVID-19.
ABORDAJE DEL PACIENTE ANTES DE SU ENTRADA A LA SALA:
- Minimizar tiempos de espera antes o después del procedimiento en la zona de espera.
- Pacientes con síntomas respiratorios deben utilizar barbijo quirúrgico (etiqueta tos)
ABORDAJE DEL PACIENTE CON SOSPECHA O CONFIRMACIÓN DE COVID-19:
- En pacientes con confirmación de COVID-19 se recomienda realizar diagnóstico y tratamiento solamente en caso de infarto agudo de miocardio.
- Considerar los procedimientos que impliquen la manipulación de la vía aérea y/o esofágica de muy alto riesgo.
- Solo el personal imprescindible debe entrar a la sala.
- Las puertas permanecerán cerradas en todo momento.
- Preparar los fármacos antes de la entrada del paciente a la sala.
- Prever el material necesario para restringir salidas con equipamiento contaminado.
MATERIAL:
- Paciente: barbijo quirúrgico.
- Médico y enfermera: lavado de manos, camisolín hemorrepelente (si no es impermeable, añadir un delantal de plástico), doble par de guantes, antiparras o máscara facial, cofia y barbijo quirúrgico.
- Cardiólogo o enfermera circulante: guantes, cofia, camisolín hemorrepelente y barbijo quirúrgico.
- En aquellos procedimientos que requieran intubación el operador y ayudante utilizarán barbijo N95, antiparras o máscara facial, doble par de guantes, camisolín hemorrepelente y cofia (ver protocolo de intubación pacientes con sospecha o confirmación de infección por SARS-CoV2).
NORMAS DE MOVILIZACIÓN DEL PACIENTE DE LA CAMILLA A LA MESA DEL QUIRÓFANO
- El personal encargado de pasar a un paciente con COVID-19 de la camilla a la mesa del quirófano debe llevar puesto previamente el equipo de protección individual, incluyendo camisolín, guantes no estériles, antiparras y barbijo quirúrgico.
Limpieza
- Equipo de protección: camisolín, guantes no estériles, barbijo quirúrgico.
- Producto: paños descartables y pastillas de ácido hipocloroso a una concentración de 500-1000 PPM.
SITUACIONES ESPECIALES: pacientes graves:
- En caso de precisar oxígeno, se recomienda colocar mascarilla por encima. Se desaconseja el uso de nebulizadores en pacientes con COVID-19 y se desaconseja también la ventilación no invasiva con presión positiva. Si llegado el caso, el paciente requiere intubación y ventilación mecánica o reanimación cardiopulmonar, se deben extremar las medidas de prevención por el elevado riesgo de liberación de gotas.
Abordaje cardiovascular en pacientes infectados con COVID-19
Introducción:
La enfermedad cardiovascular y algunos de factores de riesgo más prevalentes se asocian a alteraciones de la respuesta inmunológica y mayor susceptibilidad a la infección.
Asimismo, la infección por COVID19 podría gatillar mecanismos específicos que aumentan el riesgo como ser la mayor expresión de ACE2 en pacientes hipertensos y con antecedentes cardiovasculares. También se ha descripto otros mecanismos como la presencia de daño directo por ACE2, lesión miocárdica inducida por hipoxia, injuria microvascular cardíaca y el síndrome de respuesta inflamatoria sistémica.
Se han postulado posibles hipótesis de lesión cardíaca por COVID19: daño directo mediado por ACE2 (aumento de la afinidad por ACE2, reducción de la expresión de ACE2, alteración del sistema renina angiotensina), la lesión miocárdica inducida por hipoxia (aumento del estrés oxidativo, acidosis intracelular, daño mitocondrial), el daño microvascular cardíaco (defecto de perfusión, aumento de la permeabilidad vascular, vasoespasmo) y el síndrome de respuesta inflamatoria sistémica (gran incremento de citoquinas, alteración de la respuesta inmunitaria, inflación descontrolada).
El NT- Pro BNP y la troponina son marcadores de mal pronóstico, aunque no siempre es preciso su mecanismo de elevación, incluso puede observarse aumento de los péptidos natriuréticos asociado a cuadros respiratorios graves sin evidencias de insuficiencia cardíaca.
Dentro de las manifestaciones cardiovasculares se destacan la injuria miocárdica, miocarditis y síndromes coronarios agudos, con manifestación clínica superpuesta que exigen un diagnóstico clínico diferencial y una selección apropiada de las estrategias de tratamiento. Es importante tener en cuenta la posible sintomatología superpuesta entre SCA y COVID-19. Si bien los síntomas de presentación predominantes de COVID-19 son respiratorios, se describieron casos de pacientes con dolor torácico y cambios electrocardiográficos para los cuales se activó el laboratorio de cateterismo cardíaco.
Es prevalente la presencia de parámetros de injuria miocárdica (cambios electrocardiográficos, alteración segmentaria de a motilidad parietal y elevación de troponina) en pacientes con afección respiratoria grave o crítica.
Aproximadamente entre el 7-17% de los pacientes que requieren hospitalización evolucionan con injuria miocárdica aguda; presentación más prevalente en los estadios más avanzados de la enfermedad (22% de los pacientes que requirieron ingresar en unidades críticas y 59% de los muertos). En una serie de casos (n:150) de pacientes con COVID19, se describen 68 fallecimientos, de los cuales el 7% se asociaron a miocarditis con shock cardiogénico y en un tercio de los mismos la miocarditis tuvo implicancia directa en el evento terminal. No se describió ningún caso de pericarditis.
Dado que estamos en medio de una crisis con altas posibilidades de contraer el virus, existe una necesidad inmediata de que los profesionales de la salud desarrollen sus propias medidas institucionales de protección, prevención, control de infecciones, para la atención de dichos pacientes. Con la rápida evolución y propagación de la enfermedad, esto plantea la cuestión de si todo el personal de primera línea que trata a estos pacientes debe estar protegido. La respuesta obvia aparece «Sí» en el contexto de la escasez de dicho equipo de protección para el personal.
¿Cómo debemos actuar según el cuadro cardiovascular?
En todo paciente e independiente de la sospecha de enfermedad cardiovascular, se debe interrogar por la presencia de síntomas respiratorios, fiebre o contactos cercanos sospechosos de COVID-19, se debe medir la temperatura, evaluar la necesidad de laboratorio y radiografía de tórax.
Si bien los enfoques de distanciamiento social / físico son estrategias factibles para las personas con afecciones cardíacas crónicas, los pacientes que necesitan atención médica de emergencia, por ejemplo, en el contexto de síndrome coronario agudo, deberán ser admitidos para recibir atención de emergencia.
Demostrada es que la intervención coronaria percutánea primaria (ATCP) es el estándar de cuidado para SCASST con una mortalidad temprana (global del 6%) y alejada menor que la trombólisis.
En el Hospital Universitario Austral, la mortalidad intrahospitalaria por SCA SST es de 3,9% con alrededor de 600 pacientes tratados. En el pasado, manejamos los cuadros coronarios agudos con trombólisis, pero esto tiene sus desventajas: sangrado excesivo, menos tasas de reperfusión, hospitalización prolongada, etc., que no es lo que queremos en este momento y representaría un retroceso en la terapéutica brindada.
La tasa de mortalidad post PCI en el contexto de SCANoSST es <2% a los 30 días. En estos momentos apremiantes, también podría ser apropiado determinar si los pacientes estabilizados con terapia médica podrían ser dados de alta temprano y reservar enfoques de intervención para aquellos pacientes inestables con síntomas continuos a pesar de la terapia médica óptima o que sean valorados como de alto riesgo por scores adecuados.
En nuestro medio, hemos consensuado, basado en la bibliografía disponible y la experiencia acumulada:
- Pacientes confirmados con COVID-1 En presencia de SCASST o SCANoST con síntomas isquémicos / compromiso hemodinámico en curso, los pacientes deben ser llevados a la sala de cateterismo para angiografía / ATC primaria con protección adecuada contra enfermedades infecciosas para todo el equipo de la sala. Los pacientes que recibieron fibrinólisis aún deben ser admitidos para ATC de rescate si es clínicamente apropiado.
- Posibles pacientes con COVID-1 Cuando estos pacientes se presentan con un SCASST, deben ser tratados con ATC primaria y protección adecuada contra enfermedades infecciosas como actualmente, dado que no existe una prueba rápida ampliamente disponible para excluir el diagnóstico de COVID-19. Cuando se presentan con un SCANoST, estos pacientes deben esperar una angiografía coronaria hasta que se obtenga el resultado de la prueba de COVID-19.
- Pacientes electivos de Cath Lab. Retrasar o reprogramar estos procedimientos electivos parece ser el enfoque más prudente. Los únicos pacientes que deben ser tratados son aquellos con síntomas acelerados o de reciente comienzo o aquellos que estén inestables para el aplazamiento.
Equipo de protección para trabajadores de salud CV.
Al momento sólo los pacientes sometidos a procedimientos de generación de aerosol requieren aislamiento. Las recomendaciones hechas por la OMS para el equipo de protección personal (EPP) están de acuerdo en que las precauciones de contacto estándar con máscara facial, protección para los ojos, bata y guantes son necesarias.
Además, cuando se realizan ciertos procedimientos que generan aerosoles, como la ecocardiografía transesofágica, la intubación endotraqueal, la reanimación cardiopulmonar y la ventilación con máscara de bolsa, se puede requerir EPP adicional, incluidos respiradores purificadores de aire controlados o eléctricos (CAPR / PAPR) si están disponibles en la institución.
Interacciones farmacológicas de drogas cardiovasculares y tratamiento del COVID19
El ribavirin posee efectos variables en la dosis de warfarina. El lopinavir / ritonavir puede generar prolongación del intervalo QTc y requiere reducción de dosis o evitar drogas metabolizadas por CYP3A4 como los anticoagulantes directos (apixabán o rivaroxabán). También pueden influenciar la actividad de los inhibidores P2Y12 a través del CYP3A4, generando descenso en los niveles séricos de metabolitos activos de clopidogrel y prasugrel y pueden aumentar la concentración del ticagrelor (evitar asociarlo con lopinavir / ritonavir por el aumento de la tasa de sangrado). El clopidogrel puede tener una inhibición plaquetaria insuficiente. El prasugrel sería el inhibidor P2Y12 de elección en pacientes que reciben lopinavir / ritonavir, siempre y cuando el paciente no presente antecedente cerebrovascular, bajo índice de masa corporal, o sangrado activo. Se ha descripto interacción entre las estatinas y lopinavir / ritonavir con más de riesgo de miopatía secundario al aumento en las concentraciones séricas de estatinas. Tanto la lovastatina como la simvastatina están contraindicadas en contexto de lopinavir / ritonavir debido al riesgo de rabdomiólisis y se podrá utilizar rosuvastatina o atorvastatina evitando las altas dosis.
Remdesevir es un fármaco evaluado en la epidemia del ébola y actualmente para el COVID19. No se ha reportado toxicidad cardiovascular del remdesivir (no disponible en Argentina).
La cloroquina es causa de miocardiopatía dilatada o restrictiva o trastornos de la conducción. Además, causa inhibición del CYP2D6, de modo que los betabloqueantes metabolizados por esa vía (carvedilol, propranolol, metoprolol, o labetalol) pueden aumentar las concentraciones requiriendo un monitoreo de la frecuencia cardíaca y la presión arterial. Aumenta el riesgo de torsión de punta en aquellos con trastornos electrolíticos o con uso concomitante de agentes que prolongan el QTc.
ACE2 y sus implicancias terapéuticas: la utilización de inhbidores de la enzima convertidora de angiotensina / antagonistas de los receptores de angiotensina 2 (IECA/ARA2) y su relación con la susceptibilidad para el virus, o su efecto protectivo pulmonar es incierto. No se sugiere la suspensión de los mismos dado que podría conllevar al aumento en el riesgo de eventos cardiovasculares, especialmente en pacientes con insuficiencia cardíaca o infarto de miocardio. En los pacientes con neumonía grave o cuadro inflamatorio sistémico deberá evaluarse su continuidad.
El proceso de toma de decisiones es multifactorial para el tratamiento de pacientes con COVID-19, posibles pacientes con COVID-19 y todos los demás pacientes que se indique intervenciones o no. Una proporción de pacientes con COVID-19 desarrolla secuelas de enfermedad cardiovascular, incluidos síndromes coronarios agudos y miocarditis. Las opciones de tratamiento óptimas dependen de la prevalencia local de la enfermedad y de los recursos y la experiencia disponibles.
Huéspedes inmunocomprometidos
Organización del equipo de salud relacionado a manejo de huésped inmunocomprometido
Definición de paciente Inmunocomprometido:
- Enfermedad oncológica o hematológica en tratamiento con quimioterapia, radioterapia, corticoides crónicos y otros tratamientos inmunosupresores (anticuerpos monoclonales, tratamientos antilinfocitarios y agentes biológicos).
- Neutropenia secundaria a enfermedad oncológica, hematológica o tratamientos inmunosupresores.
- Trasplante de células progenitoras hematopoyéticas.
- Disminución severa de las gammaglobulinas.
- Alguna otra enfermedad que provoque una depresión severa de su sistema inmunológico.
- Trasplante de órgano sólido.
- Insuficiencia renal o hepática.
Preparación de HUA:
Ingreso de pacientes al hospital
Huésped inmunocomprometido ingresara por área de ingreso para realización de radioterapia. Dichos huéspedes deben ingresar siempre con barbijo y dirigirse a las áreas específicas de atención a saber:
- Laboratorio: los pacientes deben saber que las extracciones de laboratorio para huéspedes inmunocomprometidos deberán realizarse en centro periférico Champagnat: días martes, miércoles y viernes exclusivamente. Se planeará notificación desde los servicios responsables de dicho cambio para evitar exposiciones prolongadas e innecesarias en laboratorio central.
Solo se realizarán extracciones a pacientes con urgencia o postransplante inmediato que sean imprescindibles para tomar conducta en el laboratorio central y se les dará prioridad elevada para atención.
- Las consultas tanto para pacientes trasplantados de órgano sólido como huéspedes inmunocomprometidos oncohematológicos y/o trasplantados de médula ósea, serán restringidas a las indispensables, urgentes y controles inmediatos postransplante.
En el caso de pacientes de alto riesgo e inmunocomprometidos asociados equipos de trasplante de órgano sólido o médula ósea : las citas serán otorgadas por las secretarias de hepatología y nefrología, hematología , para evitar trámite en admisión de pacientes de los pisos, el paciente informará su llegada a las secretarias respectivas para que las mismas realicen el ingreso al sistema y el profesional que deba asistirlos lo hará en el consultorio asignado a la especialidad al brevedad posible.
- Las consultas de pacientes con trasplante más alejado, que vivan en el interior o que puedan realizar controles de laboratorio para manejo de dosis de mediación o controles crónicos, se realizarán por telemedicina, instancia que aún queda pendiente aprobación por disposiciones hospitalarias médico legales y administrativas, para minimizar riesgo de concurrencia a hospital
- Se planeará prioridad en Vacunación. En caso de que el paciente solo requiera recetas de vacunas se tramitarán por medio de Infectología, consultas por telemedicina, se dejarán recetas en secretaría a nombre de cada paciente para ser retiradas por algún familiar y evitar riesgos innecesarios
- Se tramitará prioridad a través de las secretarias de área para realización de estudios indispensables y urgentes por imágenes, plantear resolución de turnos y atención inmediata a los teléfonos 2938: para imágenes, 2465 para turnos con cardiología y admisión de endoscopia 2038
Con respecto al circulación de pacientes a hospital de día, el ingreso se realizará por igual puerta, se ofrecerá servicio ampliado de atención horaria para poder dispersar turnos y distribuir a los pacientes de manera de evitar circulación y transmisión viral. El hospital deberá informar en concreto fechas de habilitación de dichos horarios para su administración pertinente.
Pacientes trasplantados o inmunocomprometidos con antecedentes de viaje reciente
Manejo
El hospital estará preparado para recibir pacientes trasplantados que, por diversos motivos, han estado en el extranjero en áreas de circulación viral.
Si cumple definición de caso sospechoso se evaluará necesidad de internación según protocolo hospitalario HUA, hasta que se descarte la infección con COVID-19. Se deberá realizar notificación inmediata a Control de infecciones de su arribo para ingreso y atención inmediata teniendo en cuenta que la excreción viral es mucho más importante en estos huéspedes.
Paciente Sintomático
Si hay trasmisión en la comunidad o existe antecedente de viaje a países con trasmisión comunitaria o han estado expuestos a un caso sospechoso o confirmado de COVID-19.
- Considerar Caso Sospechoso y seguir con las recomendaciones del MSN para efectuar diagnostico realizando: hisopado nasofaríngeo panel virus respiratorios PCR multiplex y PCR para coronavirus e imagen pulmonar (Preferentemente TC tórax sin contraste)
BAL: no es recomendado si hay un test positivo para COVID-19 por hisopado nasofaríngeo por el riesgo de trasmisión a los trabajadores de la salud a menos que se sospeche una coinfección o en pacientes clínicamente este indicado (ej. en ARM)
Si se detecta SARS-CoV-2 en tracto respiratorio superior realizar imagen de tórax (TC preferentemente o radiografía)
a. Si la TC de tórax es normal y no hay síntomas: no se recomienda tratamiento.
b. Si la radiografía o TC de tórax es normal y el paciente tiene mínimos síntomas (rinorrea, odinofagia, etc.), no se recomienda tratamiento, pero considerarlo si los síntomas progresan.
c. Si la imagen de tórax es anormal y/o hay síntomas del tracto respiratorio inferior considerar tratamiento.
d. Si se detecta SARS-CoV-2 en BAL considerar tratamiento.
Tratamiento: no existen drogas aprobadas para el tratamiento, pero se han realizado estudios con drogas durante brotes por otros coronavirus (SARS-CoV y MERS-CoV) que han demostrado cierto beneficio, si bien no hay datos concluyentes. Varias drogas se han evaluado como Lopinavir/ritonavir, ribavirina, hidroxicloroquina, darunavir/cobistat, interferon-alpha y beta. Otras drogas en investigación se están evaluando como remdesivir.
Tratamiento oncológico – preguntas frecuentes
- ¿Hace falta hacer un hisopado para COVID-19 antes de iniciar un tratamiento oncológico activo?
No. En pacientes sin sospecha clínica de enfermedad asociada a COVID-19 no debe realizarse un hisopado para descartar infección por COVID-19.
Sí es necesario interrogar exhaustivamente sobre los síntomas antes de iniciar cualquier tratamiento.
En el caso de oncohematología se ha consensuado que pacientes con diagnóstico de Leucemia Aguda (tanto mieloblástica como linfoblástica) que requieren quimioterapia de inducción deben tener un hisopado de COVID 19 negativo previo al inicio del mismo. Esto aplica también para aquellos pacientes que ingresan para realizar trasplante de médula ósea.
Se recomienda realizar PCR a todos aquellos pacientes que harán quimioterapia de consolidación intensiva previo al inicio de la misma (esto es una recomendación de la SC de Leucemias de la SAH, falta discutirlo con Infectología HUA). Una segunda opción sería pedir una tomografía de tórax previo al ingreso y no hisopado.
- Si un paciente que se encuentra en tratamiento oncológico activo presenta infección por COVID-19, ¿cuándo puede reiniciar el tratamiento oncológico activo?
Pasados 20 días desde el diagnóstico (hisopado) y con mejoría de los síntomas, se puede reiniciar el tratamiento oncológico activo.
- ¿Necesita una PCR negativa antes de reiniciar el tratamiento?
No. No es necesaria una PCR negativa luego de haber pasado 20 días desde el diagnóstico con mejoría de los síntomas.
- Al reiniciar el tratamiento, ¿debería hacerlo en algún lugar aislado?
No. El tratamiento lo debe reiniciar en el lugar donde habitualmente la hace (hospital de día, por ejemplo), con las medidas de aislamiento habituales a todos los pacientes.
Donación de órganos y médula ósea
Durante las últimas semanas diferentes sociedades científicas y organismos de ámbito internacional han ido publicando informes en relación a la enfermedad, indicando que se desconoce el potencial de transmisión del SARS-CoV-2 mediante el trasplante de sustancias de origen humano, es decir, órganos, tejidos, células y sangre. Por tanto, hasta que no se disponga de más información acerca de la epidemiología y patogénesis de la infección, se recomienda a las autoridades sanitarias posponer la donación de órganos, sangre, células y tejidos de donantes tras la posible exposición a un caso confirmado o tras regresar de países con transmisión local sostenida.
Normas para trasplante de órgano sólido:
En materia específica de competencia de INCUCAI relacionada a la selección de un posible donante, se sugiere seguir las siguientes indicaciones:
Sin circulación local del virus:
En caso de donante fallecido no será aceptado el órgano si el donante:
- Es un caso confirmado de COVID-1
- Visitó alguna de las áreas afectadas en los 21 días previos.
- Posible donante que haya estado expuesto a un caso confirmado en los 21 días previos.
- Donantes de neumonía grave sin causa etiológica
Respecto a los donantes vivos se recomienda posponer la donación si el donante:
- Es un caso confirmado de COVID–19 o si en los 21 días previos ha visitado alguna de las áreas afectadas, independientemente de la clínica.
- Ha estado expuesto a un caso confirmado en los 21 días previos independientemente de la clínica
El trasplante con donante vivo relacionado será considerado como una cirugía programada, por lo cual quedará a criterio de cada equipo de trasplante, de acuerdo a la disponibilidad de recurso humano, camas de internación y respiradores, la oportunidad para fijar la fecha del mismo.
Se recomienda posponerlo en todos los casos.
Con circulación local del virus
La atención a los factores de riesgo epidemiológico del donante puede ayudar a disminuir el riesgo de infección transmitida por el donante.
La sociedad Americana de Trasplante establece, ampliando concepto previo
| Criterios epidemiológicos Screening del donante · Viaje en 21 días previos de transmisión local desde o hacia · Contacto directo con caso sospechoso los 21 días previos (menos de 1,8 m) · Contacto estrecho cuidad, vivir, visitas, compartir salas de espera · Dg confirmado en los 28 días previos | Criterios clínicos · Síntomas en los 21 días previos: Fiebre Malestar mialgias, síndrome gripal 21 días previos Tos de reciente inicio Disnea |
| Alto riesgo | 1 o más criterios epidemiológicos+1 o más criterios clínicos |
| Riesgo intermedio | 1 o más criterios epidemiológicos + no o se desconocen criterios clínicos o No se conoce epidemiológicos +1 o más criterios clínicos |
| Bajo riesgo | Sin criterios clínicos ni epidemiológicos |
Donantes fallecidos
No se recomienda la utilización de órganos de donantes fallecidos con las siguientes características:
- Infección activa COVID
- Test COVID positivo realizado durante el operativo
- Donante de alto riesgo, sin PCR disponible no se acepta donante
- Riesgo intermedio: Debe realizarse test PCR, de no disponerlo no usar Intestino y pulmón.
Decisión cautelosa para el uso de otros órganos, por posibilidad de falsos negativos, luego de la evaluación de riesgos y beneficios. En caso de utilizar el órgano debe ponerse en conocimiento al receptor y colocar en aislamiento de gota y contacto - Riesgo intermedio con PCR positiva descartar donación
- Riego intermedio con PCR negativa utilizar órganos con precaución
- Riesgo bajo pueden ser utilizados
Donante vivo
- Donantes vivos clasificados como de alto riesgo posponer la donación hasta 28 días posteriores a la resolución de los síntomas y PCR negativa para COVID.
- Considerar demorar el trasplante cuando el donante es considerado de riesgo intermedio por riesgo epidemiológico por 15 días, debiendo ser testeados antes de la donación para documentar PCR negativa en hisopados nasofaríngeo / orofaríngeo y en sangre.
En caso de transmisión comunitaria generalizada, se debería considerar la suspensión temporal de los programas de trasplante de riñón e hígado de donantes vivos.
Receptores que se encuentran en lista de trasplante:
Candidatos en lista con enfermedad activa por COVID deben diferir el trasplante, el tiempo libre de enfermedad para autorizar el trasplante al momento no se conoce, se sabe que el tiempo de excreción viral es de 20 días, el paciente tiene que estar asintomático (resolución total de los síntomas) y tener al menos dos PCR negativas al momento del trasplante.
En el caso de operativos de trasplante se deberá solicitar TAC de tórax para descartar enfermedad pulmonar compatible con COVID-19.
DONACIÓN DE SANGRE
Una persona con una enfermedad respiratoria aguda de cualquier tipo sería recusada de la donación de sangre.
El Centro Europeo para la Prevención y Control de Enfermedades (ECDC) recomiendan un retraso de 28 días y 21 días, respectivamente, para la donación de personas que viajan a áreas de alto riesgo o se contactan con una persona con sospecha o prueba de COVID-19. El ECDC recomienda un retraso de 28 días después de la recuperación.
- Trasplante alogénico de células madre hematopoyéticas (CSE) de sangre de la médula espinal periférico
Recomendaciones para donantes
Si bien no ha habido reportes de transmisión de la enfermedad por sangre o productos de la sangre la asociación mundial de donantes WMDA recomienda
- Caso confirmado COVID-19 debe ser excluirse el donante. Hasta el momento no es posible establecer cuando se clarifica la viremia en caso individual, pero debe esperarse al menos 3 meses salvo necesidad urgente de donación en cuyo caso deberá hacerse una consideración individual.
Podría volver a ser elegido si no tuvo historia de infección respiratoria severa y haya transcurrido 28 días desde la resolución de los mismos y se hayan realizado muestras respiratorias para COVID-19, 2 PCR negativas.
- Contacto directo con COVID-19, si ha viajado a áreas de riesgo de COVID-19 o ha tenido contacto estrecho con personas que viajaron a dichas áreas el donante se debe excluir de la donación por lo menos por 28 días (familiar conviviente o compañero de trabajo cercano)
En circunstancias individuales podrá considerarse como donante a si las muestras respiratorias son negativas para COVID-19 por PCR y el donante está asintomático. El donante debe ser monitoreado para la aparición de síntomas.
Se debe considerar la criopreservación del donante en contacto directo con COVID-19 o en caso de circulación viral activa por al menos 21 días antes de iniciar el régimen de acondicionamiento, y recolectar información del donante hasta cumplir 21 días de la donación, Disponer de donante alternativo en caso que el primero desarrollara enfermedad.
Los trasplantes alternativos serán reemplazados por donantes haploidénticos.
Los trasplantes de médula no relacionados solo podrán realizarse con donantes provenientes del país.
Se evaluará necesidad en caso de circulación viral la necesidad estricta de trasplantes autólogos.
Recomendaciones para receptor de trasplante de médula
En los candidatos a TCPH y los candidatos a terapia celular con síntomas de infección aguda del tracto respiratorio deberán ser testeados para virus respiratorios por PCR- multiplex incluyendo COVID-19 (en época circulación viral).
Si el método no está disponible, diferir el procedimiento por 14 días y con síntomas resueltos. Si COVID 19 positivo, deferir trasplante por lo menos por tres meses, sin embargo, si no fuera posible por el alto riesgo de la enfermedad de base el trasplante de medula deberá diferirse hasta que el paciente se encuentre asintomático y tenga tres PCR negativas separadas por una semana (14 días como mínimo).
En pacientes con enfermedad, con alto riesgo de progresión, la movilización de PBSC, BM estimulación, recolección y condicionamiento debe diferirse hasta que el paciente este asintomático y por lo menos 2 estudios por PCR den negativos tomados con una semana de diferencia (14 días mínimo).
En pacientes con enfermedades de bajo riesgo se recomienda diferir el trasplante por tres meses cuando nuestro país se encuentre en situación de circulación viral sostenida
Contacto de caso:
En caso de contacto cercano con una persona diagnosticada de COVID-19, contacto cercano familiar conviviente y compañeros de trabajo que retornaron de área de circulación viral, no realizar cualquier procedimiento relacionado con el trasplante estimulación, recolección y condicionamiento al menos por 14 días preferentemente 21 días desde el último contacto. Dicho paciente será monitoreado periódicamente y confirmarse negatividad de COVID por PCR.
Si la prevalencia de COVID-19 se presume que será alta en la comunidad, todos los candidatos a TCPH y terapias con síntomas deben hacer testeo para COVID-19 con PCR en muestras respiratorias al momento de la evaluación inicial y dos días previo al régimen condicionante.
Nefrología Pediátrica
1. Acceso al hospital
a. Todos los pacientes ingresarán y saldrán por PB.
b. Deberán concurrir únicamente con un acompañante
2. Atención
c. Pacientes trasplantados/crónicos.
i. Acceso al 5° piso
ii. Los médicos se comunicarán con la gestora del piso para el ingreso de los pacientes
iii. Se espaciarán los turnos (1 por hora) para evitar acumulación de pacientes
d. Pacientes inmunosuprimidos menos graves se atenderán en los consultorios habituales 3 y 5. Deberán concurrir con barbijo quirúrgico y serán atendidos con prioridad.
e. Pacientes en seguimiento sin inmunosupresión se limitarán las consultas únicamente a urgencias.
3. Se han enviado recomendaciones específicas por mail a todos los pacientes en riesgo con énfasis en vacuna antigripal y de neumococo.
4. Se encuentran temporalmente suspendidas las evaluaciones pre trasplante y trasplante con donante vivo relacionado.
Neumonología - Fibrobroncoscopía
1. Atención ambulatoria:
- Se realizará la atención programada solamente en sedes periféricas, ya que todos los pacientes con comorbilidad respiratoria (EPOC y asma moderado a severo, FQ, EPID) constituyen grupo de riesgo.
- Para todos los pacientes se mantiene distancia de un metro y medio.
- En caso de atención a un paciente que resulte caso sospechoso y no haya sido detectado por triage previo, se derivará el paciente a sede HUA, demanda espontánea, consultorio 11 y se suspende la atención en ese consultorio hasta desinfección con lavandina.
- Se suspenden las actividades de rehabilitación respiratoria.
2. Laboratorio de función pulmonar
- Todo paciente será contactado telefónicamente previo a la concurrencia al HUA para realizar triage telefónico mediante cuestionario estandarizado. La agenda se reprogramará para permitir su realización y se espaciarán los estudios para evitar aglomeración en sala de espera. Los turnos de espirometría serán cada 30 minutos y los de pletismografia cada 60 minutos.
- Todo paciente que ingrese para estudio de función pulmonar volverá a ser interrogado a su arribo al HUA por el personal en el área de admisiones mediante cuestionario estandarizado. Si tuviese síntomas respiratorios, se suspende y se derivará para evaluación por medico en área de triage.
- Todo paciente debe acudir con barbijo.
- El personal técnico que realice los estudios utilizará gafas, barbijo n95, camisolín y guantes desechables (uso único, para cada paciente) en todos los casos. El barbijo n95 se usará y re esterilizará acorde a normas hospitalarias.
- Se evitará deambular por el pasillo con el camisolín, gafas, barbijos, para evitar la dispersión fuera del laboratorio.
- Se dispondrá de un personal administrativo para llamar al paciente, evitando que el personal médico y técnico salir del laboratorio.
- Los estudios deberán realizar con boquilla con filtro, no con la boquilla de cartón.
- No se realizarán test de caminata de 6 minutos para minimizar la exposición del personal sanitario y de los pacientes. Se sustituirán los tests de caminata por determinación de DLCO.
- Los equipos deberán ser limpiados después del uso de cada paciente con amonio cuaternario.
- Se coordinará con servicios generales para la limpieza adecuada de la cabina de pletismógrafo luego de cada paciente.
- El técnico o el medico deberá posicionarse al lado del paciente cuando realice la maniobra.
3. Broncoscopía:
- Se realizarán los procedimientos en área con presión negativa en quirófano 1. Se programarán los estudios para minimizar el contacto con pacientes con cirugías programadas.
- Solo se realizarán broncoscopías cuando se halla obtenido una PCR negativa para COVID-19. Se interrogará sobre nuevos síntomas respiratorios previo a la realización del estudio, y en caso de su aparición, se reprogramará el estudio.
- Los estudios serán realizados por personal experimentado.
- Se utilizará Equipo de Protección Personal (EPP) máximo (protección ocular, N-95, camisolín resistente a fluidos, doble guantes, máscara)
- Se reducirá al mínimo necesario el personal presente en el procedimiento.
- Todos los procedimientos se realizarán con anestesia general e intubación orotraqueal. Se evitarán las máscaras laríngeas.
- No se realizarán intubaciones guiadas por fibrobroncoscopía de rutina. Solo se realizará para procedimientos quirúrgicos en caso de necesidad imperiosa y solicitud del cirujano y el anestesista.
- Remoción adecuada de EPP: seguir checklist Institucional. Evitar tocarse el cabello o cara antes de lavado de manos.
- Desinfección adecuada de material usado (ej. laringoscopio) con EPP
- No se efectuarán broncoscopías en pacientes en ARM que tengan resultados de PCR para COVID-19 en proceso aún no informados. y sin síntomas respiratorios nuevos.
- Los pacientes se retirarán del procedimiento con barbijo quirúrgico.
4. Protocolo poligrafías respiratorias
- Población de estudio bajo situación de pandemia Covid-19:– Paciente con alto pretest para Síndrome Apneas Hipoapneas Obstructivas de Sueño.- Para evitar la exposición a las instituciones de los pacientes de riesgo (mayores de 65, inmunosuprimidos, comorbilidades), se revisará la agenda de turnos con anticipación y se confirmará telefónicamente si el paciente no presenta síntomas respiratorios mediante cuestionario ni contacto con enfermos con coronavirus, o con sospecha de coronavirus. Puede ofrecerse en población vulnerable que un familiar (que no esté en el grupo de riesgo) se acerque a la institución en lugar del paciente.
- Limpieza y desinfección de superficies de trabajo y equipos
– Se realizará limpieza de superficies y equipos con detergente desinfectante ANIOS con un paño o un fragmento de papel, tanto en el momento de entrega como en la recepción de los polígrafos (incluido el sensor de saturometría). Pasar un paño descartable limpio y seco por el dispositivo para eliminar los restos de desinfectante o servilleta de papel descartable.
– Se eliminarán restos de cintas adheridas a cables y superficies.
– Se cubrirán los cinturones elásticos de esfuerzo con material de cobertura film transparente/ bolsas tubulares de nylon que se retirará y renovará con cada paciente.
– Las cánulas de flujo realizarán el tratamiento de esterilización instaurado hasta la fecha, siendo utilizadas por paciente. Es necesario poder contar con tiempos óptimos de entrega del material esterilizado para poder brindar una adecuada atención sujeta a la demanda de estos estudios.
– Los equipos se entregarán en bolsas herméticas descartables.
4. Protocolo de entrega de equipos
– Los equipos previamente desinfectados serán entregados por un técnico con adecuadas medidas de protección: barbijo, guantes y gafas de protección o antiparras.
– El paciente o persona que retire el equipo debe realizar higiene de manos previa con alcohol en gel y llevar barbijo de acuerdo a recomendaciones.
– El ambiente elegido para la entrega de equipos debe encontrarse debidamente ventilado.
Obstetricia y Neonatología
Introducción
Hay limitada evidencia con respecto a la infección y evolución clínica en estos grupos. La casuística en embarazadas publicada es baja y no parecería haber complicaciones distintas a las generales de este grupo poblacional.
A pesar de que las embarazadas tienen más riesgo de infecciones respiratorias, por el momento no se ha reportado que constituyan un grupo de riesgo en esta enfermedad.
La mayoría de los casos presentaron síntomas leves.
En relación a los recién nacidos que enfermaron, todos presentaron enfermedad leve.
Una consideración especial deberá realizarse en las pacientes embarazadas con comorbilidades que las incluyan en grupos de riesgo:
- Comorbilidades: diabetes, enfermedades cardíacas, enfermedades respiratorias crónicas
- HIV: mayor riesgo en pacientes con menos de 350 CD4 o con cargas virales altas
- Inmunocomprometidos: enfermedades oncohematológicas, quimioterapia, enfermedades reumatológicas con tratamiento inmunosupresor
- Insuficiencia renal crónica
- En casos graves en personas gestantes.
En los pacientes con estas comorbilidades se ha observado infecciones más severas, pero al momento no hay reportados casos de embarazadas infectadas con comorbilidades.
Recomendaciones para la prevención de infecciones respiratorias
- Reforzar las recomendaciones para la población general para la prevención de infecciones respiratorias: lavado de manos frecuente con agua y jabón, cubrirse la boca o nariz con el pliegue del codo o pañuelos descartables al toser o estornudar, ventilar los ambientes frecuentemente, limpiar las superficies y los objetos que se utilicen con frecuencia
- Minimizar las actividades sociales, fundamentalmente en lugares cerrados con concurrencia importante de personas.
- No compartir mate con otras personas
- Postergar o evitar viajes a áreas de transmisión de coronavirus
- Evitar las visitas de personas con síntomas respiratorios y quienes hayan estado en lugares de transmisión viral en los últimos 10 días
- Deben recibir las vacunas correspondientes (Dtap, antigripal, hepatitis B)
- Consulta inmediata ante la presencia de fiebre y síntomas respiratorios (tos, dolor de garganta o dificultad respiratoria), no auto medicarse.
Contacto de embarazada con caso sospechoso o confirmado o embarazada que vuelva de zonas de transmisión
- La embarazada conviviente de caso sospechoso o confirmado COVID-19 debe trasladarse a otro domicilio
- Embarazada contacto de caso sospechoso o confirmado debe realizar aislamiento domiciliario por 10 días
- Consulta temprana ante la aparición de síntomas
- Posponer los controles obstétricos programados, la realización de ecografías y exámenes de laboratorio de control hasta finalizar el período de aislamiento
- En caso de requerir estudios por cuestiones obstétricas, deben avisar por teléfono al médico obstetra de cabecera (quien avisará a Control de Infecciones o Infectología) para poder tomar las medidas de aislamiento y cuidados del personal encargado de la atención de la embarazada.
Circulación de las pacientes embarazadas por el hospital
- Embarazada que ingresa para consultas obstétricas (programadas o urgencias obstétricas):
- Ver algoritmo abajo.
- Embarazada que debe realizarse estudios de laboratorio:
- Debe realizarlos en el laboratorio de Officia y sede central
- Embarazada que debe realizarse ecografías obstétricas:
- Se realizarán en Officia y sede central
Admisión hospitalaria
Con el objetivo de reducir el riesgo de transmisión del virus causal de COVID-19 entre las pacientes y acompañantes, deberán cumplimentarse las siguientes condiciones:
La mujer y su acompañante deben cumplir los siguientes criterios:
– No presentar fiebre.
– Ausencia de síntomas respiratorios o gastrointestinales.
– Sin contacto estrecho con paciente con diagnóstico de COVID-19 en los 10 días previos.
En caso de acompañante con síntomas compatibles con COVID-19, el mismo debe retirarse inmediatamente para su evaluación en la guardia, y será reemplazado por un acompañante sano.
En caso de embarazada con sintomatología, se realizará la evaluación y PCR y se trasladará al sector de internación para pacientes COVID-19 a la espera de resultado.
Aquellas mujeres que ingresen para cesárea programada deberán contar con PCR negativa al momento del ingreso (realizada dentro de las 72 hs previas). Las mujeres que ingresen para inducción o en trabajo de parto no se indicará aislamiento ni se solicitará PCR en tanto que cumplan con los criterios previos (ver arriba).
Asimismo, todas las mujeres y sus acompañantes deben comprometerse a adherir a las medidas de prevención básicas. Estas comprenden el uso de barbijo durante la internación (cubriendo completamente la nariz y la boca), mantener una distancia mínima de 1,5 m, e higiene de manos con agua y jabón y/o solución de base alcohólica. El empleo adecuado de estas medidas se ha demostrado que prácticamente elimina el riesgo de contagio.
Respecto de la atención de las pacientes, todo personal que ingrese a la habitación debe hacerlo con barbijo quirúrgico y protección ocular. Además, si tomará contacto con la paciente se deberá agregar camisolín de contacto (hidrorrepelente en caso de riesgo de exposición a fluidos) y guantes.
Finalmente, la atención durante el parto se presume de mayor riesgo pues la embarazada suele retirarse el barbijo y la respiración forzada puede ocasionar la generación de aerosoles. Por ende, el personal que se exponga en esta situación deberá contar con barbijo N95.
Atención de embarazadas que se consideran caso sospechoso o confirmado de COVID-19
- Pacientes con síntomas respiratorios deberán dirigirse al Triage de Emergencias.
- Se indica la internación cumpliendo con las condiciones de aislamiento en una habitación que cumpla las recomendaciones de bioseguridad definidas según las recomendaciones nacionales y hospitalarias
- Se deben obtener las muestras para laboratorio según las recomendaciones de protocolo de atención de caso vigente.
- En caso de que sea necesario, realizar exámenes radiográficos. Se utilizará protección para disminuir la exposición fetal. Los estudios se realizarán en guardia en sitio destinado a realización de rayos x para pacientes con cuadros respiratorios
- Las indicaciones de tratamiento con drogas antirretrovirales son las mismas que para las pacientes no gestantes. No existe evidencia de tratamiento efectivo y se deberá firmar un consentimiento informado para utilizar estas drogas.
- De acuerdo a cada caso se debe evaluar la necesidad de monitoreos fetales
- En caso de que sea necesario realizar maduración fetal, debe realizarse.
- De ser posible, se deben posponer los controles obstétricos programados, la realización de ecografías y exámenes de laboratorio.
- En caso que requiera la realización de estudios obstétricos o se desencadene el parto, el personal que atienda a la paciente deberá tomar las precauciones y medidas de aislamiento definidas para pacientes con COVID-19 en protocolo hospitalario
- Ecografías. (Ver Ecografías)
Modo de nacimiento
- Idealmente se recomienda parto natural (si no presenta sepsis o síndrome de dificultad respiratoria)
- Se debe realizar saturometría de la paciente
- No está contraindicada la anestesia epidural
- La evidencia actual NO indica la necesidad de cesárea, pero se necesita más información para definir la posibilidad de trasmisión materno infantil en el momento del parto
- El trabajo de parto se realizará en emergencias. En el momento del parto, la paciente será trasladada a quirófano 1 (1° piso).
- En caso de que se realice cesárea por motivos obstétricos o por sepsis neonatal, deberá procederse en la forma habitual. La cesárea se realizará en el quirófano 1 del 1° Deberá evitarse la anestesia total salvo indicaciones precisas. En caso de necesidad de intubación orotraqueal deberá seguirse Manejo de vía aérea y medidas de prevención vigentes en el presente protocolo.
- El padre esperará en el 4° piso con EPP (Ver Equipo de Protección Personal en Documentación e información para imprimir) camisolín, manoplas, barbijo quirúrgico, enfermería de Nursery brindará las instrucciones al mismo mientras espera.
- El personal que asiste el parto debe reducirse al mínimo indispensable. Todo el personal debe utilizar los elementos de protección personal (EPP) correspondiente a pacientes con COVID-19
- Ingresará al Quirófano a recibir al RN médico neonatólogo con EPP3, enfermera espera en sala pre-quirófano (donde se atiende al RN) con EPP2 (gorro, barbijo quirúrgico, antiparras, guantes y camisolín hemorrepelentes, doble botas) y barbijo N95 en el bolsillo POR SI este RN tuviera que requerir manejo de la Vía aérea, como VVP, CPAP, o intubación de la vía endotraqueal.
- Equipo neonatal estará conformado por un médico y una enfermera para asistir el nacimiento. La recepción se realizará en el interior del Quirófano 1, debiendo ambos integrantes contar con EPP 3 (incluyendo barbijo N95). El lugar deberá contar con oxígeno, aire, blender, servocuna e incubadora de transporte. La enfermera en cada parto o cesárea traerá un bolso o carro que cuente con todos los elementos a utilizarse: reanimador con pieza en T (neopuff), bolsa auto inflable, filtros HEPA para los dispositivos, TET 2.5 y 3, laringoscopio con ramas umbilicales, solución fisiológica y adrenalina. Los EPP los provee Quirófano. Habrá un equipo de soporte que permanecerá en una habitación adyacente y solo entrará con EPP recomendado, si es necesario.
- Si se requiere equipamiento adicional, este puede ser pasado por un personal «limpio» que se encuentra fuera de la sala.
- En caso de nacimiento de RN de madre con sospecha o confirmación de COVID-19 SE RECOMIENDA EL CLAMPEO OPORTUNO del cordón (en este caso el obstetra sostendrá al bebé). Se permitirá el contacto (breve) piel a piel con la madre luego del parto, empleando esta última barbijo quirúrgico para reducir la exposición a secreciones respiratorias. En caso que requiera VPP o CPAP se priorizará usar reanimador en pieza en T. En caso que no esté disponible, bolsa autoinflable CON RESERVORIO CERRADO. En ambos casos se requiere de filtros HEPA entre la máscara y la tubuladura del Tubo en T o de la Bolsa.
- El recién nacido debe ser trasladado en una incubadora cerrada con barbijo y guantes.
Una vez finalizado el nacimiento y la recepción de RN, deberán retirarse los EPP dentro de la antesala B y descartarlos en ese lugar en bolsa roja.
Se tendrán que vestir tanto la enfermera como el médico con EPP2 para el traslado del bebé en incubadora.
Atención del neonato de madre confirmada o con Sospecha de COVID-19
- Identificar a la madre y el RN.
- Cumplir las rutinas al nacer (profilaxis oftálmica, Vitamina K, vacuna hepatitis B, antropometría). Se debe realizar el baño y la limpieza precoz del recién nacido (Siempre que sea posible) con toallitas desinfectantes.
- Traslado al lugar de internación por el equipo de salud, en incubadora de transporte, luego del cambio de EPP. (Si el personal que realiza el traslado es el mismo que realizó la recepción, se recomienda el cambio de EPP para reducir la contaminación de las superficies ambientales).
- En caso que requiera VPP o CPAP se priorizará usar reanimador en pieza en T. En caso que no esté disponible, bolsa autoinflable con RESERVORIO En ambos casos se requiere de filtros HEPA entre la máscara y la tubuladura del Tubo en T o de la Bolsa.
- Las maniobras de reanimación no difieren de las indicadas por el Ministerio de Salud y la SAP.
- Se debe realizar monitoreo respiratorio estricto del neonato
- Se ubicará en internación conjunta, de ser posible, en el 4° piso, con cuna separada a 2 metros de la madre más acompañante sano que permanecerá durante toda la internación con EPP (barbijo quirúrgico, camisolín y guantes). Se recomendará que la madre, para estar en contacto con el bebé, previamente se lave las manos, use barbijo y sostenga al bebé con sábana limpia de uso único, evitando exponerlo a superficies contaminadas. Se explicará a los padres los riesgos/ beneficios de la internación conjunta con distanciamiento y se solicitará su consentimiento.
- El acompañante que colabore con el cuidado y atención del bebé, debe estar sano, sin síntomas respiratorios (en lo posible SIN comorbilidades para SARS-CoV-2 y ser MENOR DE 60 AÑOS). Debe permanecer en la habitación con todos los EPP recomendados. No se permitirán las visitas.
- Para el contacto entre la madre y el hijo (solo EN CASO DE AMAMANTAR), la madre debe usar barbijo, lavarse las manos y sostener al bebé con una sábana limpia de único uso.
- El acompañante sano antes de alzar al bebé deberá lavarse las manos y colocarse guantes limpios y envolver al RN en una sábana limpia de uso único.
- Este aislamiento de la madre se mantendrá hasta que se encuentre de alta epidemiológica según gravedad del cuadro. Ver alta definitiva.
Lactancia
- Se sugiere alimentar al RN mediante lactancia materna debido a que a la fecha no hay evidencia de la presencia del virus SARS-CoV-2 en la leche materna.
- El principal riesgo para los lactantes alimentados a pecho es el contacto con las secreciones respiratorias de la madre. A la luz de la evidencia actual, los beneficios de la lactancia materna superan cualquier riesgo potencial de transmisión del virus a través de la leche materna.
- Modo de lactancia- Se promoverá la lactancia materna directa y la protección del vínculo madre-hijo mediante lactancia directa con medidas de aislamiento (según recomendaciones de la OMS) informando a los padres de los potenciales riesgos y solicitándoles su consentimiento (Ver Consentimiento informado – Lactancia materna en RN cuya madre es caso confirmado o sospechoso de COVID-19 en Documentación e información para imprimir»).
Recomendaciones para el amamantamiento:
Preparación previa al amamantamiento
- Higienizar sus manos con agua y jabón o gel alcohólico.
- Colocarse el barbijo quirúrgico.
- Higienizar nuevamente las manos.
- Lavar la aréola mamaria con agua y jabón.
- Higieniza sus manos con gel alcohólico.
- Sentarse fuera de su cama. El cuidador sano (con los EPP) habiendo realizado lavado de manos y cambio de guantes, llevará al neonato envuelto en sábana limpia de uso único y será entregado a la madre.
- Terminado el amamantamiento, el cuidador sano, previo lavado de manos y cambio de guantes, tomará al RN evitando tocar las sábanas y otras superficies y llevará a la cuna situada a más de 2 m de la cama materna.La sábana la descarta la madre.
Para las madres que elijan no amamantar o no puedan hacerlo se ofrecen las siguientes opciones:
- extracción de LM por bomba manual
- alimentar al RN con fórmula.
Para la primera opción, se les solicitará la provisión de una bomba de extracción de leche y seguir una estricta adherencia a las normas de higiene. La bomba no puede ser compartida con otra paciente y la extracción será realizada por la madre en la habitación donde se realiza el aislamiento con medidas de higiene exhaustiva.
Manejo de RN
MODOS DE INTERNACIÓN UNA VEZ PRODUCIDO EL NACIMIENTO:
La decisión del modo de internación tendrá en cuenta la condición clínica de la madre y del RN, la elección de la madre luego de haber recibido la información adecuada y completa.
- RN asintomático
| Se plantean 2 opciones: | |
| Internación conjunta*: · Requiere CONSENTIMIENTO de los padres
· Requiere CONSENTIMIENTO acompañante | · Se recomienda para el binomio madre/RN asintomático. · La madre utilizará SIEMPRE métodos de barrera (barbijo quirúrgico) y lavado de manos, antes y después de tocar al RN. Si la madre retira los métodos de barrera (por ej. para comer), el RN permanecer en una cuna, respetando una distancia de 2 metros de la madre. · Si la madre requiere acompañante se permitirá: o Acompañante sano que deberá usar EPP para no exponerse. o Acompañante caso confirmado / sospechoso asintomático o expuesto, que deberá usa métodos de barrera (barbijo quirúrgico) y lavado de manos, antes y después de tocar al RN. Si se retira los métodos de barrera, deberá permanecer a distancia de 2 metros de RN. · No se recomiendan esquemas de alta neonatal con terceras personas en este escenario. · No se realizarán pruebas virológicas al RN para COVID-19, si el niño permanece ASINTOMÁTICO. |
| Separación temporal: | · Se internarán por separado la madre y el RN, este último en el área destinada a aislamiento en la Unidad de Neonatología. · Manejo de RN en Unidad de Neonatología (ASINTOMÁTICO) o Si nació por cesárea con membranas ovulares íntegras y no tuvo contacto con la madre, NO se aislará y no requerirá aislamiento. o Si nació por parto vaginal o por cesárea sin membranas ovulares íntegras, se debe mantener el aislamiento por 14 días por considerarse contacto estrecho. SIN PCR |
*Debe entrenarse el lavado de manos para cumplir con los 5 pasos recomendados por la OMS, con jabón líquido y secado con toallas descartables. Se enfatizará el cuidado del aseo personal para evitar el contacto accidental del RN con secreciones respiratorias.
Facilitar la no contaminación con secreciones de la ropa de la madre, de ser necesario proveer camisolines limpios para el amamantamiento.
2. RN Sintomático:
El RN con síntomas respiratorios debe ser evaluado con:
- PCR para COVID-19 en muestras de secreciones nasofaríngeas. Al nacer o al comienzo de los síntomas y si se mantiene sintomático, sin haberse detectado virus el estudio inicial, repetir a las 72hs.
- Con al menos un resultado positivo: Caso confirmado de COVID-19. Internación con medidas de aislamiento de contacto y de gota.
- Con dos resultados negativos: Caso descartado.
- Si nació por cesárea con membranas ovulares íntegras y no tuvo contacto con la madre. Permite finalizar el aislamiento.
- Si nació por parto vaginal o por cesárea sin membranas ovulares íntegras, se debe mantener el aislamiento por 14 días por considerarse contacto estrecho.
- Alta neonatal por COVID-19: Se utilizará el criterio vigente para COVID-19
Recomendaciones de Tromboprofilaxis para pacientes Embarazadas con Covid-19 que se internen en el HUA (actualizadas al 15/6/2020)
Basado en las recomendaciones de la SETH (Soc. Española de Trombosis y Hemostasia) y el RCOG (Royal College Obstetricians & Gynecologists), las mujeres embarazadas tienen un riesgo de Enfermedad tromboembólica venosa (ETEV) entre 4-5 veces superior que las mujeres no embarazadas. Esto es debido a los cambios en el sistema hemóstatico, cambios hormonales y estasis venoso pelviano y en extremedidades inferiores. Teniendo en cuenta el comportamiento protrombótico del virus Sars Cov -2, la infección por dicho agente viral en la gestante se debe considerar como un factor de riesgo para Tromboembolismo.
Las pacientes embarazadas que se internen con Covid-19 deberán recibir tromboprofilaxis en dosis ajustada al peso, excepto que se estime que el nacimiento ocurrirá dentro de las 12hs.
En casos de Dimero-D >3000 o neumonía grave, la dosis deberá ser evaluada en conjunto con hematólogo y terapista para considerar aumento de la misma.
*El Royal College recomienda dar profilaxis en las embarazadas Covid (+) asintomáticas o leves que No se internan sólo en aquellas que tienen factores de riesgo de trombosis aumentado: BMI >30, Edad >35, Fumadora, repooso en cama , antecedentes de Fliar de 1º grado con trombosis, embarazo multiple, FIV La SETH recomienda tromboprofilaxis a todas las embarazadas en domicilio independientemente del riesgo de trombosis.
| Dosis profiláctica ajustada al peso Enoxaparina (clearence normal >30 ml) |
| Hasta 80kg: 40mg/dia enoxaparina 80-100kg: 60mg/día >100kg: 80mg/día
*(clearence de creatinina <30ml: 20mg/día <80 kg ó 40 mg /día si >80 kg ) |
Retomar con la Heparina de bajo peso molecular a las 6 hs post parto ó 12 hs post cesarea durante 2 -6 semanas según factores de riesgo.
Referencias
- Coronavirus (COVID-19) Infection in pregnancy. Information for healthcare professionals Version 8: Published Friday 17 April 2020. RCOG (Royal College).
- Recomendaciones sobre Profilaxis de Enfermedad Tromboémbolica (ETV) en el emnbarazo y puerperio durante la panedemia COVID-19 SETH SETH (sociedad Española de Trombosis y Hemostasia .15/4/2020.
Oftalmología
Tras la asistencia de pacientes se deberá proceder a la limpieza del instrumental y el consultorio de acuerdo al protocolo institucional. El personal utilizará EPP (camisolín hidrorrepelente, barbijo quirúrgico, antiparras, calzado cerrado impermeable y doble guante) y la limpieza y desinfección se realizará con paños descartables y pastillas de ácido hipocloroso 3 en un litro (500-1000 PPM).
Otorrinolaringología
Introducción
Diversos organismos internacionales tales como la Organización Mundial de la Salud (OMS) y La American Academy of ENT and Head and Neck Surgery (AAO-HNS) recomiendan que la especialidad Otorrinolaringología brinde asistencia médica quirúrgica y de consultorio solo en los casos de urgencia. Dicho criterio queda a consideración por el médico especialista junto a su servicio en relación con la institución donde trabaja.
Hemos decidido abordar la patología teniendo en cuenta en conjunto adultos y pediátricos. En relación a la atención la dividimos en consultorio (con sus respectivas prácticas) y cirugías de la especialidad ORL. Somos conscientes de que es una tarea ardua evacuar todas las dudas específicas que puede vivir cada profesional de forma exclusiva e individual en sus respectivos centros de salud. Nuestro objetivo es brindar información e instalar una modalidad de trabajo protectora en el Servicio de ORL del Hospital Universitario Austral y centros de Salud periféricos no relacionados con la institución.
MANEJO EN CONSULTORIO EXTERNO
Las consultas deben ser realizadas por vía telefónica u on line l (Ej: Mails, Videollamadas, mensajes de texto, etc). De ser presenciales tener en cuenta los siguientes aspectos:
Sala de espera:
- Limitar el número de acompañantes a uno por paciente, en caso de que este por diversos motivos requiera al mismo. Ej: Menor de edad, Minusválido, etc. De lo contrario, debe concurrir solo.
- se realizará triage de COVID-19 al acompañante y al paciente Pprevio al ingreso a consultorio
- Mientras se espera la atención estar a 2 metros de distancia de otro paciente.
- Hacer todo lo posible a fin de no prolongar el tiempo de espera para ser atendido por el profesional. Ej: Turnos espaciados, no citar sobre turnos, etc.
Consultorio procedimientos:
Los AGMPs (Aerosol Generating Medical Procedures) generan núcleos de gotas pequeñas con alta concentración viral que se propagan en el aire. Esto hace que ciertos procedimientos en ORL sean muy contagiosos. Es por eso que debemos conocer cuáles son y qué medidas de protección tomar. Cuando estamos frente a un paciente sospechoso o confirmado de COVID-19 debemos:
- Colocar al paciente en una sala de aislamiento de infecciones. En otras palabras, en una habitación individual que minimice la exposición a los trabajadores de salud y otros pacientes.
- Limitar el número de trabajadores de salud en la sala.
- Utilizar el EPP adecuado (Ver Equipos de Protección Personal en «Documentación e información para imprimir»). Maniobras con aerosoles o unidades críticas Nivel 3.
A continuación, se enumeran los procedimientos médicos en ORL con potencial de generar aerosoles:
- Cualquier examen de la vía aerodigestiva superior que requiere contacto físico directo o a través de instrumental.
- Procedimientos de la vía aerodigestiva superior. Ej: Cauterizaciones nasales, taponajes por epistaxis, estudios endoscópicos, biopsias, toma de muestras para estudios microbiológicos, remoción de cuerpos extraños, manejo de pacientes laringectomizados, cambio de cánulas de traqueostomías, etc.
Puede demorarse la extracción de cuerpos extraños inorgánicos en oídos de pacientes pediátricos que no colaboren. En el caso de cuerpos extraños nasales solo extraer los que tienen riesgo de aspiración o pilas botón.
URGENCIAS EN ORL CON O SIN RESOLUCIÓN QUIRÚRGICA
Por diversos motivos al momento a nivel mundial no se está realizando el screening de COVID-19 en pacientes asintomáticos que van a ser sometidos a ciertos procedimientos médicos. Por lo tanto, y en aquellos procedimientos otorrinolaringológicos generadores de aerosoles, se tomarán los recaudos necesarios para limitar la exposición del personal.
Se consideran Urgencias en ORL a las siguientes:
- Urgencias Rinológicas: Epistaxis, cuerpos extraños, sinusitis complicadas, complicaciones post quirúrgicas.
- Urgencias de cavidad Oral: Abcesos periamígdalinos y retrofaringeos, epiglotitis, cuerpos extraños, complicaciones post quirúrgicas.
- Urgencias Otológicas: Otitis complicadas, hipoacusia súbita, cuerpos extraños, complicaciones post quirúrgicas.
Epistaxis:
En dicha patología es de suma importancia el manejo en primer lugar por el personal de Guardia. El objetivo es minimizar el traslado y eventual internación de pacientes en el Hospital ya que el sangrado nasal tiene un gran potencial de generar aerosoles. Cuando llega el paciente a la unidad de emergencias realizar compresión durante 15 min de la fosa nasal afectada. La misma puede realizarse comprimiendo con frío (Hielo) para lograr vasoconstricción. Indicar ácido tranexámico en caso de que no esté contraindicado (se prefiere la vía EV por riesgo de vómitos).
Si la epistaxis cede se indica alta con el seguimiento en consultorio por ORL. Si persiste realizar consulta telefónica con ORL por guardia.
Se indica la internación en caso de haber realizado un taponaje anteroposterior, pacientes con comorbilidades significativas o en caso de indicación quirúrgica. El manejo en una epistaxis de todo el personal de salud que lo asiste debe cumplir con EPP nivel 3.
Abscesos periamigdalinos y retrofaringeos:
En caso de presentarse por Guardia un paciente con clínica sospechosa de absceso orofaríngeo (fiebre, trismus, odinofagia intensa, voz engolada, ptialismo, imposibilidad de alimentarse, entre otros) confirmar el mismo mediante método por imagen (tomografía computada con contraste EV). Llamar al ORL quién lo asesorará en la patología.
Si se decide drenar el mismo hacerlo en la guardia. En caso de que por algún impedimento no se pueda (ej: pediátrico), realizar el procedimiento en quirófano.
Una vez finalizado, vuelve a la guardia donde permanecerá en observación unas horas para luego cumplir con el tratamiento en su domicilio. Evitar internar a estos pacientes y trasladarlos lo menos posible dentro del nosocomio. El seguimiento se hará vía telefónica con su profesional.
Pacientes oncológicos en ORL:
Se evaluarán los síntomas y condicionantes de cada paciente para determinar la necesidad de solicitar muestras para descartar infección por SARS-CoV-2. Si existe terapia no quirúrgica con el mismo resultado de la cirugía se recomienda optar por la misma. En caso de realizar procedimiento quirúrgico, solo operar aquellos pacientes en los que su sintomatología no pueda esperar más de 6 semanas por empeoramiento de su pronóstico. Independientemente del resultado de las pruebas para COVID-19 todo el personal de quirófano debe contar con EPP 3 en aquellos procedimientos generadores de aerosoles. Se recomienda realizar la cirugía con el cirujano más experto del servicio en el menor tiempo posible con el mínimo de personal.
Cirugía Endoscópica Rinosinusal y nasal:
Solo operar los casos de urgencia y pacientes oncológicos que no puedan esperar más de 6 semanas por empeoramiento de su pronóstico. Todo el personal de Salud debe contar con EPP3 (Ver Equipos de Protección Personal en «Documentación e información para imprimir»). En cuanto los pacientes con sinusitis complicadas se recomienda el manejo médico salvo cuando hay afectación de la motilidad ocular, afectación visual, abscesos de tamaño significativo, complicación intracraneal o fracaso del tratamiento médico adecuado. Realizar la cirugía con el cirujano más experto del servicio en el menor tiempo posible con el mínimo de personal.
Cirugía otológica:
Solo operar los casos de urgencia y pacientes oncológicos que no puedan esperar más de 6 semanas por empeoramiento de su pronóstico. El procedimiento de fresado de mastoides debe realizarse con EPP 3, a la menor velocidad, y con menos irrigación para disminuir el riesgo de salpicaduras. Hacer la cirugía con el cirujano más experto del servicio en el menor tiempo posible con el mínimo de personal.
- Utilizar aspiración no fenestrada.
- Se prefiere la cirugía endoscópica de oído en el caso de que la misma pueda reemplazar a la cirugía microscópica.
- Mantener al paciente en hipotensión para disminuir el sangrado y la necesidad de aspiración.
Traqueostomía:
Solemos manejar el concepto de evitar intubaciones prolongadas por el riesgo de estenosis laringotraqueales. En términos de la pandemia solo realizar traqueostomías programadas a aquellos pacientes que llevan más de 2 a 3 semanas de intubación preferentemente con test para COVID 19 negativo. Realizar el procedimiento con EPP 3 y en el menor tiempo posible. Evitar desconectar el circuito y solo aspirar por circuito cerrado. Colocar filtro HME (heat moister exchanger) con filtro viral o filtro ventilatorio una vez que el tubo sea desconectado de la ventilación mecánica. Si se cuenta con el Set de traqueostomía percutanea es de primera elección para no usar el electrobisturí ya que genera aerosoles.
Evitar pinchar el balón y colocar la cánula más pequeña posible que garantice una buena ventilación para evitar el recambio posterior. En caso de traqueostomía de urgencia se sugiere realizar cricotiroidotomía.
Manejo de traqueostoma:
- Paciente COVID-19 negativo: Colocar barbijo quirúrgico al paciente tanto en la región facial (cubriendo nariz y boca) como en el traqueostoma. Esta última debe fijarse anudando las cintas superiores al cuello y las inferiores al pecho por debajo de las axilas. Utilizar EPP 1 (Ver Equipos de Protección Personal en «Documentación e información para imprimir») para manejo del estoma traqueal.
- Paciente sospecho, probable o confirmado de COVID 19:- Utilizar filtros HME.- Si está indicada la colocación de mascarilla o respirador, éste debe colocarse tanto sobre el estoma como cubriendo la nariz y la boca. Se recomienda utilizar en el estoma un filtro electrostático efectivo sobre adhesivo específico o cánula de balón con filtro HEPA.- Utilizar sistema de aspiración cerrado.- Se recomienda el primer cambio de cánula post traqueostomía en pacientes con COVID-19 luego de los 7 a 10 días de haber realizado la intervención.
Pediatría
- Aquellos casos que requieran internación se realizará de acuerdo a disponibilidad de camas en el 5° o 4° piso.
- Mantener el Aislamiento respiratorio gotas y contacto, hasta definir en conjunto con el servicio de Infectología, Control de Infecciones y Equipo de Pediatría el retiro o no del mismo.
- Padre y madre pueden estar en la habitación, o ingresar a Neo, salvo que estuvieran cursando cuadro respiratorio, febriles, hayan estado en zonas de riesgo para coronavirus o en contacto con persona proveniente de dichas zonas o caso confirmado de coronavirus. No se admiten visitas (incluye hermanos) salvo necesidad de reemplazo familiar. En este caso, el mejor candidato es el adulto sin factores de riesgo (se evita que vengan abuelos mayores del grupo de riesgo, sea por edad o comorbilidades).
- Restringir la circulación de pacientes y cuidadores
- Sala de juegos: por el momento se aplican las restricciones habituales; en caso de aparecer coronavirus se cerrará. En caso de tener internado un paciente con coronavirus, el familiar debe mantener el aislamiento gotas y contacto dentro de la habitación las 24hs del día. Si este no cumple, como mínimo deberá utilizar barbijo y guantes. Ver Información para el cuidador en «Documentación e información para imprimir»Se propone crear un triage «infección respiratoria» en ambulatorio: respiratorio (con o sin fiebre) vs no respiratorio, de manera que se utilicen medidas de protección personal correctamente. Los barbijos N95 serán de uso exclusivo de cada profesional para maniobras que se prevé aerosolización (en zonas de riesgo: terapias, kinesiología; no se repartirá universalmente). En caso de mojarse o contaminarse visiblemente, deberán desecharse; caso contrario, pueden reutilizarse hasta 4 hs consecutivas o sumadas en el tiempo (máximo 15 días). Debe guardarse en bolsa de papel, y envoltorio secundario bolsa Ziploc bien rotulado. (Ver Equipos de Protección Personal y Mantenimiento del N95 en «Documentación e información para imprimir»)Aquellos pacientes pediátricos que requieran internación en Unidad de Cuidados Intensivos área abierta (camas 1 a 4) se indicará aislamiento preventivo COVID. Resulta indispensable la solicitud de PCR SARS-CoV-2 en aquellos que presenten cuadro respiratorio o sean contacto estrecho de un caso confirmado. En caso de que el motivo de internación sea otro, el aislamiento se mantendrá hasta la evaluación por equipo médico tratante.
- Habitaciones compartidas. Dada la necesidad de incrementar la capacidad de internación, se habilitarán habitaciones compartidas. En este contexto, y dada la elevada circulación viral en la comunidad, se deberá realizar PCR SARS-CoV-2 al niño de las habitaciones compartidas. Se deberá firmar un consentimiento informado previa explicación de los riesgos y requisitos para compartir. Se le ha de informar al paciente que una PCR negativa no excluye el diagnóstico completamente pues es factible que se encuentre en periodo de incubación, y el paciente y su acompañante deberán comprometerse a utilizar barbijo quirúrgico durante la internación.
- Demanda espontánea NO COVID-19. Los pacientes pediátricos que concurren a emergencias para demanda espontánea deben hacer la recepción a través del tótem y aguardar en sala de espera correspondiente. Se los convocará desde triage, debiendo retornar posteriormente a la misma sala de espera. Finalmente, se los citará desde los consultorios de demanda (pasillo de emergencias) a través de un número de e-flow.Métodos complementarios:
- Se le indicará al paciente dirigirse a planta baja, laboratorio central.
- Imágenes. El paciente saldrá de la emergencia y se dirigirá, por afuera, a la puerta de acceso a imágenes en subsuelo.
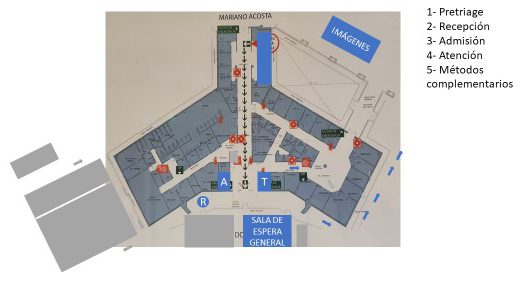
Quirófano
El retraso de una cirugía puede condicionar el pronóstico clínico de los pacientes con cierto tipo de enfermedades.
Se ha descripto en estudios de baja evidencia, un aumento en la mortalidad de los pacientes COVID 19 positivos[1].
Es importante evaluar de forma continua las condiciones epidemiológicas de la población donde se encuentra el centro hospitalario y, por tanto, el riesgo de infecciones en pacientes y en los profesionales. Se estima que si las instituciones poseen menos del 5 % de pacientes Covid hospitalizados se podría reanudar la actividad quirúrgica seleccionando a los pacientes que se benefician con una cirugía oportuna.[2]
Por otro lado si la ocupación por pacientes covid positivos alcanzara 20 camas (10 % de nuestra ocupación hospitalaria) reducirá la actividad quirúrgica con el fin de aumentar la disponibilidad de atención de los pacientes COVID.
- RECOMENDACIONES GENERALES
Los profesionales que inician su actividad quirúrgica no deberian tener contacto con pacientes COVID positivos para minimizar la posibilidad de transmisión de la enfermedad.
Se respetará los lineamientos del protocolo institucional de COVID -19 en cuanto a los EPP necesarios para cada persona y situación.
Se permite circular en la sala de estar de quirófano con barbijo, botas y cofia. No está permitido ingresar a los vestuarios con las mismas.
No está permitido circular fuera de la sala quirúrgica con EPP.
Es norma la utilización de máscara facial y antiparra para todos los procedimientos quirúrgicos NO COVID. Con la excepción de no usar máscara facial si las antiparras son herméticas.
- CIRUGIAS PROGRAMADAS
- Con el objetivo de reanudar controladamente la actividad quirúrgica minimizando los riesgos en los pacientes y profesionales, se establece el siguiente protocolo.
-PREQUIRURGICO:
1. Selección de pacientes quirúrgicos:
El equipo quirúrgico realizara una evaluación exhaustiva de los criterios de indicación quirúrgica de cada paciente, considerando: 1) condiciones médicas 2)alivio del dolor 3)recobrar funcionalidad 4)calidad de vida 5)prevención de complicaciones 6)progresion de la enfermedad. Se utilizara el score de MeNTS para orientar a los equipos quirúrgicos en la selección criteriosa de pacientes. Este score tiene en cuenta las condiciones del paciente, del procedimiento y la enfermedad:
- Factores relacionados a la patología
- Factores relacionados al procedimiento
- Factores relacionados al estado del paciente
Se sugiere con un score de MeNTS mayor de 60 considerar diferir el procedimiento quirúrgico.
1. Firma del consentimiento
Presencialmente el cirujano solicita la firma de consentimiento informado explicando riesgos y beneficios del procedimiento quirúrgicos. Se agrega un consentimiento informado de internación explicando el contexto de una internación en situación de pandemia.
2. Evaluación pre quirúrgica:
La política de evaluación pre quirúrgica del HUA permanece vigente, agregándose durante el curso de la pandemia dos requerimientos adicionales para todos los pacientes: necesidad de evaluación por medico clínico con interrogatorio dirigido para COVID, radiografía de tórax y resultado de PCR SARS-CoV2 a realizarse dentro de las 72 hs de la fecha quirúrgica. En caso de reprogramación de la cirugía, respetar las consignas anteriores.
a. Lab y ecg según protocolo institucional.
b. Evaluación por medico clínico con cuestionario dirigido a COVID
c. PCR SARS-CoV2: se solicitará para aquellas cirugías que se mencionan a continuación: ORL, cardiotorácicas, maxilofaciales.
i. PCR negativa: utilizar de EPP2 durante la cirugía.
ii. PCR positiva: suspender y derivar a Infectología.
Cada equipo quirúrgico deberá chequear los resultados de PCR de sus pacientes el día previo.
Con respecto a los pacientes sometidos a cirugías con internación programada que compartan habitación, se les solicitara PCR como medida de seguridad previa a la internación debiendo mantener aislamiento preventivo hasta el resultado. Los pacientes con resultado negativo podrán compartir sin límite de tiempo.
Esta estrategia requiere continuar con las medidas habituales de uso de barbijo por el paciente, limitar el número de familiares a los estrictamente necesarios y siempre con barbijo colocado.
Aquellos pacientes que ingresan por guardia a quirófano y no se les realiza PCR por internación breve (24 hs), deberán permanecer en aislamiento preventivo COVID y habitación individual hasta el alta, sea la internación en habitación individual o box de sala de recuperación.
3. Pacientes que van a Hemodinamia:
- Los cateterismos, angioplastias, procedimientos electrofisiológicos y marcapasos NO REQUIEREN PCR COVID antes del procedimiento.
- Se aislarán como AISLAMIENTO PREVENTIVO COVID durante el procedimiento y en su atención posterior en la UCC hasta el alta.
- Hacer un buen interrogatorio y RxTx (cuando corresponda consulta con Infectología) para evitar internar una neumonía.
Fundamento:
a. No retrasar procedimientos necesarios por la problemática COVID19.
b. Costo beneficio, en una internación corta: es mejor protegerse de un posible portador asintomático (costo de elementos de protección) que ver si el paciente es COVID + asintomático (costo de las PCR en insumos y tiempos). Además, existen falsos negativos.
4. PCR PREQUIRUGICA:
5. Confirmación telefónica:
La tarde previa a la cirugia, el paciente recibira un llamado, desde el centro de atencion al paciente quirurgicos, donde sumado a las indicaciones prequirurgicas habituales se realiza el interrogatorio dirigido COVID.
2. Día de la cirugía
Preoperatorio
- Ingreso a la Institución: Todo paciente debe ingresar con barbijo, se tomará la temperatura al ingreso y se solicitará la realización de higiene de manos.
- Creación de un circuito independiente para cirugía programada en un entorno libre de COVID 19: Accesos, área preoperatoria, ascensores, pasillos, quirófanos, área de recuperación, unidades de cuidados críticos, áreas de hospitalización específica, consultas externas
- Ingreso del paciente por Planta Baja, se dirige a admisiones donde entrega los consentimientos correspondientes y se firma la declaración jurada de COVID.
- El paciente se desplaza por el hospital con su barbijo social.
- Todos los sitios por los que transcurre el paciente son libres de COVID.
- Sube por los ascensores de quirófano hasta el 1 piso.- Se habilita sala de informes médicos para ser la nueva oficina de controles de enfermería. (interrogatorio, los controles de signos vitales y poner pulsera)- En lo posible se intentará que el medico marque el sitio quirúrgico cuando el paciente este en los gabinetes o en la sala de espera. De lo contrario se lo marcará cuando se esté cambiando en vestidores.- Luego, si el paciente y su acompañante volverán a la sala de espera hasta que lo llamen.- Recién cuando se estime que falten +/- 10 minutos para que el paciente pueda ingresar a quirófano, se lo llama y se lo hace cambiar en los vestidores, y acompañados pasan a quirófano.
Con este proceso lo que se busca es:
- Aprovechar el tiempo que el paciente está en la sala de espera.
- Dejar toda el área de boxes solo para recuperación postoperatoria.
- Minimizar el tiempo que el paciente este en vestidores.
Postoperatorio
- Si el paciente va a Área Crítica:- En caso de que el paciente vaya a área crítica se lo trasladará como es habitual acompañado por el anestesiólogo y el camillero al área crítica siguiendo el nuevo recorrido.
- Si el paciente va a Sala General:- Luego del despertar el paciente será pasado de la camilla de quirófano a su cama y en el quirófano se recuperará el paciente por 15 minutos a cargo del anestesiólogo en cirugías con anestesia general. Se le realizarán controles cada 5 minutos (ver protocolo adjunto) y se le colocará el plan de analgesia definitivo.- Posteriormente será trasladado a los boxes del 1 al 6 (Nueva Recuperación) y luego de que esté completamente recuperado será trasladado por el camillero a su habitación en Sala General. El área de Recuperación Anestésica (Boxes 1 al 6) tienen la misma complejidad de atención que la sala de recuperación cedida a UTI: monitores multiparamétricos, carro de paro, gases y anestesiólogo a cargo.
Con esto se intenta disminuir el tiempo de uso de los Boxes por parte de pacientes internados, pero al mismo tiempo no retrasar en forma significativa la siguiente cirugía.
- Si el paciente es ambulatorio y recibió anestesia general o sedación:- Al finalizar el procedimiento se lo pasará a la cama y se lo recuperará en el quirófano por 15 minutos (controles cada 5 minutos). Luego de ese tiempo se lo trasladará a box para que continúe su recuperación o pruebe tolerancia y se cambie etc.
- Si el paciente es ambulatorio y NO recibió sedación:- En este caso el paciente será trasladado en silla de ruedas a vestidores o si no hay disponible a un box para que se cambie y si está bien se le dé el alta.
Comentarios
- Cuando el paciente ingrese a Box, el personal de enfermería revisará los controles realizados en el quirófano y evaluará si el paciente cumple con los criterios de alta de la recuperación.
- En caso de cumplirlos pasarán a la siguiente etapa que consiste en pedir el traslado si el paciente queda internado o probar tolerancia, deambulación, vestirse, etc., en caso de que el paciente sea ambulatorio.
- En caso de que el paciente no cumpla con los criterios de recuperación, el personal de enfermería de Box continuará con los controles de recuperación hasta que cumpla y así poder pasar a la siguiente etapa.
- Se intenta que lo pacientes no estén ocupando lugares si no es necesario. En caso de que el paciente este recuperado y no haya recibido las indicaciones del cirujano (recetas, epicrisis, turnos, etc.) se cambiará y esperará en la sala de espera.
- En los casos que los pacientes se recuperen en el quirófano el anestesiólogo debe realizar una nota aparte en la HC documentando la recuperación.
- Si se sabe en forma certera que no va a haber una alta demanda de camas de boxes (por ejemplo, últimas cirugías del día) la Coordinación de Quirófano puede disponer que los pacientes no realicen la recuperación en el quirófano y que la realicen en boxes directamente.
Anexo 1: Primeros 15 minutos de recuperación en el quirófano.
- Durante Los primeros 15 minutos de recuperación en el quirófano se tomarán y registrarán los siguientes controles cada 5 minutos:
- Frecuencia cardíaca.
- Tensión arterial.
- Saturación de oxígeno.
- Frecuencia respiratoria.
- Nivel de dolor.
- Se le administrarán rescates o anti nauseosos en caso de ser necesario y se colocará el plan de analgesia definitivo.
- Se registrará en la HC los valores de los controles que se hicieron cada 5 minutos, la cantidad y tipo de rescates y el plan de analgesia definitivo si lo tuviese.
- El anestesiólogo también indicará cualquier mediación adicional que considere que potencialmente se pueda administrar en Boxes.
4. INFORMACIÓN A FAMILIARES
Se promueve realizar el informe médico postquirúrgico de forma telefónica. Está disponible un teléfono celular para realizar el mismo. En caso de realizarlo de manera presencial realizarlo en salas donde se pueda mantener una distancia mayor a 1.5 m
5. ENDOSCOPIAS DIGESTIVAS Y FIBROBRONCOSCOPIA
Debido al alto riesgo de generación de aerosoles de estos procedimientos y las características de ser una intervención corta en pacientes ambulatorios, no se solicitará estudio de PCR y todos los miembros del equipo deberá utilizar EPP3. (ver procedimiento endoscopias y fibrobroncospias.
RESUMEN
| CIRUGIAS que se solicitara PCR SARS CoV2 | PROCEDIMIENTOS DE LA VIA AEREA donde se utilizara EPP3 (independiente del resultado PCR) |
| Trasplante de órgano sólido y hematopoyético Cirugías aerodigestivas superiores Cirugías cardiotorácicas centrales Neurocirugías a través de mucosas | Esputo inducido Ventilación manual Ventilación no invasiva Intubación orotraqueal Extubacion Traqueostomía Fibrobroncoscopía Aspiración abierta de secreciones Resucitaciones cardiopulmonar |
| PCR negativa se usara EPP2 | PCR negativa se usara EPP3 |
3. CIRUgÍAS DE URGENCIA o PACIENTE COVID POSITIVOS:
Los pacientes recibirán la evaluación pre quirúrgica habitual por médicos de servicio de emergencias según protocolo habitual. Se suma como requerimiento adicional la realizar de RX de tórax en todos los procedimientos e interrogatorio dirigido COVID-19. Si el paciente ingresa por una cirugía de urgencia pero el resultado de esta evaluación es negativo, el paciente no requiere PCR COVID-19 y se empleará EPP3 solo cuando lo indique el tipo de procedimiento.
a. Traslado del paciente
Ver protocolo de traslado.
El traslado de la sala de internación o guardia al quirófano será realizado por camilleros con EPP correspondientes (antiparras, barbijo quirúrgico, camisolín, guantes y calzado cerrado), quienes tendrán la llave del ascensor.
Los consentimientos quirúrgicos y de anestesiología deberán ser firmados en el piso de internación, donde permanecen y los archiva la gestora correspondiente.
La instrumentadora asistente de coordinación, no recibe ni traslada el paciente desde el ascensor al quirófano, en época de pandemia lo hará el camillero con su EPP correspondiente.
Coordinación de quirófano pondrá en aviso al equipo quirúrgico dando tiempo suficiente para preparativos, al contar con el visto bueno de cada integrante se procederá al arribo del paciente a quirófano, debiéndose despejar pasillos y áreas por donde circule el paciente.
Se dará aviso al resto de los equipos quirúrgicos, que se encuentran en los quirófanos vecinos, que se encuentren activos en el área sobre la estimación de arribo de estos pacientes a fin de evitar cruces inoportunos.
La cama que trae el paciente una vez liberada será inmediatamente recibida por personal de limpieza para acondicionamiento de la misma.
En caso de cesárea o parto en pacientes con caso sospechoso o confirmado de Covid-19 el personal de salud perteneciente al Departamento Materno-Infantil podrán utilizar ambo color verde o rosa.
b. Normativa intraoperatoria:
Se deberá minimizar el número de profesionales necesarios para la cirugía, la cual debe ser liderada por el cirujano que tenga más experiencia con el objeto de minimizar riesgos, complicaciones y el tiempo de exposición en el quirófano.
Se dispondrá del quirófano 1 para destinar al manejo de pacientes con sospecha o
confirmación de infección por SARS-CoV2 para cirugías (inclusive cesáreas) y partos. El mismo cuenta con presión negativa. En el piso del quirófano 1 están explicitadas las flechas de dirección de circulación única para las personas.
El escenario de presentar dos urgencias simultáneas de pacientes con covid 19 la jefatura de quirófano determinara la prioridad.
Se deberá minimizar el número de profesionales durante la intubación.
Una vez intubado el paciente por parte del equipo de anestesia, según protocolo de manejo de vía aérea, el resto del equipo que se encuentra en la antesala A, ingresa a quirófano con sus debidos EPP, ingresa a quirófano con EPP = barbijo, máscara facial y cofias, colocándose camisolín y guantes estériles dentro del quirófano.
- Los anestesiólogos y técnicos de anestesia usarán cobertor facial, antiparras y barbijo N95 para todos los casos. El fundamento es que este es un procedimiento de riesgo aumentado de aerosolización.
- El personal deberá colocarse: doble cofia, doble cubrecalzado, doble par de guantes estériles, camisolín hemorrepelente, barbijo N95 (SÓLO PARA CIRUGÍAS EN COVID-19 EN QUIRÓFANO 1), antiparras y cobertor facial. Es fundamental el entrenamiento del personal respecto de la colocación y retiro de los elementos de protección personal.
Se implementan tres medidas adicionales para la cirugía laparoscópica que son: Dispositivo con filtro para evacuación del neumoperitoneo, aspiración de humo de cauterización y trampas de agua con lavandina para evacuación de neumoperitoneo.
Durante el procedimiento, un circulante permanecerá fuera del quirófano en caso de que se requiera de drogas o equipamiento adicional. De requerir, el material se colocará en un carro que será dejado en la antesala para que el personal del quirófano lo tome. Este mismo procedimiento en reversa será utilizado para el envío de muestras para laboratorio o anatomía patológica. La segunda circulante deberá emplear barbijo quirúrgico, manoplas y antiparras cuando ingrese al prequirofano (antesala A).
Al finalizar la cirugía, previo a la extubación del paciente, el personal saldrá por la antesala B de quirófano 1, donde se retirará el EPP, se higieniza las manos y deberán cambiarse el ambo en los vestuarios, no es obligatorio bañarse.
La circulante de quirófano será la última persona en retirarse de quirófano, quien acondiciona el quirófano previo a la limpieza.
c. Postoperatorio
- Se deberá minimizar el número de profesionales durante la extubación.
- Los pacientes que no requieran de POP en UCIAMQ se recuperarán completamente en el quirófano.
- Los pacientes confirmados o sospechosos de COVID-19 cursarán su periodo de recuperación post-anestésica dentro de quirófano, retornando directamente a su habitación de origen desde el quirófano. Nuevamente coordinación de quirófano dará aviso al resto de los equipos sobre la salida del paciente.
- Cuando esto no sea posible, y el paciente aun no tenga cama asignada, se permitirá la recuperación en sala de recuperación anestésica ambulatoria. Durante su estancia en la misma, todos los pacientes COVID+/sospechosos o aquellos que aún no cuentan con resultado de PCR deberán encontrarse en aislamiento “COVID-19” (contacto y respiratorio gota).
- El camillero será el responsable de buscar al paciente a la puerta del quirófano 1 y llevarlo a su respectiva habitación. En caso de paciente intubado, éste deberá ir acompañado a la unidad de cuidados intensivos (UTI, UCO, UTIP, UCIN) por anestesiólogo y camillero, ambos con sus respectivos EPP.
- La circulante, en la Antesala B, es la responsable de la limpieza del EPP utilizado (antiparras y máscaras faciales), la cual se realizará en el lavabo. La circulante será la encargada de que el Servicio de Limpieza, limpie el quirófano y será la última en retirarse del quirófano.
- El equipo de limpieza recibirá un aviso certero sobre casos sospechoso o confirmado de COVID-19.
Limpieza y desinfección (según política Institucional)
a. Aguardar 30 minutos desde la salida del paciente.
b. El personal debe contar con EPP acordes a las medidas de prevención de transmisión por gota y contacto (camisolín, barbijo quirúrgico, guantes, antiparras).
c. Se hará según el procedimiento habitual debiendo aplicar doble limpieza terminal. Se deberá realizar la limpieza exhaustiva de todas las superficies, pantallas, teclados, cables, monitores y máquina de anestesia.
d. Se asume que todos los elementos de la bandeja de medicación y carro de vía aérea se hallan contaminados y deberán desecharse.
[1] Prachand VN, Milner R, Angelos P, et al. Medically-Necessary, Time-Sensitive Procedures: A Scoring System to Ethically and Efficiently Manage Resource Scarcity and Provider Risk During the COVID-19 Pandemic. Journal of the American College of Surgeons PII: S1072-7515(20)30317-3 DOI: https://doi.org/10.1016/j.jamcollsurg.2020.04.011 [2] ESCALA DINÁMICA DE FASES DE ALERTA/ESCENARIOS DURANTE LA PANDEMIA COVID-19, asociacion Española de Cirujjanos, https://www.aecirujanos.es/files/noticias/152/documentos/Fases_de_alerta___v_3.pdf