¿De qué se trata una operación sobre el hígado?
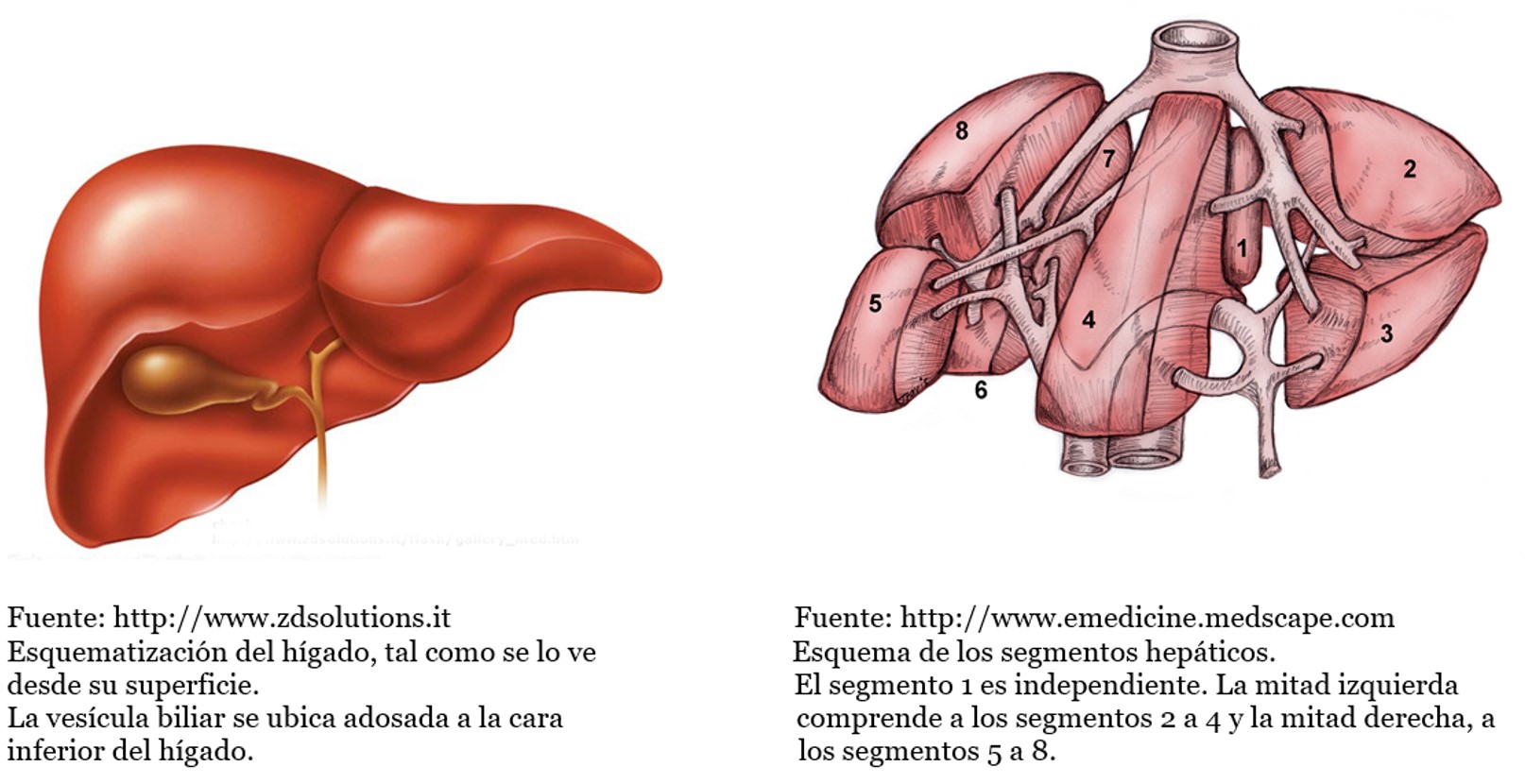
La extirpación de una parte del hígado se denomina hepatectomía. Esta operación tiene diferentes variantes de acuerdo a la parte del hígado que se deba remover. El hígado tiene dos “mitades” llamadas hemi-hígados. Estas mitades no tienen la misma forma y cada una de ellas se subdivide (la derecha en 4 segmentos y la izquierda en 3) Hay otra parte del hígado, más pequeña y profunda y que no depende de las anteriores (segmento 1) Cada uno de los 8 segmentos del hígado puede ser extirpado de manera independiente.
Dado que la vesícula biliar tiene una íntima relación con el hígado (se encuentra adosada a su cara inferior) existen algunas ocasiones en que se debe extirpar junto con la porción del hígado a remover. La función de la vesícula biliar es concentrar la bilis que produce el hígado. La bilis es un “detergente” que facilita la digestión de los alimentos con alto contenido en grasas. Este detergente concentrado se libera de la vesícula hacia el intestino a través de los conductos biliares (que son conservados durante la hepatectomía o reconstruidos en determinadas circunstancias) Ante la falta de vesícula, la bilis estará menos concentrada y llegará al intestino con un menor poder de digestión. Esta función se adaptará progresivamente y los pacientes sin vesícula podrán tener una dieta amplia con el tiempo.
¿Se puede vivir sin una parte del hígado?
Las células del hígado tienen la capacidad de regenerarse ante una agresión externa (en este caso una hepatectomía) De acuerdo a la proporción de volumen hepático que se extirpe, la regeneración se completa dentro de los 2 a 10 meses de la operación. Esta regeneración depende de la cantidad de hígado removido y del espacio que quede en la cavidad abdominal. También depende del estado de salud del hígado. La cirrosis hepática, los efectos tóxicos de una quimioterapia previa o la sobrecarga de la función hepática por obstrucción biliar pueden hacer que esta regeneración sea más lenta o incompleta. Para ello, se deben tomar precauciones antes de planear la operación, evaluando precisamente la función del hígado, el volumen que se calcula remover y el volumen que se estima conservar. Estas mediciones se llevan a cabo con la ayuda de pruebas funcionales y con estudios por imágenes (volumetría) En hígados normales, el volumen mínimo que puede conservarse es del 30%, mientras que en pacientes que han recibido quimioterapia, es del 40%. En casos de hígados con cirrosis, en aquellos pacientes que con esta condición pueden ser operados esta cifra asciende al 50%. Sin embargo, existen estrategias que permiten preparar al hígado antes de la operación para que pueda tolerar una extirpación mayor.
La operación
Antes de la operación (preoperatorio)
Los estudios que evalúan si se está en condiciones de tolerar la hepatectomía se hacen de manera ambulatoria (sin internar al paciente) Usualmente se trata de análisis de sangre, incluyendo una consulta con los médicos de Medicina Transfusional, ya que en una proporción de 40% se requiere de transfusiones de sangre o sus derivados (hemoderivados) durante la operación o en el postoperatorio. Otros estudios son: electrocardiograma (en casos especiales una ecografía del corazón –ecocardiograma) radiografías de tórax, tomografías computadas (TC) y/o imágenes por resonancia magnética (IRM) En algunas circunstancias, se harán también endoscopías digestivas y/o tomografía por emisión de positrones (PET scan + fusión con TC/IRM)
Los médicos del equipo quirúrgico le explicarán de qué se trata la enfermedad que motiva la operación, los riesgos y los beneficios de la hepatectomía en su caso particular, además de entregarles esta explicación por escrito para que puedan asimilarla. Los pacientes y sus familiares próximos podrán reunirse con los médicos del equipo para discutir las dudas al respecto. El paciente deberá firmar un consentimiento a la operación y a las medidas de diagnóstico y tratamiento durante la internación para la hepatectomía. Algunos pacientes con ciertas enfermedades en particular serán inscriptos en registros nacionales e internacionales (por ejemplo, de metástasis de cáncer colo-rectal) resguardando la privacidad de la identidad de cada uno de ellos, de acuerdo a las leyes y regulaciones nacionales e internacionales.
Un médico clínico del Hospital hará una evaluación final y le dará una hoja con un resumen de los resultados de los estudios preoperatorios.
Una semana previa a la operación se deberá interrumpir la toma de aspirinas y en el caso de que el paciente estuviera anticoagulado, se deberá modificar el régimen de anticoagulación con su médico hematólogo.
Si la operación se lleva a cabo por la mañana, los pacientes se internarán la noche previa. Si es por la tarde, lo harán el mismo día de la operación.
El día de la internación, se deberán llevar todos los estudios que se realizaron en la etapa previa, así como el consentimiento informado ya firmado y la hoja de evaluación clínica preoperatoria. Se le dará una lista para que antes de salir hacia el Hospital, revise los documentos a presentar en Admisión.
Es importante advertir a las enfermeras y a los médicos que los reciban en la internación acerca de las alergias, medicamentos que tomen y antecedentes de enfermedades pasadas.
El día previo a la operación se deberá ingerir sólo alimentos líquidos (agua, té, jugos, licuados, lácteos descremados, gelatina, helados) y a partir de las 8 hs previas a la operación, el paciente quedará en ayunas. Los medicamentos permitidos podrán ser administrados hasta 2 hs antes de la operación.
Previo al ingreso al quirófano, se deberá dar una ducha con un jabón antiséptico (en caso de a internación el mismo día de la operación, se deberá hacer en su domicilio, si no, 2 hs antes del ingreso al quirófano) No se podrá ingresar al quirófano con alhajas, las uñas pintadas ni con prótesis dentarias.
De acuerdo a la complejidad de la operación los médicos decidirán si necesita una etapa de recuperación en la Unidad de Terapia Intensiva (UTI)
Deberá estar al tanto que en el caso de no contar con una cama disponible en UTI (esta información se confirmará el mismo día de la operación y ocurre raramente) o en caso de surgir un transplante (estos procedimientos se dan de manera imprevista y tienen prioridad) la hepatectomía se deberá posponer, dándole prioridad en el turno siguiente.
Durante la operación (intraoperatorio)
El equipo quirúrgico está conformado por un anestesiólogo, un asistente de anestesia, 3 o 4 cirujanos, una instrumentadora y una enfermera circulante.
Una vez que el paciente ingresa al quirófano, es recibido por la enfermera circulante y el anestesiólogo y su asistente comienzan la preparación: se coloca un catéter con suero en el antebrazo, se inicia la anestesia y todos los otros procedimientos se hacen bajo anestesia general. En algunos casos, antes de que el paciente se duerma, se coloca un catéter o una inyección en la espalda, en el canal raquídeo (como para una anestesia peridural) que sirve para controlar el dolor postoperatorio durante los primeros 2-3 días. Una vez que el paciente está dormido, se colocan: un catéter en una arteria de la muñeca (mide directamente la presión arterial) otro en el cuello (para medir la presión de las venas que van al corazón) También, en algunos casos, éste se utiliza para extraer sangre (entre 300-500cc) que se repondrá al final de la operación (como si fuera una autotransfusión) También se colocan una sonda nasogástrica (permite aspirar el aire y el contenido del estómago) que será extraída en un periodo variable (desde el final de la operación hasta 2-3 días después) otra sonda vesical (permite medir la producción de orina durante la operación y en los 2 días siguientes a la operación) Las piernas estarán rodeadas de unas botas neumáticas, que ayudan a que la sangre de las venas de las piernas circulen durante el periodo de reposo desde la operación hasta que se pueda movilizar, y de esta manera se reduzcan las posibilidades de embolismo de pulmón) Toda esta etapa de preparación anestésica dura entre 40-80 minutos.
Hepatectomía propiamente dicha
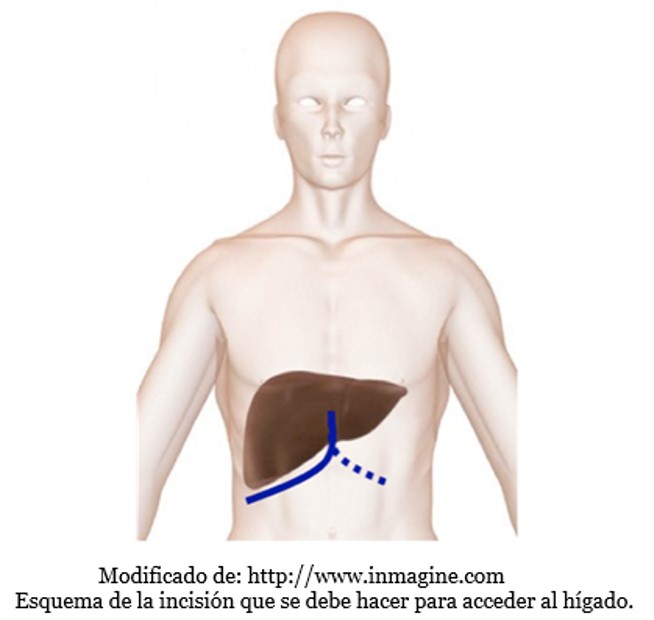
El hígado es el órgano sólido más grande del cuerpo. Está ubicado por debajo de las costillas, del lado
derecho, y también inmediatamente por debajo del diafragma. Para acceder a él, se puede hacer por laparoscopía (a través de 4 o 5 pequeñas incisiones de 1 cm aproximadamente, se colocan unos tubos (trocars) que permiten introducir diferentes instrume
ntos que, por medio de una cámara de video se pueden guiar para hacer algunos tipos de operaciones sobre el hígado. Normalmente, para operaciones más complejas, se debe acceder al hígado a través de una incisión (laparotomía) que sigue la línea del reborde costal –oblicua) y se prolonga de forma vertical hasta el extremo inferior del esternón. En otras ocasiones, también se prolonga hacia el reborde costal izquierdo.
Una vez que se accede a la cavidad abdominal, el hígado es explorado por palpación, visualización directa y con una ecografía intraoperatoria,que es más sensible que la ecografía externa para detectar alguna otra formación que no se haya diagnosticado previamente y para evaluar más precisamente la relación de las estructuras dentro del hígado y la enfermedad que deben ser tratada. Si existe algún indicio de enfermedad fuera del hígado, ésta debe ser también tratada, en el mismo momento o en una etapa subsiguiente.
Una vez expuesta la parte enferma del hígado, se procede a cortar los márgenes por donde se hará la resección, guiados por la ecografía intraoperatoria. Esta etapa de la operación debe ser muy minuciosa, cuidando de no producir hemorragias y obturando los pequeños conductos del árbol biliar. Al finalizar con la resección, se hace un exhaustivo control de las pérdidas de sangre y de bilis, un lavado de la cavidad abdominal con solución antibiótica y un recuento de las gasas utilizadas durante la operación. Una vez completada la hepatectomía, se verifica que no haya pérdidas de sangre ni de bilis y se hace un lavado de la cavidad abdominal con una solución de antibióticos. En general se dejan 1 o 2 drenajes de silicona enfrentados al área operada.
La incisión es entonces cerrada en diferentes capas o planos con puntos y la piel con agraffes (ganchos metálicos delicados que funcionan como los puntos)
En general, se dejan uno o dos drenajes en el o las áreas extirpadas, con el objeto de permitir detectar tempranamente si en el postoperatorio existe una pérdida de sangre o una filtración de bilis. Estos drenajes, de silicona, no son molestos y permiten que el paciente pueda movilizarse sin dificultades, y son extraídos entre el 4º y 7º día, antes del alta del hospital. En un 10% de los casos, hay una fuga de bilis a través de algún pequeño conducto biliar de la superficie de corte y el paciente deberá irse a su domicilio con el drenaje, para ser controlado de manera ambulatoria, y ser extraído entre los 15 y 30 días del postoperatorio.
Algunas veces, la enfermedad se establece en las dos mitades del hígado, obligando a remover una proporción mayor a lo recomendado. En esos casos, se planifica la remoción de la enfermedad en la mitad izquierda, que queda libre de tumores y se prepara a la mitad derecha interrumpiendo la circulación venosa que proviene de la vena porta y conservando la sangre que llega por la arteria. Esta estrategia permite que la mitad izquierda, libre de enfermedad, se regenere y la mitad derecha se reduzca de tamaño (hipotrofia). Al cabo de 30-60 días, cuando esto se logra, se lleva a cabo la 2ª etapa de la operación, denominada hepatectomía en 2 tiempos (cirugía de remodelación hepática)
Después de la operación (postoperatorio)
El paciente se despertará en el mismo quirófano y, si será trasladado a UTI, se lleva inmediatamente. En caso de no requerir una estadía en UTI, pasa al Área de Recuperación Anestésica, en el mismo ámbito de los quirófanos. Allí permanecerá durante 1-4 hs hasta que el anestesiólogo le dé el visto bueno para ser trasladado a la habitación.
Las fases de recuperación de una hepatectomía durante el período de internación son tres:
La primera se cumple en general en UTI, dura 1-3 días, y en esa etapa se deberá asegurar que las funciones vitales del corazón, los pulmones, el hígado y los riñones funcionan correctamente. Se administrará un analgésico (para calmar el dolor) muy potente por vía endovenosa, que necesita ser supervisado y monitoreado en UTI. Se mantendrán todos los catéteres y las vías que se colocaron en el quirófano. Se sentirá algo de dolor y disconfort, pero el personal médico y de enfermería estarán alertas para poder asistirlo, aumentando las dosis de la medicación específica.
En esta etapa, el paciente se notará hinchado, por retención de líquidos (edemas). El motivo es que como durante la etapa del corte del hígado se necesita tenerlo deshidratado, al final de la operación se administran grandes cantidades de líquido por vía endovenosa, lo que motiva que parte de ese líquido pase a los tejidos blandos, generando el edema. Este líquido será eliminado a través de los riñones en los días subsiguientes.
La segunda etapa, una vez que todas estas funciones estén aseguradas, se cumple ya en una habitación normal, donde se estimulará a que el paciente ingiera líquidos -si los tolera, pasará a dieta blanda- y a que se levante de la cama y se movilice dentro de la habitación. Ya se habrán retirado la sonda nasogástrica, la sonda vesical y alguna vía venosa. Al comprobar que la ingesta de alimentos es adecuada, y que el control del dolor se puede hacer con pastillas, se retirará el suero (hidratación parenteral) Este período dura 3-4 días. El hígado es un acumulador de energía, como lo es una batería. Por lo tanto, al faltar una parte de él, el paciente se sentirá con menos fuerza y vitalidad. El organismo, además estará gastando energía en reparar y cicatrizar, por lo que esta sensación de desgano puede durar unos 20 días, si bien va disminuyendo progresivamente.
La tercera etapa dura 1-2 días y es cuando el paciente realizará las mismas actividades que hará en su domicilio: estar más tiempo fuera de la cama que en ella, comer dieta sólida y movilizarse con cuidado. Al alta, un médico del equipo pasará a dejar las instrucciones de actividades, dieta y medicamentos que deberá tomar, así como para concertar una consulta ambulatoria por el consultorio externo a la semana siguiente.
¿El curso postoperatorio puede desviarse de la normalidad?
Todas las operaciones implican un riesgo. Una anestesia general también tiene un riesgo propio del procedimiento, y existe una mínima posibilidad de desarrollar algún problema cardiovascular o respiratorio. Este riesgo puede incrementarse si el paciente tiene una enfermedad asociada. Para ello, en esos casos, la evaluación preoperatoria consistirá en alguna pruebas más complejas y exhaustivas para evaluar ese riesgo aumentado de manera más precisa.
La colocación de las vías vasculares (catéteres arteriales y venosos) se hacen con todos los cuidados de asepsia en el quirófano. Sin embargo, pueden ser fuente de inflamación de las venas (flebitis) o de infecciones (fiebre por catéter) El equipo de enfermería y de médicos que seguirán el postoperatorio están entrenados para detectar estas complicaciones de manera de iniciar un tratamiento adecuado rápidamente.
El hígado es un órgano que recibe 1.5 litros de sangre por minuto que circula dentro de él. A pesar de las medidas de precaución que toman tanto el anestesiólogo como el equipo de cirujanos, puede haber una pérdida de sangre que en el 40% de los pacientes, sobre todo si están anémicos en el momento de iniciar la operación, se necesite dar transfusiones de sangre. Para ello, antes de la internación se concreta una entrevista con el equipo de Medicina Transfusional, que tomará una muestra de su sangre, le explicará los riesgos de las transfusiones y hablarán sobre los dadores de sangre que deberán presentarse.
Es común que luego de la operación se acumule líquido alrededor del pulmón (derrame pleural) pero en general, no trae consecuencias. Cuando es importante, asociando la dificultad para respirar profundo por el dolor de la herida, los pulmones no pueden incorporar todo el aire que necesitan, y se puede colapsar una parte (atelectasia) Esta eventualidad se resuelve con ejercicios respiratorios que los kinesiólogos ya tienen programados durante la etapa postoperatoria.
En 1 de cada 10 pacientes, se puede producir una fuga de bilis que en general es recolectada por los drenajes. En ese caso, éstos se dejan colocados hasta que se selle la pérdida de bilis y no se acumule dentro de la cavidad abdominal. En una proporción menor este fluido puede quedar retenido y se puede infectar. En esos casos, se necesita drenar esa colección por medio de una punción bajo anestesia local, guiada por ecografía o tomografía (drenaje percutáneo) además de agregar antibióticos, inicialmente por vía endovenosa.
En casos de hepatectomías que comprendan un gran volumen de hígado, sobre todo en pacientes con un hígado anormal (cirrosis, toxicidad por quimioterapia, obstrucción biliar) se puede desencadenar una insuficiencia hepática en proporciones que oscilan desde 5% (en hígados normales) hasta 15% (en hígados anormales) En general, esta insuficiencia hepática se autolimita, y a veces se deben administrar diuréticos, albúmina y antibióticos. Si bien las hepatectomías son operaciones limpias, la infección de la herida operatoria puede ocurrir en un 5% de casos.
Para evitar que se formen coágulos en las venas de las extremidades inferiores (trombosis venosa profunda) y que éstos se desplacen a las arterias de los pulmones (tromboembolismo pulmonar) se colocan unas botas neumáticas que bombean la sangre de las piernas hacia el corazón, desde el momento inicial de la cirugía hasta que los pacientes inician la movilización. Se agrega además la administración de un anticoagulante a bajas dosis (heparina) desde el momento en que se tiene la certeza de no haber riesgos de hemorragias por la operación. La movilización activa fuera de la cama favorece a reducir las posibilidades de complicaciones pulmonares y de trombosis venosa, por lo que a pesar de las molestias de la operación, se insiste y se recomienda que el paciente esté activo lo más pronto posible.
Cuidado de la herida y actividades
A partir del 2º día postoperatorio las heridas están lo suficientemente herméticas como para poder dejarlas al descubierto y poder ducharse sin problemas. Si el roce de la ropa es molesto o si existe salida de secreción, se cubre con una gasa estéril luego de limpiarla con solución de povidona yodada. Esta limpieza es recomendada luego de la higiene personal y cada vez que se deba volver a cubrir.
Los puntos o los agraffes serán removidos entre el 7º y 10º día, en el momento del control ambulatorio y se colocan unas cintas de papel impermeable (steri-strips) que mantendrán la piel más reforzada. Desde ese momento, la herida no necesita curarse más con antisépticos y puede volver a mojarse desde el día siguiente a que se colocaron los steri-strips. A medida que la piel se descama, estas cintas se irán desprendiendo. A partir de los 7-10 días siguientes de colocadas, el mismo paciente podrá ir retirando las cintas.
Se recomienda no manejar ni realizar tareas de esfuerzo que impliquen el uso de los músculos del abdomen por un período de 30-60 días. Sin embargo, está permitido que el paciente camine, suba o baje escaleras desde el momento del alta del Hospital.
Dieta
Se recomienda no ingerir alimentos ricos en grasas (cremas, fritos, fiambres, embutidos) ni de bebidas alcohólicas. Sin embargo, podrán ingerir carnes magras (a menos que especialmente se les advierta que no es posible)
Este régimen será estricto durante los primeros 15 días, para luego ir incorporando progresivamente alimentos a la dieta. El objetivo es no agregar un malestar (generalmente leve o moderado) al disconfort ocasionado por el postoperatorio reciente. Aquellos pacientes que deban recibir quimioterapia, deberán prolongar un régimen adecuado hasta finalizar el tratamiento. Los pacientes cirróticos, también recibirán un régimen adecuado a su enfermedad de base.
¿Qué posibilidades hay de sobrevivir a la operación?
De acuerdo a las estadísticas tomadas de los centros especializados en cirugía hepática (y este es uno de ellos) el 95-98% de los pacientes sobreviven a la operación. Las posibilidades de fallecer en los 3 meses siguientes a la operación está por debajo del 1% en pacientes con hígado normal y del 5% en pacientes con enfermedades previas en el hígado.
Casos especiales del programa Fast-Track
El protocolo ERAS (Enhanced Recovery After Surgery) significa recuperación mejorada luego de la cirugía. El objetivo es enfocar los esfuerzos para tratar los factores que impactan sobre la rehabilitación postoperatoria tales como el stress postquirúrgico, el dolor y la realimentación.
Las ventajas para el paciente y su familia son fundamentalmente la rápida restitución a su medio, ya que el promedio de internación con esta modalidad de manejo postoperatorio es de 4 días. El hecho de salir rápidamente del hospital hace que el paciente vuelva a estar cerca de su familia, sus hábitos y sus comidas con mayor facilidad.
Para que el protocolo funcione, se pone especial atención a los cuidados peri-operatorios y por otro lado, brinda una supervisión telefónica durante las 24 hs, que permite que el paciente y sus familiares estén permanentemente comunicados con el equipo médico.
Por otro lado, el paciente y su familia deben confiar en las medidas que se adoptan en ERAS. Para ello, se brinda una completa información de lo que se espera que sucederá en los días subsiguientes a la operación.









